Phình vách thất trái trên điện tâm đồ
1. Điện tâm đồ (ECG)
- ST chênh lên > 2 tuần sau nhồi máu cơ tim cấp tính.
+ Thường thấy ở các đạo trình trước tim.
+ Có thể biểu hiện hình thái lõm hoặc lồi.
+ Thường đi kèm sóng Q bệnh lý hoặc QS.
- Sóng T có biên độ tương đối nhỏ so với phức bộ QRS (không giống như sóng T cấp của nhồi máu cơ tim cấp có ST chênh lên (STEMI).
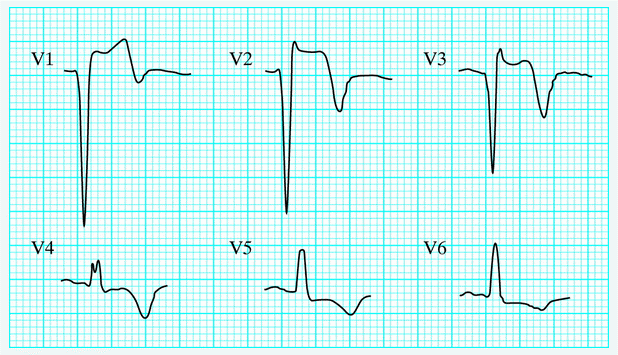
Hình phình vách thất trái (LV) điển hình
Hình ảnh dai dẳng ST chênh lên ở thành trước, > 2 tuần sau nhồi máu cơ tim cấp có ST chệnh lên (STEMI) cộng với sóng Q bệnh lý có độ nhạy 38% và độ đặc hiệu 84% để chẩn đoán phình tâm thất.
2. cơ chế
ST cao dai dẳng sau nhồi máu cơ tim cấp tính.
Sau nhồi máu cơ tim cấp có ST chênh lên (STEMI), đoạn ST trở lại đường điện cơ sở trong khoảng thời gian hai tuần, trong khi sóng Q tồn tại và sóng T thường trở nên phẳng hay đảo ngược.
Tuy nhiên, ST chênh lên ở mức độ nhất định vẫn còn ở 60% bệnh nhân nhồi máu cơ tim cấp có ST chênh lên (STEMI) ở thành trước và 5% bệnh nhân nhồi máu cơ tim cấp có ST chênh lên (STEMI) ở thành dưới.
Cơ chế được cho là liên quan đến tái tưới máu đầy đủ và hình thành sẹo xuyên thành sau nhồi máu cơ tim cấp.
Hình điện tâm đồ này được kết hợp với chuyển động nghịch thường của thành tâm thất trên siêu âm tim (phình tâm thất).
3. Ý nghĩa lâm sàng
Phình vách thất khiến bệnh nhân tăng nguy cơ:
- Loạn nhịp thất và đột tử do tim (mô sẹo cơ tim là arrhythmogenic).
- Suy tim sung huyết.
- Huyết khối thành tim và tắc mạch..
4. Nguyên nhân
- Các điều kiện sau đây có thể gây ra một chứng phình vách thất trái (LV):
+ Nhồi máu cơ tim cấp tính (đến nay là phổ biến nhất).
+ Bệnh cơ tim.
+ Nhiễm trùng tim.
+ Dị tật bẩm sinh.
- Sự khác biệt phình vách thất và nhồi máu cơ tim cấp có ST chênh lên (STEMI):
Ở những bệnh nhân có biểu hiện đau ngực và ST chênh lên trên ECG, việc quan trọng là cần phân biệt giữa phình vách thất trái (LV) do nồi máu cơ tim cũ ("MI cũ") và nhồi máu cơ tim có ST chênh lên (STEMI) cấp tính.
- Yếu tố giúp hướng tới phình thất trái
+ ECG giống với ECG trước đó (nếu có).
+ Vắng mặt yếu tố làm thay đổi đoạn ST.
+ Không có đối ứng ST chênh xuống.
+ Hình thành sóng Q.
- Yếu tố giúp hướng tới nhồi máu cơ tim cấp có ST chênh lên (STEMI)
+ ST mới thay đổi so với ECG trước.
+ Tiến triển / thay đổi điện tâm đồ, mức độ ST chênh lên trên ECG nối tiếp.
+ ST đối ứng chênh xuống.
Nghi ngờ lâm sàng của nhồi máu cơ tim cấp có ST chênh lên (STEMI), đau ngực thiếu máu cục bộ liên tục, dấu hiệu trên bệnh nhân (ví dụ như xanh xao, mồ hôi), sự bất ổn định huyết động.
- Đặc điểm phân biệt khác
+ Tỷ lệ biên độ sóng T / QRS đã được đề xuất như một phương tiện bổ sung khác biệt giữa chứng phình thất trái (LV) và nhồi máu cơ tim cấp có ST chênh lên (STEMI):
+ Tỷ lệ sóng T/QRS < 0,36 ở tất cả các đạo trình trước tim ủng hộ chứng phình vách thất (LV).
+ Tỷ lệ sóng T/QRS > 0,36 trong bất kỳ đạo trình trước tim ủng hộ nhồi máu cơ tim có ST chênh lên (STEMI) cấp.
Ví dụ 1
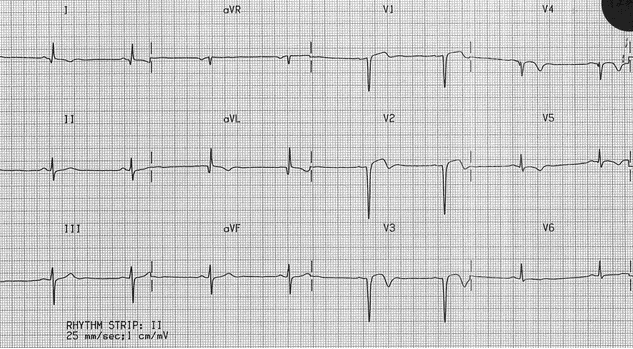
Phình thành trước tâm thất trái
ST chênh lên nhẹ ở V1 - V3 kết hợp với sóng Q sâu và T đảo ngược.
Đây là chứng phình vách thất (LV) thứ phát sau nhồi máu cơ tim cấp có ST chênh lên (STEMI) ở vùng trước vách từ trước.
Ví dụ 2
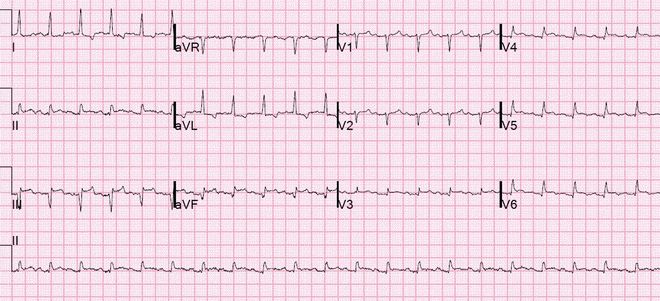
Phình đáy thành tâm thất trái
Nhồi máu cơ tim có ST chênh lên (STEMI) cũ với ST chênh lên nhẹ dai dẳng.