Ung thư tuyến giáp
1. Đại cương
1.1. Khái niệm
Ung thư tuyến giáp là khối u ác tính phát triển từ tuyến giáp. Ung thư tuyến giáp chiếm khoảng 1% các loại ung thư. Nó là ung thư tuyến nội tiết thường gặp nhất. Đa số ung thư tuyến giáp là carcinom biệt hoá tốt, tiến triển âm thầm, giai đoạn ẩn bệnh kéo dài, điều trị chủ yếu là phẫu thuật. Đa số bệnh nhân ung thư tuyến giáp có tiên lượng tốt nếu được chẩn đoán và điều trị sớm và tích cực.
1.2. Dịch tễ học
Tại Hoa Kỳ ung thư tuyến giáp có khoảng 2 - 4 ca mắc mới/100.000 dân/năm, tỷ lệ nam/nữ là 1/2,7 và tỉ lệ tử vong hàng năm là 0,2 - 2,8/ 100.000 dân.
Các trường hợp thường gặp là nhỏ hơn 20 hoặc lớn hơn 50 tuổi.
Theo Tổ chức Chống ung thư toàn cầu năm 2002, ở Việt Nam, tỉ lệ mắc bệnh chuẩn theo tuổi là 2,7/100.000 dân đối với nữ và 1,3/100.000 đối với nam.
1.3. Các yếu tố nguy cơ
- Tiền sử xạ trị vùng cổ lúc nhỏ vì bệnh lành tính hoặc bị nhiễm phóng xạ (ví dụ sau tai nạn hạt nhân Chernobyl, tỉ lệ ung thư tuyến giáp của cư dân vùng này tăng lên) làm gia tăng nguy cơ carcinom tuyến giáp biệt hoá với đỉnh cao nguy cơ từ 12 đến 25 năm sau tiếp xúc.
- Phơi nhiễm hóa chất: hexachlorobenzene và tetracholorodibenzo-p-dioxin.
- Tiền sử gia đình có bệnh đa bướu nội tiết, hội chứng Pendred, hội chứng Gardner và hội chứng Cowden.
- Vùng bướu giáp dịch tễ do thiếu iod thường gặp carcinom dạng nang hay carcinom không biệt hoá. Carcinom dạng nhú thường gặp ở vùng đầy đủ iod.
- Các đột biến về gene sinh ung thư và gene kích thích bướu trong ung thư tuyến giáp.
+ Hoạt hoá các gene tyrosine kinase: tái sắp xếp gene sinh ung thư RET/PTC ở nhiễm sắc thể 10 xảy ra trong 5-35% carcinom dạng nhú tự phát.
+ Gia tăng biểu lộ gene sinh ung thư MET có trong 70% carcinom dạng nhú.
+ Đột biến gene sinh ung RET cũng thấy trong carcinom dạng tuỷ có tính gia đình.
+ Gen sinh ung thư RAS và đường dẫn truyền tín hiệu tế bào: đột biến RAS thường gặp trong carcinom dạng nang ở vùng thiếu iod.
+ Gen kích thích sinh bướu p53: đột biến điểm gen p53 làm bất hoạt hoá gen này, thấy trong 80% carcinom không biệt hoá.
1.4. Phân loại carcinom tuyến giáp theo nguồn gốc tế bào
- Carcinom dạng nhú, carcinom dạng nang: nguồn gốc từ tế bào nang giáp (90%).
- Carcinom dạng tuỷ: nguồn gốc từ tế bào cận nang (tế bào C) (5-9%).
- Carcinom không biệt hoá: nguồn gốc từ tế bào nang giáp (1-2%).
- Lymphom: nguồn gốc từ tế bào miễn dịch (1-3%).
- Sarcom: nguồn gốc từ tế bào trung mô (<1%).
1.5. Tiến triển
- Carcinom tuyến giáp dạng nhú thường gặp nhất chiếm 80% ung thư tuyến giáp. Carcinom tuyến giáp dạng nhú có kích thước nhỏ hơn hay bằng 1cm được gọi là kích thước nhỏ hoặc tiềm ẩn. Loại này ít có ý nghĩa lâm sàng do diễn tiến chậm. Biểu hiện lâm sàng carcinom tuyến giáp thường là một nhân giáp và không gây rối loạn chức năng. Bướu có thể lan tràn theo mạch bạch huyết trong tuyến giáp giải thích tình trạng đa ổ.
Carcinom dạng nhú rất hay di căn hạch vùng, tuy nhiên di căn hạch không ảnh hưởng đến tiên lượng sống còn. Các loại carcinom dạng nhú biệt hoá kém có diễn tiến trung gian gồm các biến thể: loại đảo, loại tế bào cao, tế bào sáng và loại xơ hoá. Carcinom tuyến giáp dạng nhú ở trẻ em thường có bướu lớn và di căn hạch sớm.
- Carcinom dạng nang chiếm 5-10% ung thư tuyến giáp, thường gặp trong vùng thiếu iod, biểu hiện lâm sàng là nhân giáp, và thường là đơn ổ với vỏ bao rõ. Carcinom dạng nang hay lan tràn qua đường máu và cho di căn xa. Nhìn chung carcinom dạng nang có tiên lượng xấu hơn carcinom tuyến giáp dạng nhú. Carcinom tế bào Hurthle, biến thể của carcinom dạng nang, có độ biệt hóa kém và diễn tiến mạnh hơn.
- Carcinom dạng tuỷ, nguồn gốc từ tế bào cận nang C, tế bào này sản xuất ra calcitonin. Khoảng 25% carcinom dạng tuỷ có tính di truyền, liên hệ đến hội chứng đa bướu nội tiết MEN 2a, MEN 2b, có đột biến gene RET và di truyền theo kiểu tế bào tự thân kiểu trội. Carcinom dạng tuỷ di truyền có thể tăng calcitonin và CEA trong huyết thanh. Carcinom dạng tuỷ tự phát biểu hiện lâm sàng bằng khối bướu đơn độc và hay di căn hạch.
- Carcinom không biệt hoá hiếm gặp, chiếm 1% ung thư tuyến giáp, thường gặp ở ngưới lớn tuổi, phát triển nhanh và cho di căn xa. Loại này có thể bắt nguồn từ carcinom dạng nang, diễn tiến chậm trong các bệnh nhân ở vùng bướu giáp dịch tễ thiếu iod. Hầu hết các trường hợp gây tử vong do bướu xâm lấn tại chỗ, thường là chèn ép khí quản.
2. Lâm sàng và cận lâm sàng
2.1. Lâm sàng
Tình huống lâm sàng thường gặp nhất là một nhân giáp không có triệu chứng. Đánh giá lâm sàng liên quan đến các yếu tố nguy cơ của nhân giáp.
- Các yếu tố nguy cơ đó là:
+ Tuổi: trẻ hơn 15 hoặc lớn hơn 45.
+ Giới nam.
+ Nhân giáp lớn hơn 4 cm đường kính.
+ Tiền sử phơi nhiễm phóng xạ.
+ Tiền sử gia đình.
- Nghi ngờ cao khi:
+ Nhân giáp lớn nhanh.
+ Mật độ cứng khi sờ.
+ Dính vào các cấu trúc lân cận.
+ Tiền sử gia đình có ung thư tuyến giáp.
- Liệt dây thanh (gây khàn tiếng).
- Có hạch cổ.
Khối u nhỏ nghi ngờ ung thư phát hiện tình cờ qua siêu âm vùng cổ, qua đánh giá bướu giáp đa hạt hoặc bệnh Graves.
Hạch cổ di căn tiềm ẩn của carcinom tuyến giáp biệt hoá tốt.
2.2. Cận lâm sàng
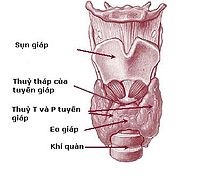
2.2.1. Siêu âm
Siêu âm là phương tiện chẩn đoán hình ảnh tiêu chuẩn của tuyến giáp. Phương pháp này có lợi điểm là an toàn, không độc hại, rẻ tiền và rất hiệu quả để đánh giá cấu trúc của tuyến giáp. Ngoài ra siêu âm có thể đánh giá chính xác kích thước, vị trí của nhân giáp và rà tìm các nhân giáp không sờ thấy trên lâm sàng. Siêu âm ngày càng được sử dụng nhiều để hướng dẫn làm chọc hút tế bào bằng kim nhỏ (FNA: Fine Needle Aspiration).
Các dấu hiệu của một nhân giáp nghi ngờ ung thư trên siêu âm:
- Tăng sinh mạch máu ở trung tâm nhân.
- TI-RADS 4 đến 6, càng cao thì khả năng ác tính càng nhiều. Xem bài http://hahoangkiem.com/benh-noi-tiet-chuyen-hoa/nhan-tuyen-giap-tien-luong-ac-tinh-theo-phan-loai-ti-rads-va-dieu-tri-bang-song-cao-tan-1558.html
- Nhân giáp cứng (đánh giá dựa trên siêu âm đàn hồi mô: elastogram), kích thước nhân trên elastogram > siêu âm thường. xem bài http://hahoangkiem.com/can-lam-sang/sieu-am-dan-hoi-mo-elastogram-3637.html
- Chiều cao > chiều rộng.
- Bờ không đều, đa cung.
- Nhân giáp phản âm kém hoặc đặc âm.
- Vi vôi hoá bên trong nhân.
2.2.2. Xạ hình
Xạ hình tuyến giáp dùng để đánh giá sự hấp thu iod của các nhân giáp. Các nhân nóng ít có nguy cơ ác tính hơn các nhân lạnh. Các hạn chế của kỹ thuật này là: độc hại phóng xạ, đắt tiền và độ phân giải hình ảnh kém. Ngày nay ung thư tuyến giáp thường được chẩn đoán bằng chọc hút kim nhỏ (FNA), xạ hình tuyến giáp hiếm khi cần trong đánh giá thường qui của một nhân giáp.
2.2.3. Chụp cắt lớp vi tính (CTscan) và chụp cộng hưởng từ (MRI)
Chụp cắt lớp vi tính (Computerized Tomography scanner - CTscan) và chụp cộng hưởng từ (Magnetic Resonance Imaging - MRI) là phương tiện để đánh giá sự lan rộng ung thư tuyến giáp vào cấu trúc lân cận và di căn hạch. CTscan có tiêm chất cản quang iod cho thấy hình ảnh chi tiết tuyến giáp và đánh giá di căn hạch tốt hơn MRI, CTscan cũng ít tốn kém hơn MRI.
Hạn chế của CTscan khi dùng chất cản quang iod làm ngăn cản khả năng hấp thu iod trên xạ hình sau đó và có thể gây độc giáp trạng trong các trường hợp sử dụng chất cản quang iod có liều cao và ở bệnh nhân có cường giáp tiềm ẩn. MRI có ưu điểm là không dùng chất cản quang iod và không độc hại do phóng xạ và có thể cho thấy rõ tuyến giáp và cấu trúc lân cận.
2.2.4. Chọc hút tế bào bằng kim nhỏ
Chọc hút tế bào bằng kim nhỏ (Fine Needle Aspiration - FNA) là kỹ thuật được lựa chọn hàng đầu để đánh giá nhân giáp. Kỹ thuật này có độ nhạy và độ đặc hiệu cao trên 90%.
Kết quả FNA gồm: ác tính, lành tính, không xác định được và không đủ tiêu chuẩn chẩn đoán.
Kết quả FNA không xác định được thường là tổn thương dạng nang có thể lành hoặc ác. Các bệnh nhân này cần được cắt thuỳ tuyến giáp toàn phần và cắt lạnh.
Nhóm FNA không đủ tiêu chuẩn chẩn đoán chiếm 10-12% khi không dùng siêu âm hướng dẫn và tỉ lệ này cải thiện còn 0% khi có sử dụng hướng dẫn của siêu âm.
2.3. Phân loại lâm sàng theo TNM
(T) Bướu nguyên phát:
- Tx: Bướu nguyên phát không thể đánh giá được.
- T0: Không có bướu nguyên phát.
- T1: Bướu <2 cm.
- T2: Bướu >2 cm và <4 cm.
- T3: Bướu >4 cm hoặc xâm lấn ít.
- T4a: Bướu ăn lan khỏi vỏ bao giáp và xâm lấn bất cứ cấu trúc nào sau đây: mô mềm dưới da, thanh quản, khí quản, thực quản, thần kinh hồi thanh quản.
- T4b: Bướu xâm lấn màng cân trước cột sống, mạch máu trung thất hoặc bọc quanh động mạch cảnh.
- T4a*: Bướu (bất kể kích thước) khu trú trong tuyến giáp (chỉ dành cho carcinom không biệt hoá).
- T4b*: Bướu (bất kể kích thước) ăn lan khỏi tuyến giáp (chỉ dành cho carcinôm không biệt hoá).
(N) Hạch vùng
- Nx Hạch vùng không thể đánh giá được.
- N0 Không có hạch di căn.
- N1 Hạch vùng có di căn.
- N1a: Di căn hạch nhóm VI (hạch trước khí quản và hạch cạnh khí quản gồm hạch trước thanh quản và hạch Delphian).
- N1b: Di căn các hạch khác cùng bên, hai bên hoặc hạch cổ đối bên hoặc hạch trung thất trên.
(M) Di căn xa
- Mx: Di căn xa không thể đánh giá được.
- M0: Không có di căn xa.
- M1: Có di căn xa.
2.4. Phân loại giai đoạn
- Carcinom dạng nhú hoặc nang dưới 45 tuổi:
|
Giai đoạn 0 |
bất kỳ T |
bất kỳ N |
M0 |
|
Giai đoạn I |
bất kỳ T |
bất kỳ N |
M1 |
- Carcinom dạng nhú hoặc nang, 45 tuổi và lớn hơn và carcinom dạng tuỷ:
|
Giai đoạn 0 |
T1 |
N0 |
M0 |
|
Giai đoạn 1 |
T2 |
N0 |
M0 |
|
Giai đoạn III |
T0 |
N1 |
M0 |
|
T1 T2 T3 |
N1a |
M0 |
|
|
Giai đoạn IVA |
T1 T2 T3 |
N1b |
M0 |
|
T4a |
N0 N1 |
M0 |
|
|
Giai đoạn IVB |
T4b |
Bất kỳ N |
M0 |
|
Giai đoạn IVC |
Bất kỳ T |
Bất kỳ N |
M1 |
- Carcinom không biệt hoá (tất cả các trường hợp là giai đoạn IV):
|
Giai đoạn IVA |
T4a |
Bất kỳ N |
M0 |
|
Giai đoạn IVB |
T4b |
Bất kỳ N |
M0 |
|
Giai đoạn IVC |
Bất kỳ T |
Bất kỳ N |
M1 |
3. Điều trị
3.1. Nguyên tắc
- Phẫu thuật là phương pháp điều trị chính cho tất cả các loại carcinom tuyến giáp.
- Liệu pháp hormon: được chỉ định cho hầu hết các trường hợp carcinom tuyến giáp biệt hoá tốt.
- Liệu pháp 131I: được chỉ định cho các trường hợp carcinom tuyến giáp biệt hoá tốt có nguy cơ cao như lớn tuổi (trên 45 tuổi), bướu lớn (trên 4 cm), xâm lấn vỏ bao giáp hoặc di căn xa.
- Xạ trị ngoài và hoá trị dành cho các trường hợp carcinom tuyến giáp biệt hoá kém hay không biệt hoá.
3.2. Phương pháp
3.2.1. Phẫu thuật
Mức độ rộng của phẫu thuật còn bàn cãi dựa vào kích thước, mức độ xâm lấn, diễn tiến của bướu, phẫu thuật để tạo thuận lợi cho điều trị hỗ trợ sau đó và theo dõi bệnh.
- Các loại phẫu thuật được chấp nhận hiện nay là:
+ Cắt thuỳ giáp toàn phần.
+ Cắt giáp quá bán (subtotal thyroidectomy) để lại khoảng 2-4 gram mô giáp.
+ Cắt giáp gần toàn phần (neartotal thyroidectomy) để lại khoảng 1 gram mô giáp.
+ Cắt giáp toàn phần.
- Biến chứng phẫu thuật: liệt thần kinh hồi thanh quản và suy giáp khoảng 1%.
- Nạo hạch cổ chức năng (nhóm II, III,IV, VI) thường được lựa chọn nhất.
3.2. Liệu pháp hormon
Dựa vào cơ chế phản hồi ngược (feedback), dùng thyroxin liều cao để ức chế tiết TSH, kìm hãm sự phát triển của bướu trong các trường hợp carcinom tuyến giáp biệt hoá tốt. Liều dùng được cân nhắc với tác dụng phụ của điều trị trên tim mạch, xương, và độc giáp trạng nhất là ở người lớn tuổi. Nồng độ TSH trong máu được duy trì trong khoảng 0,1-0,5 mU/L ở nhóm nguy cơ thấp và nhỏ hơn 0,01 mU/l ở nhóm nguy cơ cao.
3.3. Liệu pháp 131I
Dựa vào cơ chế hấp thu iốt của các carcinom biệt hoá tốt. Liệu pháp này được dùng hỗ trợ sau mổ để diệt mô giáp hay bướu còn sót và trong các trường hợp di căn xa có bắt iốt. Liều 131I từ 30 mCi đến 200 mCi tuỳ vào tuổi, mức độ xâm lấn của các bướu hoặc vị trí di căn xa.
3.4. Xạ trị ngoài
Dành cho các trường hợp carcinom biệt hoá không phẫu thuật được hoặc không bắt iod, hỗ trợ sau mổ các trường hợp carcinom dạng tuỷ hoặc carcinom không biệt hoá.
3.3. Hóa trị
Ít có vai trò trong carcinom biệt hoá tốt.
3.3. Chỉ định điều trị
3.3.1. Đối với carcinom tuyến giáp biệt hoá tốt
- Cắt trọn thuỳ chỉ định cho các trường hợp kích thước bướu nhỏ hơn hay bằng 1,5 cm và có nguy cơ thấp kèm theo điều trị thyroxin sau mổ.
- Cắt tuyến giáp gần toàn phần hay toàn phần dùng cho các trường hợp có nguy cơ cao. Sau đó dùng liệu pháp 131I và thyroxin sau mổ.
- Nạo hạch cổ được chỉ định khi có hạch cổ sờ thấy trên lâm sàng hay siêu âm nghi ngờ, hoặc trong lúc mổ nghi ngờ hạch di căn có thể cắt lạnh để quyết định điều trị.
3.3.2. Đối với carcinom dạng tuỷ
Cắt giáp toàn phần, nạo hạch cổ phòng ngừa một bên khi bướu lớn hơn 1 cm và hai bên trong các trường hợp di truyền và xạ trị bổ túc sau mổ khi có nguy cơ tái phát cao. Không có vai trò của liệu pháp 131I.
3.3.3. Đối với carcinom không biệt hoá
Cắt giáp toàn phần và nạo hạch cổ phòng ngừa nếu bướu còn khu trú, phẫu thuật giảm thiểu bướu không có lợi vì bướu phát triển nhanh. Xạ trị ngoài và hoá trị được chỉ định trong các trường hợp bệnh tiến xa.
4. Tiên lượng
Hầu hết carcinom tuyến giáp biệt hoá tốt. Carcinom dạng nhú sống còn 5 năm 95% và 10 năm 90%. Carcinom dạng nang sống còn 5 năm 90% và 10 năm là 70%.
Các yếu tố nguy cơ tái phát: lớn tuổi, bướu to, bướu xâm lấn khỏi tuyến giáp và phẫu thuật lần đầu không đủ rộng.
Carcinom dạng tuỷ sống còn 5 năm và 10 năm lần lượt là 90% và 86%.
Carcinom không biệt hoá thường gặp ở giai đoạn IV, ít có cơ hội phẫu thuật tận gốc, sống còn trung bình là 1 năm.
Tài liệu tham khảo
1. Roman S., Udelsman R.. Endocrine Tumors. UICC Manual of Cinical Oncology 2004, 8th edition, p359-p379.
2. Sherman S.I.. Thyroid Carcinoma. Lancet 2003; 361: 501-511.PMID 12583960
3. Boone R.T., Fan C.Y., Hanna E.Y.. Well-differentiated Carcinoma of the Thyroid. Otolaryngologic Clinics of North America 2003; 36: 73-90. PMID 12803010
4. Kinder B. K.. Well differentiated Thyroid Cancer. Current Opinion in Oncology 2003; 15: 71-77. PMID 12490765
5. Lairmore T.C., Moley J.F.. Cancer of the Endocrine System. Cancer: Principles and Practice of Oncology (CD-Rom) 2005, 7th edition. Chapter 34.
6. NCCN: Clinical Practice Guidelines in Oncology - v.1.2006 - Thyroid Carcinoma
7. Doulas L. F., Monica S., Virginia L. Thyroid carcinoma. Cancer: Principles and Practice of Oncology, 6th edition. Lippincott Williams & Wilkins, 2001.