Thoát vị cơ hoành
Ca bệnh
Bệnh nhân Đậu Thị L. 77 tuổi ở Đức Thọ, Hà Tĩnh đến khám với triệu chứng: khoảng hai tuần nay thỉnh thoảng thấy váng đầu, chếnh choáng ngoài ra không có triệu chứng gì khác, ăn uống, đại tiểu tiện, ngủ và sinh hoạt bình thường. Bà đã 77 tuổi nhưng chưa phải đi viện lần nào.
Bà có thể trạng hơi mập, tỉnh táo và nhanh nhẹn, huyết áp lúc đến 190/100mmHg, Nhịp tim 88 nhịp/phút đều, tiếng tim bình thường, nhịp thở bình thường, phổi không có rale bệnh lý. Bụng mềm, không có điểm đau. Bệnh nhân được làm điện tim, kết quả: nhịp xoang 88 nhịp/phút, không có biểu hiện bất thường trên điện tim, siêu âm bụng trong giới hạn bình thường, xét nghiệm huyết học, sinh hóa máu, chụp Xquang ngực cho kết quả dưới đây:
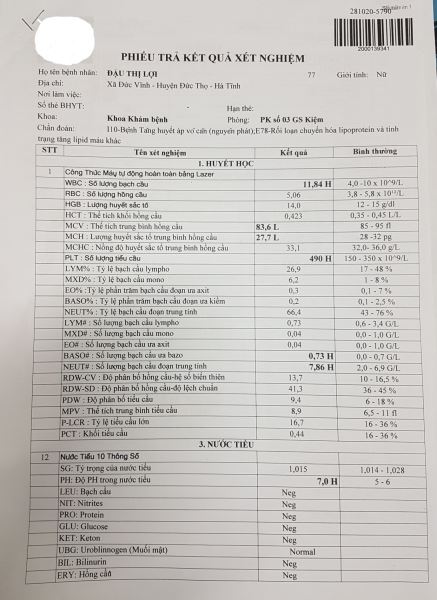
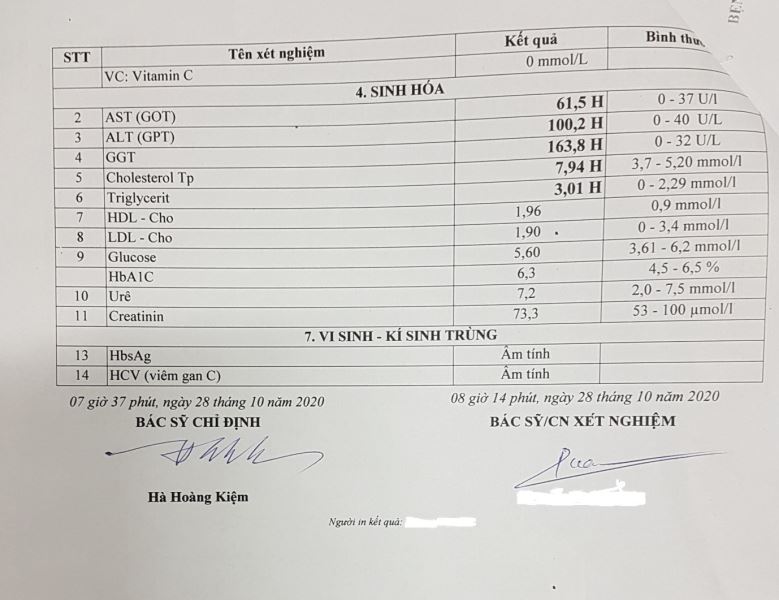
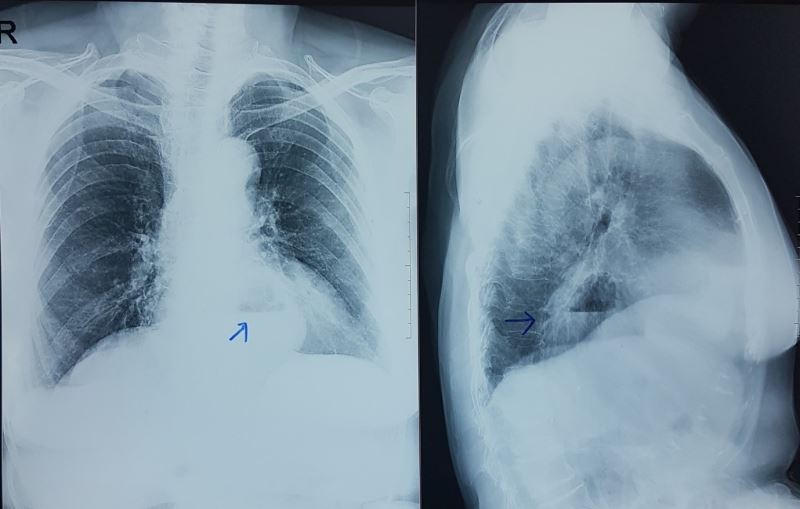
Kết quả xét nghiệm cho thấy số lượng bạch cầu tăng, men gan và mỡ máu tăng, X-quang phim thẳng có hình mức nước mức hơi sau bóng tim (dấu hiệu Felson dương tính), phim nghiêng hình mức nước mức hơi nằm sau tim che lấp khoảng sáng sau tim (dấu hiệu Felson dương tính).
Với các dữ liệu trên, chúng tôi chẩn đoán bệnh nhân bị: Tăng huyết áp độ III, giai đoạn I. theo dõi ….(bí mật để các bạn đọc tiếp).
Biện luận:
- Chẩn đoán tăng huyết áp thì đã rõ,
- Còn cái khối choán chỗ trong trung thất dưới, có mức nước mức hơi là gì???.
Khối choán chỗ khá lớn, có mức nước, mức hơi, bệnh nhân có số lượng bạch cầu tăng (11,84G/l). Liệu có phải một khối áp – xe trong trung thất dưới không. Nếu khối áp – xe lớn như vậy thì thời gian trước người bệnh phải có dấu hiệu nhiễm khuẩn rất nặng, tình trạng toàn thân hiện tại phải rất xấu như gầy xút kém ăn, khó thở… vì có một ổ mủ lớn như vậy trong trung thất cơ mà. Nhưng cả trước đây và hiện tại các triệu chứng này hoàn toàn vắng mặt. Biểu hiện của bệnh nhân hoàn toàn bình thường khỏe mạnh, do tình cờ đi khám vì váng đầu do tăng huyết áp được chụp phim mà phát hiện ra. Có thể loại trừ được.
Liệu đây có phải là một khối u trung thất dưới bị hoại tử nên có mức nước mức hơi không. Nếu khối u đã lớn đến mức như vậy và hoại tử trung tâm lớn như vậy thì chắc chắn bệnh nhân sẽ suy kiệt, da bọc xương, thiếu máu nặng, đau ngực và sẽ có rất nhiều u di căn ở các cơ quan khác nhất là hạch rốn phổi và phổi. Nhưng các dấu hiệu này hoàn toàn vắng mặt, bệnh nhân không hề biết mình có bệnh mà chỉ đi khám vì váng đầu do tăng huyết áp. Có thể loại trừ được.
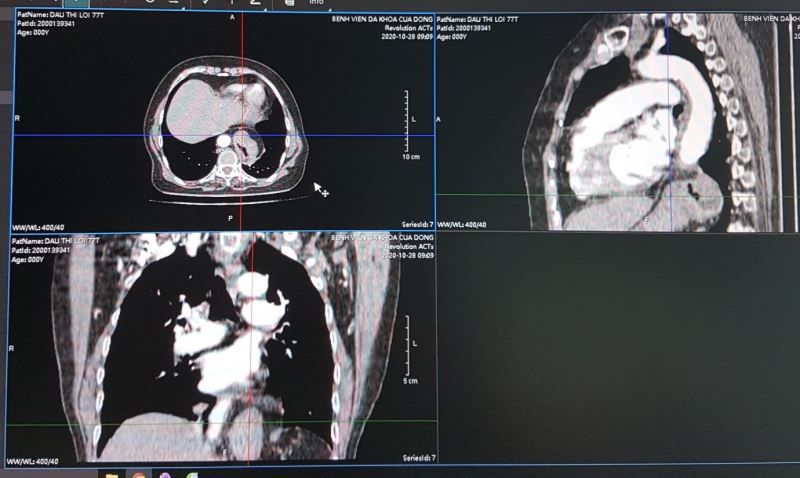
Không phải viêm, không phải u, lại không có triệu chứng lâm sàng gì, vậy thì là cái gì??? Theo các bạn thì là cái gì? Phải làm xét nghiệm gì tiếp để chẩn đoán. Tôi đoán thế nào các bạn cũng bảo: chụp CTscan lồng ngực. Tôi dự đoán được bệnh lý này rồi, nhưng để xác định tôi động viên bệnh nhân chụp CTscan lồng ngực và dưới đây là kết quả:
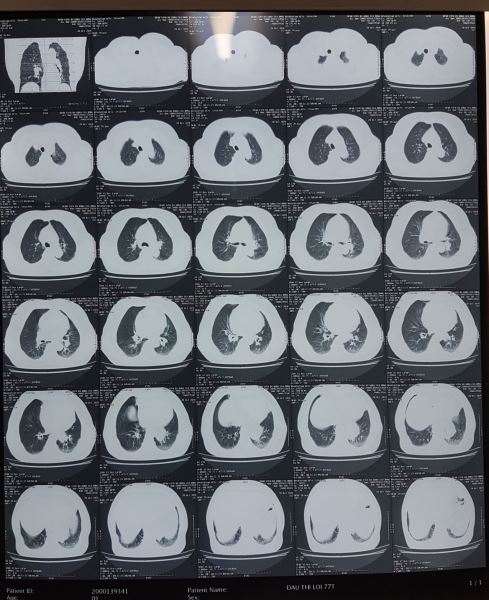
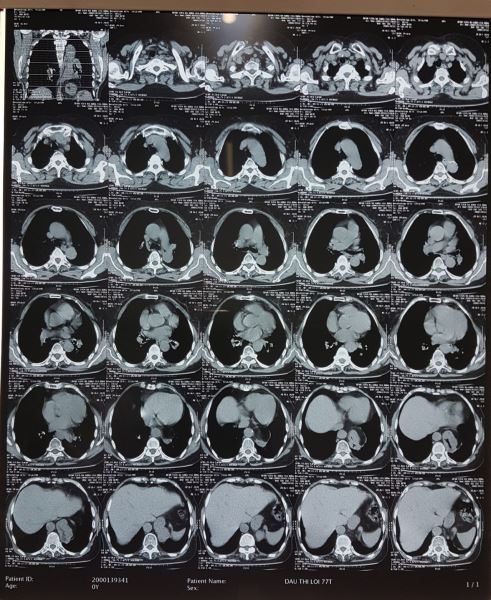
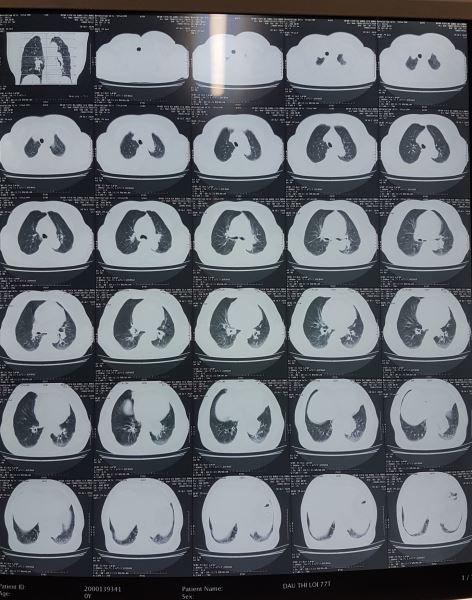

Kết luận của Bác sĩ X-quang lại là U trung thất giữa sau bên trái đoạn 1/3 dưới, nghĩ tới u thực quản. không giống với dự đoán của tôi, thế mới đau chứ.
Với hình ảnh CTscan trên các bạn có nhất trí với chẩn đoán là u không?. Như tôi đã phân tích ở trên không thể là khối u được, mà u thực quản thì lại càng không vì u thực quản gây tắc nghẽn gây giãn thực quản lớn đến vậy lại ứ đọng gây mức nước mức hơi như vậy mà bệnh nhân không hề nuốt nghẹn hay nôn thì thật vô lý.
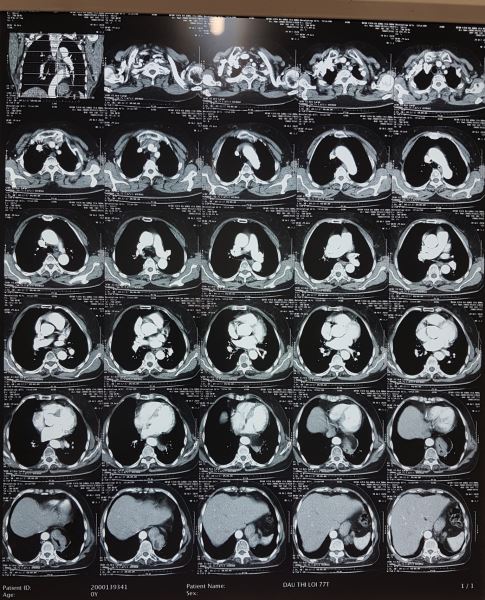
Tôi xuống hội chẩn cùng bác sĩ X-quang, đề nghi cho xem thêm hình dựng theo mặt phẳng trán và mặt phẳng trước sau (dựng hình dọc), và dưới đây là hình ảnh tôi chụp lại từ màn hình:
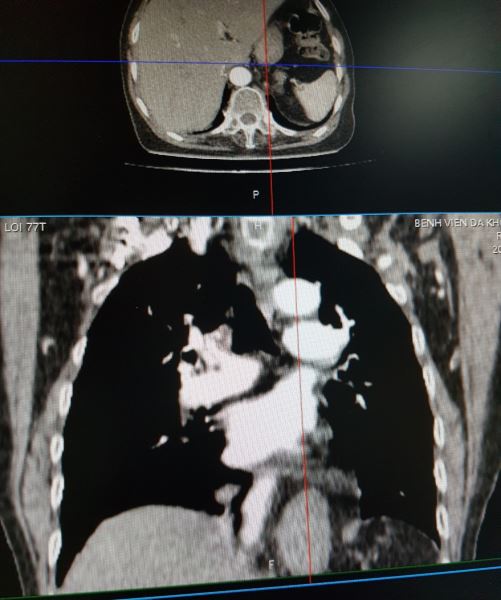
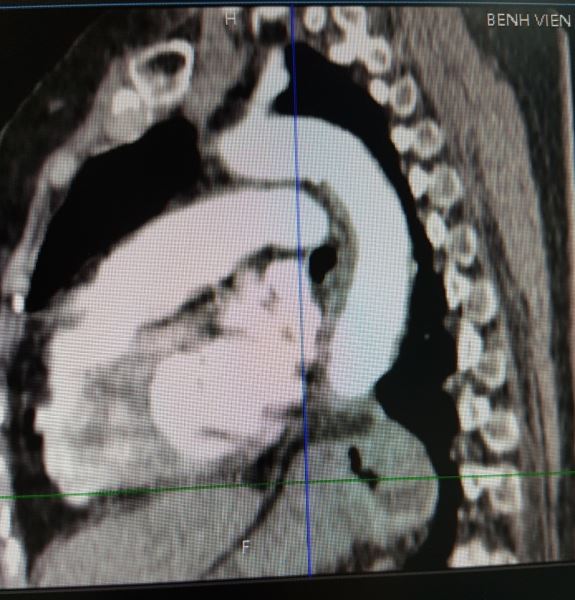
Đúng như dự đoán ban đầu của tôi, đây là bệnh: THOÁT VỊ KHE THỰC QUẢN. Các bạn có thấy một phần dạ dày đã chui qua cơ hoành lên khoang ngực trên phim dọc không.
Để tìm hiểu bệnh này, mời các bạn đọc tiếp bên dưới nhé:
Thoát vị cơ hoành
1. Khái niệm
Thoát vị cơ hoành là tình trạng một phần dạ dày hoặc một phần các tạng trong ổ bụng thoát qua lỗ cơ hoành để nằm trong lồng ngực.
2. Phân loại
Có hai loại thoát vị cơ hoành là thoát vị bẩm sinh và thoát vị mắc phải:
2.1. Thoát vị bẩm sinh
Thoát vị bẩm sinh có hai loại chính là: Thoát vị Bochdalek và thoát vị Morgagni.
- Hầu hết các thoát vị hoành bẩm sinh là thoát vị Bochdalek (90%). Trong thoát vị Bochdalek các tạng thoát vị qua lỗ khiếm khuyết ở sau bên của cơ hoành. Thoát vị Bochdalek xảy ra trong thời kỳ phôi thai và là một trong những cấp cứu phổ biến nhất xảy ra ở trẻ sơ sinh. 90% thoát vị Bochdalek xảy ra ở bên trái. Hầu hết các thoát vị Bochdalek được chẩn đoán ngay sau sinh và trong năm đầu sau sinh. Thoát vị Bochdalek có tỉ lệ tử vong 45 – 50%. Nguyên nhân tử vong chủ yếu là suy hô hấp do thiểu sản phổi hay tăng áp phổi ở bên bị thoát vị.
- Thoát vị Morgagni chiếm 5 – 10% các thoát vị hoành bẩm sinh xảy ra qua chỗ khiếm khuyết ở phía trước của cơ hoành, nơi tương ứng với khe hoành ức. 90% thoát vị Morgagni xảy ra ở bên phải. Thoát vị Morgagni thường được chẩn đoán ở trẻ sơ sinh và trẻ em, đôi khi được phát hiện ở người trẻ.
2.2. Thoát vị mắc phải
Thoát vị mắc phải còn gọi là thoát vị khe thực quản, hầu hết xảy ra ở người lớn tuổi. Thoát vị khe thực quản xảy ra ở người trẻ có thể là thoát vị bẩm sinh. Nguyên nhân của thoát vị khe thực quản có thể là do suy yếu màng ngăn thực quản (thoát vị mắc phải) hay tồn tại một lỗ khiếm khuyết của cơ hoành ở khe thực quản (thoát vị bẩm sinh). Thoát vị khe thực quản có hai dạng: thoát vị trượt và thoát vị cuốn.
.jpg)
Hình 1. Thoát vị khe thực quản thể trượt (hình trái), thể cuốn (hình phải).
- Thoát vị khe thực quản thể trượt: là thoát vị mà tâm vị và một phần thân vị bị kéo trượt lên trên cơ hoành và nằm trong lồng ngực. 90% thoát vị khe thực quản là thoát vị trượt. Phần lớn bệnh nhân bị thoát vị trượt không có triệu chứng gì. Phần dạ dày thoát vị lên trên cơ khoành khi bệnh nhân nằm hay có động tác làm tăng áp lực ổ bụng (ho, hắt hơi…) và trở lại khoang bụng khi bệnh nhân đứng. Thoát vị trượt vì thế có thể gọi là thoát vị “có thể xuống được”. Hậu quả thường gặp nhất của thoát vị trượt là trào ngược dạ dày thực quản. 20% bệnh nhân thoát vị trượt bị viêm thực quản do trào ngược. Phần biểu mô thực quản bị viêm do trào ngược có thể bị chuyển sản (thực quản Barrett), dị sản và cuối cùng là ác tính hóa.
Hậu quả của thoát vị khe thực quản thể trượt:
+ Viêm thực quản, bào mòn thực quản (loét Cameron), loét thực quản.
+ Chảy máu từ các tổn thương viêm hay loét thực quản, máu thường chảy rỉ rả, hiếm khi chảy máu ồ ạt.
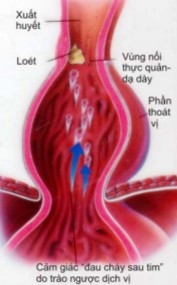
Hình 2. Hậu quả của thoát vị khe thực quản thể trượt.
- Thoát vị khe thực quản thể cuốn: là thoát vị mà tâm vị vẫn nằm đúng vị trí dưới cơ hoành, do khe thực quản rộng làm đáy vị thoát lên lồng ngực nằm ở phía trước và bên trái thực quản. Thoát vị kiểu cuốn vì thế còn gọi là thoát vị cạnh thực quản. Bệnh nhân bị thoát vị cạnh thực quản không có trào ngược dạ dày thực quản, nhưng phần dạ dày bị thoát vị thường không thể xuống bụng, vì thế thoát vị cạnh thực quản còn được gọi là thoát vị “không xuống được”. Khi khe thực quản rộng ra bờ cong lớn dạ dày bị thoát vị tăng lên. Quá trình này làm cho dạ dày bị xoay ngược chiều kim đồng hồ. Khi toàn bộ bờ cong lớn dạ dày bị thoát vị (kèm theo là mạc nối lớn), môn vị bị kéo lên nằm sát tâm vị, dạ dày sẽ bị xoắn. Xoắn dạ dày trong thoát vị khe thực quản là xoắn thứ phát. Dạ dày bị xoắn thứ phát sẽ nằm trong lồng ngực. Cần phân biệt xoắn dạ dày thứ phát với xoắn dạ dày nguyên phát. Xoắn dạ dày nguyên phát không có thoát vị hoành, dạ dày bị xoắn vẫn nằm trong ổ bụng (cơ hoành bình thường). Nguy cơ lớn nhất của thoát vị cạnh thực quản là nghẹt, dẫn đến hoại tử phần dạ dày bị thoát vị.
Các yếu tố thuận lợi gây thoát vị khe thực quản mắc phải:
+ Cơ hoành, trong đó có hai trụ cơ hoành bị yếu và giảm tính đàn hồi (thoát vị ở người già).
+ Khiếm khuyết khe thực quản (thoát vị bẩm sinh ở người trẻ).
+ Tăng áp lực trong khoang bụng: báng bụng, phụ nữ mang thai, béo bụng, người bị táo bón mạn tính.
+ Viêm thực quản mạn tính làm xơ hóa lớp cơ dọc, dẫn đến thực quản bị rút ngắn.
Thoát vị khe thực quản thường gặp ở nữ và người trên 40 tuổi. Tần xuất mắc bệnh càng cao khi tuổi càng lớn. Chỉ 10% bệnh nhân thoát vị khe thực quản ở độ tuổi dưới 40, trong khi đó 70% bệnh nhân trên 70 tuổi.
3. Lâm sàng
3.1. Thoát vị cơ hoành bẩm sinh
Quan sát bằng siêu âm thai ở những bệnh nhi bị thoát vị hoành bẩm sinh, người ta nhận thấy tình trạng thoát vị các tạng lên ngực không phải là hằng định ở các lần khám khác nhau, có nghĩa là có lần khám người ta không nhận thấy điều gì bất thường trên ngực, nhưng lần khác lại phát hiện thấy. Tuy nhiên, trẻ sau sinh mới xuất hiện triệu chứng, hay cũng có thể xuất hiện muộn hơn nhiều về sau.
Thiểu sản phổi xuất hiện khi sự phát triển của phổi bị chèn ép bởi hiện tượng khối choán chỗ do tình trạng thoát vị ruột lên khoang ngực. Thiểu sản phổi trong thoát vị hoành bẩm sinh được đặc trưng bởi tình trạng giảm số lượng các nhánh phế quản cũng như số lượng phế nang toàn bộ. Mạch máu phổi cũng bị ảnh hưởng trong thiểu sản phổi do thoát vị hoành bẩm sinh, mao mạch phổi tỷ lệ thuận với số lượng tiểu phế quản, vì vậy nó cũng giảm khi thiểu sản phổi.
Tăng áp phổi là hậu quả của tình trạng thiểu sản phổi. Cơ chế là do tình trạng giảm số lượng mạch máu phổi và giường mao mạch, cũng như sự gia tăng sức cản thành mạch do sự dày lên bất thường của thành mạch.
Sinh lý bệnh của thiểu sản phổi trong thoát vị hoành:
Sau sinh, do phổi bên bị thoát vị hoành bẩm sinh bị chèn ép kèm với teo, trung thất bị đẩy sang bên đối diện, nên trẻ hô hấp rất khó khăn. Áp lực hít vào trở nên âm tính lại làm cho tạng càng thêm thoát vị lên ngực.
Mặt khác, do phải gắng sức nên trẻ nuốt vào nhiều không khí hơn bình thường, làm cho bụng trướng và chèn ép hô hấp ngực.
Ngay cả khi phổi phát triển tương đối bình thường, bản thân thoát vị hoành đã làm cho hô hấp bị chèn ép và suy hô hấp, trường hợp thoát vị hoành bẩm sinh, thường phổi có tình trạng thiểu sản cho nên lại càng làm trầm trọng thêm tình trạng thiếu oxy cũng như giảm thải CO2.
Do số lượng mao mạch phổi giảm, nên tâm thất phải gia tăng áp lực tống máu đến giường mao mạch nhỏ hơn bình thường, mà hậu quả là làm tăng áp phổi và tăng áp thất phải.
3.1.1. Chẩn đoán trước sinh
Chẩn đoán trước sinh dựa vào:
- Mẹ đa ối.
- Thấy được hình ảnh dạ dày hay các quai ruột trong ngực, thường là ngực trái khi siêu âm thai. Hiếm khi có thể phát hiện được khiếm khuyết cơ hoành, nhất là những trường hợp thoát vị lỗ lớn.
- Sau khi thai nhi được chẩn đoán là thoát vị hoành bẩm sinh, cần tiếp tục tìm kiếm các dị tật bẩm sinh khác kèm theo. Ngoài ra, cần làm thêm phân tích nước ối để nhận dạng các bất thường về nhiễm sắc thể.
3.1.2. Chẩn đoán sau sinh
- Thể sơ sinh:
Sau sinh, ngay khi trẻ cất tiếng khóc chào đời, do tình trạng ruột thoát vị lên trong lồng ngực, trẻ có biểu hiện thở gắng sức, tím tái và suy hô hấp.
Khám trẻ phát hiện các triệu chứng đặc thù:
+ Bụng phẳng bất thường: do phần lớn ống tiêu hoá lên trên ngực.
+ Tim lệch sang phải.
+ Nghe phổi phát hiện rì rào phế nang bên nghi thoát vị giảm hay mất và nghe được âm ruột cùng bên.
+ Chụp phim phổi thẳng - nghiêng: phát hiện hình ảnh các quai ruột nằm trong ngực, khí quản bị đẩy sang bên đối diện.
+ Siêu âm và chụp cắt lớp có thể giúp chẩn đoán chính xác, đôi khi nó giúp xác định được lỗ thoát vị cũng như đo được đường kính của nó.
Tuy nhiên, trong thể khởi phát tối cấp tính như thế này, 60-65% trẻ bị thoát vị hoành bẩm sinh tử vong do suy hô hấp.
- Thể muộn:
Tùy theo nghiên cứu, 5 - 25% trường hợp bệnh nhi bị thoát vị hoành bẩm sinh xuất hiện triệu chứng ngoài thời kỳ sơ sinh. Thông thường, trẻ vào viện vì lý do viêm phổi tái diễn nhiều lần và phát hiện khi cho trẻ chụp phim phổi. Một số ít trẻ vào viện do triệu chứng của tắc ruột do thoát vị nghẹt.
Một số trường hợp, bệnh nhi hoàn toàn không có triệu chứng, và chỉ được phát hiện tình cờ lúc đã trưởng thành.
3.2. Thoát vị cơ hoành mắc phải
Bệnh nhân có thể có một trong ba biểu hiện sau:
- Im lặng, không có triệu chứng: chiếm hầu hết các trường hợp.
- Có triệu chứng: viêm thực quản trào ngược, triệu chứng của thoát vị cạnh thực quản.
- Có biến chứng: xoắn dạ dày, hoại tử bờ cong lớn dạ dày.
Các triệu chứng cơ năng có thể gặp:
+ Đau thượng vị, cảm giác đau ngay sau xương ức
+ Nóng rát sau xương ức, cảm giác “đau cháy sau tim”.
+ Đầy, tức, khó tiêu.
+ Nôn ói, nôn ra máu.
+ Đau ngực, khó thở.
Các triệu chứng thực thể nếu có cũng ít có giá trị chẩn đoán: bệnh nhân có thể có thiếu máu nhẹ, béo phì, báng bụng… Khi xảy ra biến chứng hoại tử bờ cong lớn thì biểu hiện lâm sàng là hội chứng viêm phúc mạc do thủng tạng rỗng.
4. Cận lâm sàng
4.1. X-quang thường quy
Hầu hết các thoát vị khe thực quản chẩn đoán ban đầu dựa vào hình ảnh nghi ngờ trên phim chụp X-quang ngực. Trên phim thẳng là một khối mờ nằm sau bóng tim. Khối mờ này có thể có mức nước mức hơi hoặc không. Với những thoát vị lớn, nhất là thoát vị nghẹt, khối mờ có thể vượt ra ngoài bóng tim, gây ra hình ảnh bóng tim to giả tạo. Hầu hết các bóng mờ lớn có mức nước, mức hơi biểu hiện của dịch và hơi bị ứ đọng trong phần dạ dày thoát vị.
Trên phim X-quang ngực, cần chẩn đoán phân biệt với các khối mờ có mức nước mức hơi mà không phải thoát vị cơ hoành. Khối mờ có thể là: phình động mạch chủ ngực, nang màng tim, các khối u lành tính ở trung thất sau như u sợi thần kinh… Khi có mức nước mức hơi cần phân biệt với: túi thừa thực quản, co thắt tâm vị..
.jpg)
Hình 3. Thoát vị khe thực quản với hình ảnh khối có đậm độ mô mềm giới hạn rõ nằm sau tim (hình trái), hình ảnh khối hơi nằm trong trung thất (hình phải).
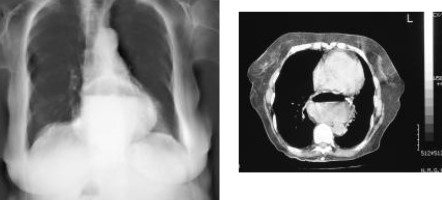
Hình 4. Khối thoát vị khe thực quản với hình mức nước mức hơi sau tim trên X-quang ngực và CTscan ngực.
4.2. X-quang thực quản – dạ dày
Hình ảnh X-quang thực quản – dạ dày có giá trị chẩn đoán xác định thoát vị khe thực quản. Trong nhiều trường hợp thoát vị trượt có thể xuống bụng khi bệnh nhân đứng. Vì vậy chụp với tư thế bệnh nhân nằm sấp là cần thiết hoặc chụp ở tư thế Trendelenburg (nằm ngửa đầu dốc xuống).
Khối thoát vị biểu hiện bằng một túi cản quang nằm cạnh thực quản. Nếu chụp đối quang kép hình ảnh niêm mạc dạ dày sẽ hiện rõ trong túi cản quang này. Dấu hiệu này giúp chẩn đoán phân biệt thoát vị khe thực quản với túi thừa thực quản.
Túi cản quang nếu thay đổi kích thước khi thay đổi tư thế là túi thoát vị xuống được khoang bụng. Thoát vị không xuống được khoang bụng thường là thoát vị cạnh thực quản.
.jpg)
Hình 5. Thoát vị khe thực quản thể trượt (hình trái) với tâm vị nằm trong lồng ngực và thể cạnh thực quản (hình phải) với tâm vị nằm trong khoang bụng.
Chìa khóa để chẩn đoán phân biệt thoát vị thể trượt và thoát vị cạnh thực quản là xác định vị trí tâm vị. Nếu tâm vị nằm trong lồng ngực là thoát vị thể trượt. Nếu tâm vị nằm trong ổ bụng là thoạt vị thể cạnh thực quản.
4.3. CT scan ngực
CT scan ít khi cần cho chẩn đoán thoát vị cơ hoành, song có thể chỉ định trong một số trường hợp:
Khi cần chụp để đánh giá một bệnh lý khác. Có thể lần theo khối xuống các lát cắt dưới đến cơ hoành. Thoát vị là một khối (có thể có mức hơi, mức nước) nằm sau tim. Khi mạc nối lớn thoát vị sẽ thấy khối quanh thực quản có khối lượng mô mỡ.
Khi cần đánh giá chính xác giải phẫu của dạ dày trong lồng ngực để chẩn đoán phân biệt xoắn dạ dày thứ phát với xoắn dạ dày nguyên phát.
4.4. MRI ngực
Tương tự như CT scan, ưu điểm hơn CT scan là chẩn đoán thoát vị mạc nối lớn cạnh thực quản với hình ảnh là khối mỡ liên tục với các mạch máu và phát triển từ khoang bụng lên lồng ngực.
4.5. Siêu âm
Người lớn có đường kính của thực quản ở khe thực quản là 7 – 10mm. Kích thước này nếu đạt đến 16 – 21mm chứng tổ không phải thực quản mà là dạ dày nằm trong khe thực quản, độ nhạy 100%, độ đặc hiệu 90%.
4.5. Nội soi thực quản – dạ dày
Biểu hiện niêm mạc dạ dày nằm ở phía trên khe thực quản của cơ hoành. Hình ảnh này có thể quan sát từ phía trên (thực quản) xuống hoặc từ dưới (dạ dày) lên.
Để quan sát được khe thực quản, bảo bệnh nhân khịt mũi, hai trụ cơ hoành sẽ khép lại, một vòng thắt được quan sát qua nội soi, vị trí thắt lại khi bệnh nhân khịt mũi tương ứng với khe thực quản.
.jpg)
Hình 6. Thoát vị khe thực quản qua nội soi thực quản - dạ dày với ống soi nhìn từ dạ dày lên. Phía trái các nếp niêm mạc dạ dày vượt qua khe thực quản vào trong túi thoát vị.
5. Điều trị
5.1. Điều trị thoát vị hoành bẩm sinh
- Điều trị ban đầu:
Ngay khi có chẩn đoán, trẻ phải được đặt nội khí quản càng sớm càng tốt để hỗ trợ hô hấp. Tránh không được hỗ trợ hô hấp bằng cách chụp mặt nạ và bóp bóng, vì điều này sẽ làm tăng đưa hơi vào trong dạ dày - ruột của trẻ và làm cho tình trạng trướng bụng ngày càng tăng.
Trẻ được cho giãn cơ và thở máy, áp lực không nên quá 45mmHg vì phổi trong trường hợp này đã thiểu sản sẵn và rất dễ vỡ.
Luồn catheter động mạch rốn và nhĩ phải để điều trị và theo dõi, đặc biệt là các thông số về áp lực oxy, CO2.
Vai trò của hệ thống trao đổi oxy qua màng (ECMO: Extracorporal Membrane Oxygenation): hiệu quả trong việc làm giảm tỷ lệ tử vong chưa được các tác giả thống nhất.
- Điều trị phẫu thuật:
+ Kỹ thuật mổ (thoát vị hoành bẩm sinh Bochdalek):
Đưa trả toàn bộ tạng thoát vị về lại ổ bụng, cần chú ý cẩn thận khi đưa lách xuống vì rất dễ tổn thương cuống lách.
Nếu có túi thoát vị, nên cắt bỏ túi. Gặp trong 20% trường hợp.
Xử lý lỗ thoát vị: Nếu lỗ nhỏ, khâu đóng lại. Nếu lỗ lớn, cần cân nhắc giữa khâu một thì hay dùng miếng vá nhân tạo. Thông thường, do phần lớn tạng thoát vị lên ngực trong trường hợp lỗ lớn nên ổ bụng của trẻ rất kém phát triển. Nếu đóng một thì, trẻ rất dễ bị suy hô hấp do bụng quá căng trướng sau mổ. Vì vậy, nếu được, nên khâu vá lỗ thoát vị lớn bằng tấm nhân tạo như Teflon mesh hay tốt hơn như Goretex.
Đóng bụng là một thì khó khăn trong phẫu thuật thoát vị hoành bẩm sinh và thoát vị cuống rốn bẩm sinh (omphalocele). Đối với những trường hợp thoát vị lỗ lớn, đóng bụng thường đòi hỏi phải tạo hình bụng trước đó, thậm chí phải sử dụng mảnh ghép nhân tạo để che tạng. Sau đó, mỗi 1 - 2 ngày khâu hẹp mảnh ghép rồi đóng bụng muộn vào ngày thứ 7 - 10 sau mổ như kỹ thuật Schutter trong mổ thoát vị cuống rốn bẩm sinh.
Đặt dẫn lưu ngực nếu cần. Quan niệm còn khác nhau giữa các tác giả. Phần lớn các phẫu thuật viên nhi không đặt dẫn lưu ngực mà chỉ dùng kỹ thuật hút đuổi khí trước khi hoàn tất thì khâu lỗ thoát vị.
+ Chăm sóc sau mổ:
Dẫn lưu ngực được nối với bốc nước và để dẫn lưu tự do chứ không nên hút áp lực vì nguy cơ vỡ phổi hay lắc lư trung thất.
Theo dõi sát tình trạng biến đổi khí máu sau mổ. Thông thường sau mổ, phổi bên bình thường sẽ nở lại trước tiên và sau đó lấn sang bên thoát vị, thậm chí lấn hẳn. Sau đó vài ngày thậm chí vài tuần, khi phổi bên thoát vị nở được thì mới phần nào cân bằng. Tuy nhiên, phổi bên thoát vị hiếm khi nở tốt mà chỉ một phần.
5.2. Điều trị thoát vị hoành mắc phải
5.2.1. Điều trị nội khoa
Chỉ đặt ra vấn đề điều trị khi có triệu chứng, chủ yếu là điều trị trào ngược dạ dày – thực quản (xem bài Bệnh trào ngược dạ dày – thực quản: http://hahoangkiem.com/benh-tieu-hoa/benh-trao-nguoc-da-day-thuc-quan-gerd-3716.html)
5.2.2. Điều trị phẫu thuật
Phẫu thuật được chỉ định trong các trường hợp sau:
- Tất cả các trường hợp thoát vị cạnh thực quản.
- Với các trường hợp thoát vị trượt:
+ Không kiểm soát được triệu chứng với thuốc ức chế bơm proton.
+ Nội soi có hẹp thực quản hay thực quản Barrett (độ 4).
+ Bệnh nhân có triệu chứng ngoài thực quản như triệu chứng hô hấp, triệu chứng tai mũi họng, triệu chứng răng (bào mòn răng).
Nội dung phẫu thuật:
+ Đưa phần dạ dày thoát vị trở lại khoang bụng, khâu đóng lỗ thoát vị.
+ Chống trào ngược bằng khâu cuốn phình vị quanh tâm vị, cố định tâm vị vào phần bụng sau (phẫu thuật Hill).
.jpg)
Hình 7. Phẫu thuật khâu cuốn phình vị toàn phần của Nissen (hình trái) và bán phần của Touper (hình phải).