Rung nhĩ (AF) trên điện tâm đồ
1. Khái niệm
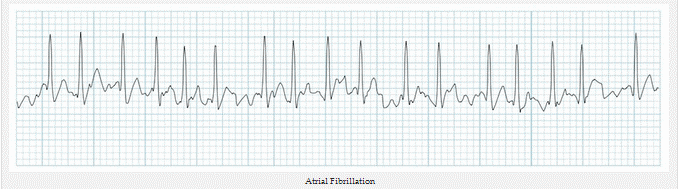
Không có sóng P, thay bằng các sóng rung lăn tăn tần số khoảng 400bpm. Vắng mặt đường đẳng điện cơ sở.
Tần số thất biến đổi không đều. QRS thường < 120ms trừ khi block nhánh từ trước, đường phụ, hoặc tốc độ dẫn truyền bất thường có liên quan.
Sóng rung có thể có mặt và có thể không được nhận ra (biên độ < 0.5mm) hoặc loại thô (biên độ > 0.5mm). Sóng rung có thể giống sóng P dẫn đến chẩn đoán sai.
Rung nhĩ
2. Các đặc tính khác
- Hiện tượng Ashman: Trên nền rung nhĩ, xuất hiện nhịp đập bất thường, thường là block nhánh phải (RBBB), do một thời gian dài kháng lại đã được xác định bởi khoảng RR trước đó.
- Tần số thất trong rung nhĩ (AF): phụ thuộc vào nhiều yếu tố bao gồm cả phế vị, điều hòa nhịp tim khác, chức năng nút nhĩ thất, thời gian kháng lại, và các loại thuốc. Thường rung nhĩ (AF) có tần số thất ~ 110 - 160. Rung nhĩ (AF) được mô tả là có:
+ Rung nhĩ (AF) có "Đáp ứng thất nhanh” khi tần số thất > 100 bpm.
+ Rung nhĩ (AF) có đáp ứng thất chậm là rung nhĩ (AF) có tần số thất < 60 bpm. Nguyên nhân của rung nhĩ (AF) 'chậm' bao gồm hạ thân nhiệt, nhiễm độc digoxin, thuốc, và rối loạn chức năng nút xoang.
3. Phân loại rung nhĩ
- Cơn rung nhĩ (AF) đầu tiên: Phát hiện lần đầu của AF bất kể triệu chứng hoặc thời gian.
- Rung nhĩ (AF) tái phát: có hơn 2 cơn rung nhĩ (AF) trở lên.
- Rung nhĩ (AF) kịch phát: Cơn rung nhĩ (AF) tự kết thúc < 7 ngày.
- Rung nhĩ (AF) liên tục: Rung nhĩ (AF) Không tự chấm dứt, thời gian > 7 ngày.
- Rung nhĩ (AF) vĩnh viễn (chấp nhận): Thời gian > 1 năm trong đó can thiệp kiểm soát nhịp dai dẳng hay không thành công.
Lưu ý: Rung nhĩ (AF) kịch phát thời gian > 48 giờ không có khả năng tự phát trở lại nhịp xoang và thuốc chống đông phải được xem xét.
4. Cơ chế rung nhĩ
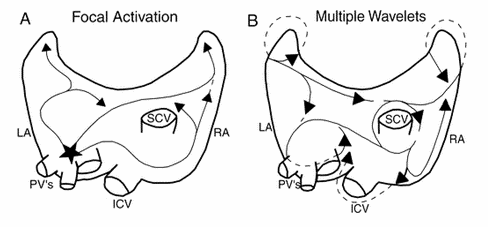
- Có ổ kích hoạt: trong đó rung nhĩ (AF) bắt nguồn từ một ổ hoạt động. Hoạt động này có thể được kích hoạt, do tăng tính tự động, hoặc từ vòng vào lại. Thường nằm trong các tĩnh mạch phổi.
- Cơ chế nhiều gợn sóng: trong đó nhiều sóng lăn tăn nhỏ được hình thành. Các sóng rung được duy trì bởi vòng vào lại được hình thành bởi một số các sóng lăn tăn. Quá trình này được thúc đẩy với sự hiện diện của giãn nhĩ trái (LA), diện tích bề mặt lớn hơn tạo điều kiện cho dạng sóng truyền liên tục.
5. Nguyên nhân của rung nhĩ
- Bệnh tim thiếu máu cục bộ.
- Tăng huyết áp.
- Bệnh van tim (đặc biệt là van hai lá hẹp/hở).
- Nhiễm trùng cấp tính.
- Rối loạn điện giải ( hạ kali máu, hypomagnesaemia).
- Nhiễm độc giáp.
- Do thuốc (ví dụ như giao cảm).
- Thuyên tắc phổi.
- Bệnh màng ngoài tim.
- Rối loạn acid-base.
- Hội chứng tiền kích thích.
- Bệnh cơ tim: giãn, phì đại.
- Phaeochromocytoma.
6. Điều trị rung nhĩ
Điều trị AF phức tạp, tùy thuộc vào thời gian rung nhĩ, bệnh kèm theo, nguyên nhân cơ bản, các triệu chứng và tuổi tác.
Một số hướng dẫn quốc gia và quốc tế cho công tác quản lý rung nhĩ (AF) bao gồm: Hiệp hội Tim mạch châu Âu của hướng dẫn 2010. Hiệp hội tim mạch Mỹ hướng dẫn cập nhật 2011. Hiệp hội tim mạch Mỹ hướng dẫn 2006. Hướng dẫn của Hội Tim mạch Canada năm 2010. Hướng dẫn Nice 2006, hiện đang được xem xét.
7. Nguy cơ đột quỵ và kháng đông
Rung nhĩ có liên quan đến tâm nhĩ co bóp lộn xộn và ứ máu trong tiểu nhĩ trái với sự hình thành huyết khối và nguy cơ đột quỵ tắc mạch. Rung nhĩ (AF) liên quan với bệnh van tim có nguy cơ đặc biệt cao với đột quỵ.
Thuốc chống đông có thể bao gồm warfarin, aspirin, clopidogrel và các loại mới hơn như dabigatran. Hướng dẫn chống đông dựa trên nguy cơ đột quỵ so với nguy cơ chảy máu.
Phân tầng nguy cơ đột quỵ cần phải có đánh giá các yếu tố nguy cơ hoặc áp dụng một số điểm có nguy cơ ví dụ như CHADS 2 hoặc CHA 2, DS 2, VASC. CHADS 2 là điểm nguy cơ thường được sử dụng.
Điểm CHADS 2
|
Suy tim sung huyết |
1 điểm |
|
Tăng huyết áp |
1 điểm |
|
Tuổi > 75 |
1 điểm |
|
Bệnh tiểu đường |
1 điểm |
|
Đột quỵ / TIA |
2 điểm |
Rủi ro thấp = 0 điểm, rủi ro vừa phải = 1 điểm, rủi ro cao = 2 điểm
8. Rung nhĩ trong WPW
Rung nhĩ có thể lên đến 20% ở bệnh nhân WPW. Con đường phụ cho phép dẫn trực tiếp xung động nhanh chóng đến tâm thất bỏ qua nút nhĩ thất.
- Đặc điểm ECG của rung nhĩ trong WPW:
+ Tần số thất > 200 bpm; nhịp bất thường; QRS rộng do khử cực thất bất thường thông qua con đường phụ; QRS thay đổi về hình dạng và hình thái; Trục vẫn ổn định không giống như nhanh thất (VT) đa hình.
+ Điều trị: Nếu điều trị bằng thuốc ức chế nút nhĩ thất (AV) ví dụ như adenosine, chẹn kênh calci, chẹn beta có thể làm tăng dẫn truyền qua con đường phụ với một sự gia tăng tần số thất và có thể thành nhanh thất (VT) hay rung thất (VF).
Ở bệnh nhân huyết động không ổn định, sốc điện khẩn cấp đồng bộ DC là cần thiết. Lựa chọn điều trị ở bệnh nhân có huyết động ổn định bao gồm procainamide hoặc ibutilide, mặc DC sốc điện có thể được ưa thích.
Ví dụ 1
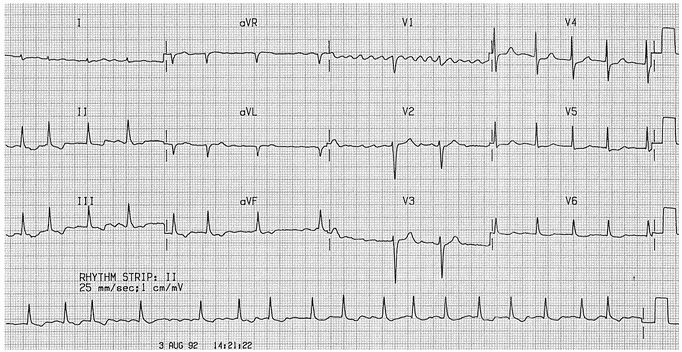
Rung nhĩ: Đáp ứng thất bất thường; sóng rung thô có thể nhìn thấy ở V1; hiện tượng võng xuống" đoạn ST giảm xuống” có thể nhìn thấy ở V6, II, III, aVF, gợi ý nhiễm độc digoxin.
Ví dụ 2
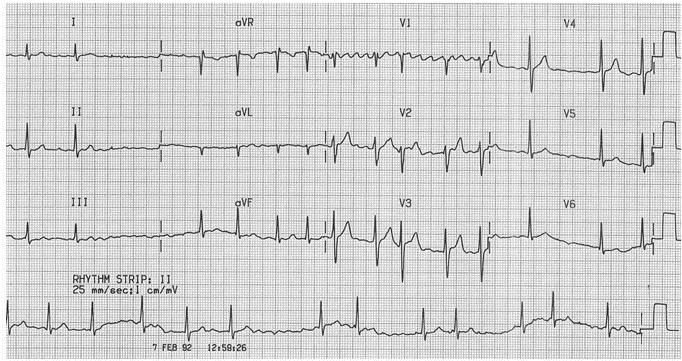
Rung nhĩ: Đáp ứng thất bất thường; sóng rung thô có thể nhìn thấy ở V1.
Ví dụ 3
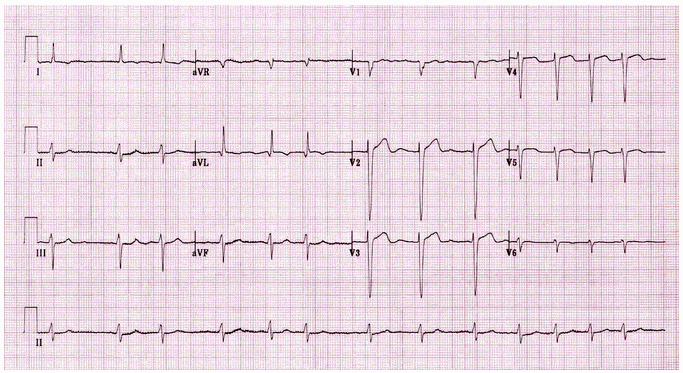
Rung nhĩ: Đáp ứng thất bất thường; không có bằng chứng của hoạt động tâm nhĩ có tổ chức; sóng rung nhìn thấy tốt nhất ở V1.
Ví dụ 4
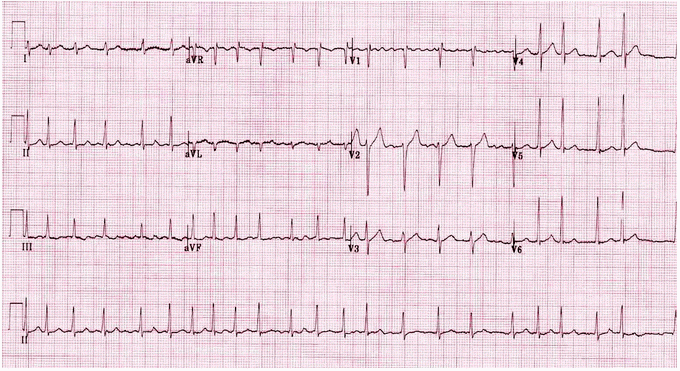
Rung nhĩ (AF) với đáp ứng thất nhanh: Nhịp tim nhanh bất thường phức bộ hẹp ~ 135 bpm; sóng rung thô ở V1.
Ví dụ 5
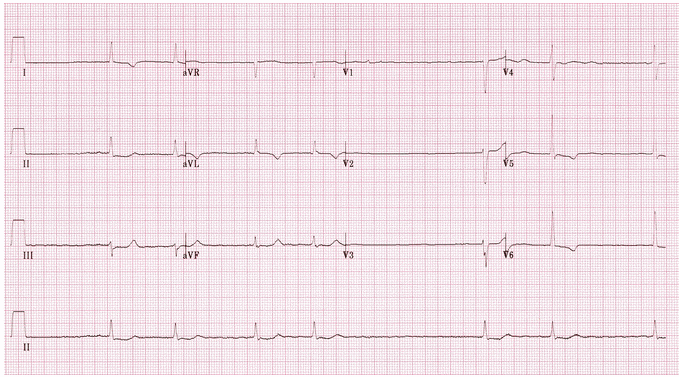
Rung nhĩ (AF) với đáp ứng thất chậm: Nhịp tim không đều không có bằng chứng của hoạt động tâm nhĩ có tổ chức; sóng rung thấy rõ ở V1; rút ngắn ST / sóng T đảo ngược ở các chuyển đạo bên có thể đại diện cho thiếu máu cục bộ hoặc ảnh hưởng digoxin; tỷ lệ thất chậm cho thấy bệnh nhân đang được điều trị với thuốc chặn nút nhĩ thất (AV) (ví dụ như thuốc chẹn bêta, verapamil / diltiazem, digoxin). Một nguyên nhân khác của rung nhĩ (AF) chậm là hạ thân nhiệt.
Ví dụ 6
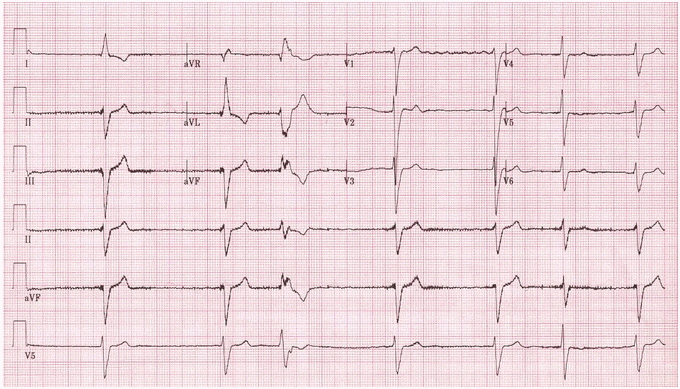
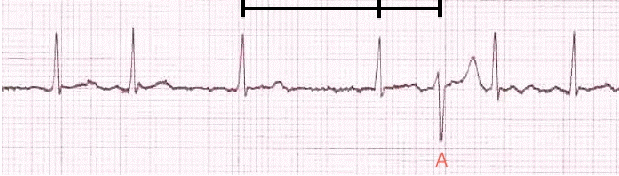
Ashman dị thường: Rung nhĩ được chẩn đoán dựa trên tỷ lệ thất bất thường và sự hiện diện của sóng rung ở V1; QRS thứ ba là dị thường: rộng với một trục và hình thái khác, xảy ra sau một chu kỳ RR dài / RR ngắn (= Ashman dị thường).
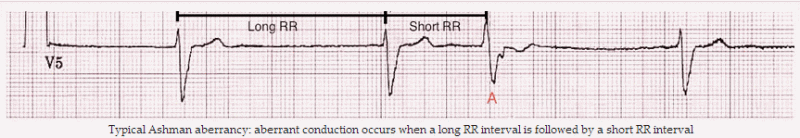
Ashman dị thường điển hình: Chuyển đạo khác thường xảy ra khi một khoảng thời gian dài RR theo sau là một khoảng thời gian ngắn RR.
Ví dụ 7
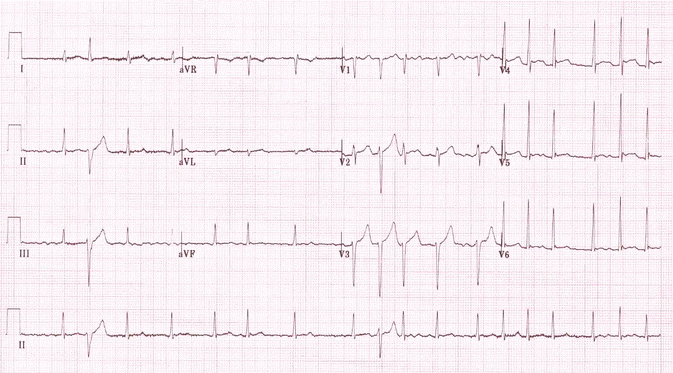
Ashman dị thường: Có hai phức bộ dị thường, sau mỗi một chu kỳ RR dài / RR ngắn (= Ashman dị thường).