Nhịp nhanh trên thất trên điện tâm đồ
1. Nhịp nhanh nhĩ
- Khái niệm: Nhịp tim nhanh nhĩ là một dạng của nhịp tim nhanh trên thất, có nguồn gốc trong tâm nhĩ nhưng bên ngoài nút xoang. Đặc tính điện tâm đồ:
+ Tần số nhĩ > 100bpm.
+ Hình thái sóng P bất thường khi so sánh với sóng P xoang do nguồn gốc ngoài nút xoang.
+ Thường có một trục sóng P bất thường (ví dụ như đảo ngược ở các đạo trình dưới II, III, aVF).
+ Ít nhất ba sóng liên tiếp giống hệt sóng p lạc chỗ.
+ Phức bộ QRS thường có hình thái bình thường trừ khi có block nhánh từ trước, đường phụ, hoặc tần số liên quan đến dẫn truyền sai hướng.
+ Đường cơ sở đẳng điện (không giống như rung nhĩ).
+ Block nhĩ thất (AV) có thể xuất hiện, điều này thường là một phản ứng sinh lý với tốc độ nhanh nhĩ, ngoại trừ các trường hợp ngộ độc digoxin, nơi có ức chế thực sự nút nhĩ thất (AV) do ảnh hưởng cường phó giao cảm của digoxin, dẫn đến tỷ lệ thất chậm ("PAT với block").
- Sinh lý bệnh: Thường là do ổ lạc chỗ duy nhất. Cơ chế cơ bản có liên quan đến việc tái nhập, hoạt động kích hoạt hoặc gia tăng tính tự động. Cơn nhịp nhanh có thể kịch phát hoặc kéo dài.
- Nguyên nhân: Ngộ độc digoxin, sẹo nhĩ, dư thừa catecholamine, dị tật bẩm sinh, và có thể là vô căn.
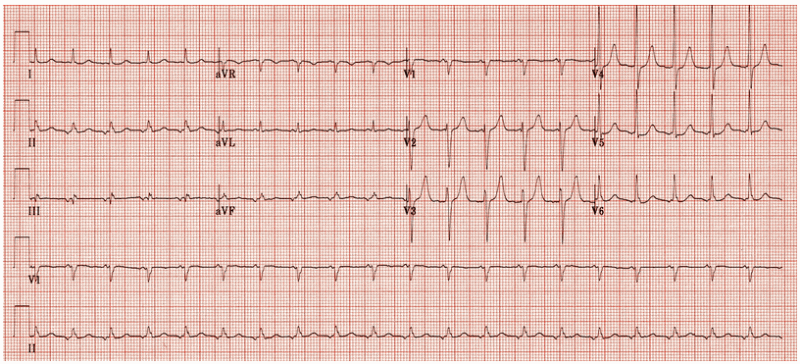
Nhịp nhanh nhĩ, sóng p âm ở DII, DIII, aVF, dương ở V1
- Nhịp tim nhanh nhĩ lạc chỗ:
+ Có nhịp tim nhanh 120bpm, phức bộ QRS hẹp.
+ Mỗi phức bộ QRS được bắt đầu bằng một sóng P bất thường, thẳng đứng ở V1, đảo ngược ở chuyển đạo dưới II, III, aVF.
2. Nhịp nhanh nhĩ đa ổ (MAT)
- Định nghĩa: Nhịp nhĩ bất thường, nhanh phát sinh từ nhiều ổ ngoài nút xoang ở tâm nhĩ.
Thường thấy ở những bệnh nhân COPD nặng hoặc suy tim sung huyết. Nó thường là nhịp chuyển tiếp giữa ngoại tâm thu nhĩ (PAC) và rung nhĩ / cuồng nhĩ. Sự phát triển của nhịp nhanh nhĩ đa ổ (MAT) trong một bệnh cấp tính là một dấu hiệu tiên lượng xấu, kết hợp với 60% tỷ lệ tử vong trong bệnh viện và có ý nghĩa sống còn trong hơn một năm.
- Các đặc tính điện tim:
+ Nhịp tim > 100bpm (thường là 100 - 150bpm, có thể lên tới 250bpm).
+ Nhịp không đều, bất thường với thay đổi PP, PR và khoảng RR.
+ Ít nhất có 3 hình thái riêng biệt sóng P trong cùng chuyển đạo.
+ Đường cơ sở đẳng điện giữa các sóng P (tức là không có sóng rung động).
+ Vắng mặt của ổ nhĩ đơn độc điều nhịp (tức là không chỉ là nhịp xoang với ngoại tâm thu nhĩ (PAC) thường xuyên).
+ Một số sóng P có thể không dẫn, số khác có thể dẫn bất thường đến tâm thất.
Có thể có thêm các đặc tính điện tâm đồ gợi ý của COPD.
- Liên quan lâm sàng:
+ Thường xảy ra ở bệnh nhân lớn tuổi bị bệnh nặng có suy hô hấp (ví dụ bệnh COPD/CHF trầm trọng). Có xu hướng được giải quyết sau khi điều trị các bệnh tiềm ẩn.
- Cơ chế: Tăng tính tự động nhĩ do
+ Suy hô hấp cấp trên nền bệnh mạn tính.
+ Giãn tâm nhĩ phải (từ bệnh tâm phế).
+ Tăng xung động giao cảm.
+ Thiếu dưỡng khí và ưu thán.
+ Sử dụng thuốc: Beta-agonists; Theophylline.
+ Bất thường điện giải: Kali máu và giảm magne máu (ví dụ như dùng thuốc lợi tiểu /beta-agonist).
Ví dụ 1
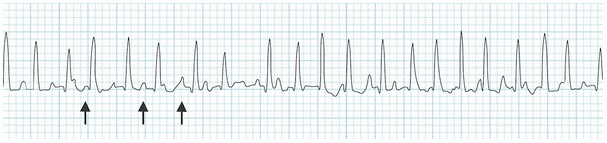
Nhịp nhanh nhĩ đa ổ: Nhịp nhanh bất thường >100bpm. Ít nhất 3 hình thái sóng P khác biệt (mũi tên).
Ví dụ 2
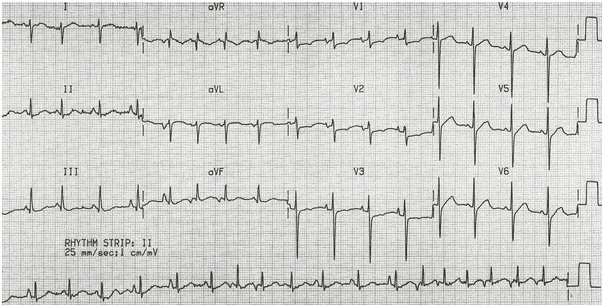
Nhịp nhanh nhĩ đa ổ (MAT) với biểu hiện bổ sung của COPD: Nhịp nhanh, nhịp điệu bất thường với nhiều hình thái sóng P (nhìn thấy tốt nhất trong dải nhịp DII). Trục điện tim lệch phải, sóng R chiếm ưu thế ở V1 và sóng S sâu ở V6 chỉ ra phì đại thất phải do bệnh tâm phế.
3. Nhịp nhanh bộ nối (nhịp bộ nối gia tốc)
- Khái niệm: Nhịp nhanh bộ nối (AJR) là nhịp bộ nối có tần số tim >100bpm. Thường được gọi là nhịp tim nhanh bộ nối không kịch phát hoặc nhịp nhanh bộ nối tự động để phân biệt với nhịp nhanh vào lại bộ nối AVNRT.
- Cơ chế: Nhịp nhanh bộ nối (AJR) xảy ra khi tốc độ phát nhịp của bộ nối vượt trội so với nhịp của nút xoang. Tình trạng này phát sinh khi có tăng tính tự động trong nút nhĩ thất kết hợp với giảm tính tự động ở nút xoang nhĩ.
- Nguyên nhân: thiếu máu cục bộ cơ tim, ngộ độc digoxin, phẫu thuật tim, viêm cơ tim và ngộ độc beta-agonists (ví dụ isoprenaline).
Tỷ lệ điển hình của một nhịp nhanh bộ nối (AJR) là 60 - 130 bpm, trái ngược với nhịp thoát nối trong đó có một tỷ lệ điển hình là 40 - 60 bpm.
Nhịp tim nhanh bộ nối tự động thường không đáp ứng với nghiệm pháp kích thích phế vị, có thể một số chậm lại tạm thời của tần số thất nhưng trở lại nhịp xoang sẽ không xảy ra.
.gif)
Nhịp bộ nối gia tốc
- Các đặc tính của điện tim:
+ Tần số thất thường 60 - 130 bpm.
+ Tần số nhanh hơn (> 200 phút) có thể xảy ra, đặc biệt là với beta-agonist / giao cảm.
+ Sóng P ngược có thể có mặt và có thể xuất hiện trước, trong hoặc sau khi QRS. Sóng P ngược thường đảo ngược trong các chuyển đạo thành dưới (II, III, aVF), thẳng cao trong aVR và V1.
+ Thời gian QRS < 120ms trừ khi block nhánh từ trước hoặc tần số dẫn truyền khác thường liên quan.
+ Phân ly nhĩ thất (AV) có thể có mặt với tần số thất thường nhanh hơn so với tần số nhĩ.
- Chẩn đoán phân biệt:
+ Nhịp nhanh bộ nối (AJR) có thể khó phân biệt với nhịp nhanh vào lại bộ nối như AVNRT hoặc AVRT. Bất thường của nhịp và nhịp thay đổi là gợi ý nhịp nhanh bộ nối tự động.
+ Nhịp tim nhanh bộ nối tự động thường không đáp ứng với các nghiệm pháp kích thích phế vị, có thể một số chậm lại tạm thời của tần số thất nhưng trở lại nhịp xoang sẽ không xảy ra.
+ Nhịp nhanh bộ nối (AJR) với dẫn truyền bất thường có thể khó để phân biệt với nhịp tự thất gia tốc.
Ví dụ ECG
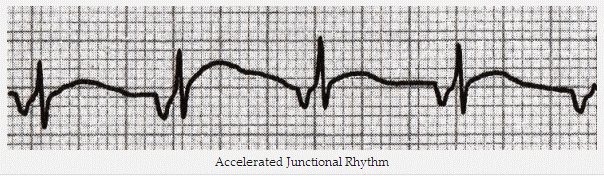
Nhịp bộ nối gia tốc: Nhịp tim nhanh phức bộ QRS hẹp 115 bpm. Sóng P ngược dòng - đảo ngược ở II, III, aVF; thẳng đứng ở V1 và aVR. Khoảng thời gian PR ngắn (<120 ms) cho thấy nhịp bộ nối hơn là tập trung vào tâm nhĩ.
4. Nhịp nhanh trên thất (SVT)
- Khái niệm: Nhịp nhanh trên thất (SVT) thường được sử dụng đồng nghĩa với nhịp nhanh nút nhĩ thất (AV) vòng vào lại. Có thể được sử dụng để mô tả bất kỳ loạn nhịp nhanh nào phát sinh từ trên mức của nhánh bó his.
Nhịp nhanh trên thất (SVT) kịch phát (pSVT) mô tả một nhịp nhanh trên thất (SVT) với khởi phát và kết thúc đột ngột, đặc trưng với loạn nhịp nhanh vòng vào lại liên quan đến nút nhĩ thất như AVNRT hoặc nhịp tim nhanh vào lại nút nhĩ thất (AVRT).
Loại khác nhau của nhịp nhanh trên thất (SVT) phát sinh từ hoặc được truyền lại bởi nút tâm nhĩ hoặc nút nhĩ thất (AV), thường tạo ra nhịp tim nhanh phức bộ hẹp (trừ khi dẫn lệch hướng).
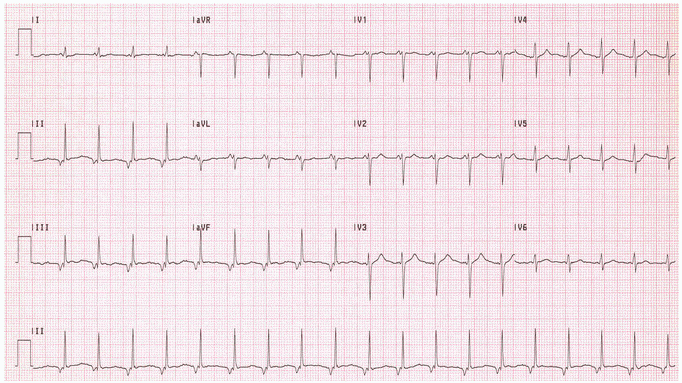
Nhịp tim nhanh trên thất
- Phân loại:
Nhịp nhanh trên thất (SVTs) có thể được phân loại dựa trên nguồn gốc xung kích thích (tâm nhĩ hoặc nút nhĩ thất) hoặc dựa trên thường xuyên hay cơn (thường xuyên hoặc đột xuất).
Phân loại nhịp nhanh trên thất (SVT) dựa vào nguồn gốc và sự đều đặn
|
|
Thường xuyên |
Không thường xuyên |
|
Nhĩ |
Nhịp tim nhanh xoang Nhịp nhanh nhĩ Rung nhĩ Nhịp nhanh xoang không thích hợp |
Rung nhĩ Rung nhĩ với block biến đổi Nhịp nhanh nhĩ đa ổ |
|
Nhĩ thất |
Nhịp nhanh vào lại nhĩ thất (AVRT) Nhịp nhanh vào lại nhĩ thất (AVNRT) Nhịp bộ nối gia tốc |
|
- Nhịp nhanh vào lại nút nhĩ thất (AVNRT):
+ Khái niệm: Đây là nguyên nhân phổ biến nhất của nhịp tim nhanh ở những bệnh nhân với cấu trúc tim bình thường. Nhịp tim nhanh thường dao động trong khoảng 140 - 280 bpm và thường xuyên tự nhiên. Nó có thể chấm dứt một cách tự nhiên (và đột ngột) hoặc tiếp tục vô thời hạn cho đến khi điều trị y tế.
Nhịp nhanh vào lại nút nhĩ thất (AVNRT) thường là kịch phát và có thể xảy ra một cách tự nhiên hoặc khi có hoạt động kích hoạt khi gắng sức, cà phê, rượu, beta-agonists (salbutamol) hoặc thần kinh giao cảm (thuốc kích thích). Gặp phổ biến hơn ở phụ nữ so với nam giới (75% các trường hợp xảy ra ở phụ nữ) và có thể xảy ra ở những bệnh nhân trẻ và khỏe mạnh cũng như những người bị bệnh tim mạn tính.
Bệnh nhân thường phàn nàn về sự xuất hiện đột ngột nhịp tim nhanh, đánh trống ngực thường xuyên. Bệnh nhân có thể bị hạ huyết áp ngắn gây ra xỉu hoặc thỉnh thoảng ngất.
Nếu bệnh nhân có bệnh cơ bản như bệnh động mạch vành, bệnh nhân có thể bị đau ngực tương tự như đau thắt ngực (đau bóp chặt xung quanh ngực tỏa ra cánh tay trái hoặc hàm bên trái).
Bệnh nhân có thể phàn nàn về khó thở, lo lắng và đôi khi do áp lực tâm nhĩ cao gây tăng tiết yếu tố lợi tiểu nhĩ (atrial natriuretic peptide).
Bệnh nhân thường dung nạp tốt và hiếm khi đe dọa tính mạng ngay cả ở bệnh nhân có bệnh tim từ trước.
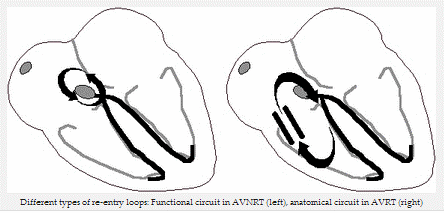
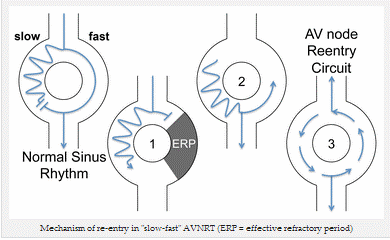
+ Sinh lý bệnh: So với nhịp nhanh vào lại nút nhĩ thất AVRT, trong đó bao gồm giải phẫu vòng vào lại (nhánh của Kent), trong nhịp nhanh vào lại nút nhĩ thất AVNRT có một chức năng vào lại trong nút nhĩ thất.
Các loại khác nhau của các vòng vào lại: vòng vào lại chức năng trong AVNRT (trái), vào lại trong AVRT (bên phải)
+ Chức năng đường dẫn truyền trong nút nhĩ thất (AV): Trong Nhịp nhanh vào lại nút nhĩ thất AVNRT, có hai con đường trong nút nhĩ thất: Con đường chậm (alpha): một con đường từ từ tiến hành với thời gian kháng lại ngắn. Con đường nhanh (beta): một con đường tiến hành nhanh với thời gian kháng lại dài.
Cơ chế vào lại trong "Chậm-nhanh" AVNRT (ERP = thời gian kháng lại hiệu quả)
Khởi đầu của vòng vào lại: Trong nhịp xoang, xung điện đi xuống hai con đường cùng một lúc. Sự thúc đẩy truyền xuống con đường nhanh vào đầu xa của con đường chậm và hai xung lực triệt tiêu lẫn nhau.
Đây là loại phổ biến nhất của mạch vào lại và được gọi là nhịp nhanh vào lại nút nhĩ thất (AVNRT) chậm-nhanh. Cơ chế tương tự tồn tại cho các loại khác của nhịp nhanh vào lại nút nhĩ thất AVNRT.
+ Các đặc tính điện tâm đồ:
Các đặc tính chung của nhịp nhanh vào lại nút nhĩ thất (AVNRT): Nhịp tim nhanh thường xuyên ~ 140 - 280 bpm. Phức bộ QRS thường hẹp (< 120 ms) trừ khi block nhánh từ trước, đường phụ, hoặc tốc độ dẫn truyền bất thường có liên quan. ST chênh xuống có thể được nhìn thấy hoặc không so với đường cơ bản, gặp trong bệnh động mạch vành.
QRS so le - sự thay đổi pha trong biên độ QRS liên kết với nhịp nhanh vào lại nút nhĩ thất AVNRT và nhịp nhanh vào lại nút nhĩ thất AVRT, phân biệt so le điện thế bởi biên độ QRS bình thường. Sóng P: nếu có thể nhìn thấy với sóng P đảo ngược ở các đạo trình II, III, aVF. Sóng P có thể ẩn lẫn trong QRS, có thể nhìn thấy sau phức bộ, hoặc rất hiếm khi có thể nhìn thấy trước QRS.
- Phân nhóm nhịp nhanh vào lại nút nhĩ thất (AVNRT):
Phân nhóm khác nhau, khác nhau về con đường trội và khoảng RP. Khoảng RP đại diện cho thời gian từ lúc kích hoạt thất dịch chuyển (sóng R) và kích hoạt nhĩ ngược dòng (sóng P).
+ AVNRT chậm nhanh (loại thông thường): Chiếm 80 - 90% nhịp nhanh vào lại nút nhĩ thất AVNRT. Liên quan đến đường dẫn nút nhĩ thất (AV) chậm cho sự di chuyển ra trước và nút nhĩ thất (AV) nhanh cho đường dẫn ngược. Sóng P ngược dòng bị che khuất trong QRS tương ứng hoặc xảy ra vào cuối phức bộ như giả R' hoặc sóng S.
Các tính năng ECG: Sóng P thường ẩn, được nhúng trong các phức bộ QRS. Sóng giả R' có thể được nhìn thấy ở V1 hay V2. Sóng giả S có thể được nhìn thấy ở chuyển đạo DII, DIII, aVF.
Trong hầu hết các trường hợp này "điển hình" nhịp nhanh trên thất (SVT) xuất hiện với sóng P vắng mặt và nhịp tim nhanh.
Dải nhịp tim thể hiện nhịp xoang (trên) và nhịp nhanh trên thất (SVT) kịch phát (dưới). Các sóng P được xem như giả sóng R (vòng tròn trong dải dưới) ở V1 trong nhịp tim nhanh. Ngược lại, sóng giả R không nhìn thấy trong nhịp xoang (nó không có mặt tại khu vực vòng tròn dải đầu). Thời gian thất - nhĩ rất ngắn này thường được nhìn thấy trong nhịp nhanh vào lại nút nhĩ thất (AVNRT) chậm-nhanh điển hình.
Tuy nhiên, nếu co tâm nhĩ đến sớm (PAC) khi con đường nhanh vẫn còn kháng lại, các xung điện sẽ chỉ dẫn xuống con đường chậm (1). Do thời gian xung sớm đạt đến kết thúc của con đường chậm, con đường nhanh không còn kháng lại (2) do đó thúc đẩy được phép đi ngược con đường nhanh. Điều này tạo ra một vòng di chuyển, theo đó các chu kỳ xung liên tục xung quanh hai con đường, kích hoạt nhánh trước của bó his và ngược tâm nhĩ (3). Độ dài chu kỳ ngắn chịu trách nhiệm về nhịp tim nhanh.
+ Nhịp nhanh vào lại nút nhĩ thất (AVNRT) nhanh - chậm (AVNRT không phổ biến): Chiếm khoảng 10% của nhịp nhanh vào lại nút nhĩ thất (AVNRT). Liên quan đến đường dẫn nhanh nút nhĩ thất (AV) cho sự di chuyển ra trước và đường cho dẫn ngược nút nhĩ thất chậm (AV) chậm. Do khoảng thời gian thất - nhĩ tương đối dài, sóng P ngược có nhiều khả năng được nhìn thấy sau QRS tương ứng.
Các đặc tính ECG: Phức bộ QRS-P-T. Sóng P ngược có thể nhìn thấy giữa sóng QRS và T.
+ Nhịp nhanh vào lại nút nhĩ thất (AVNRT) chậm chậm (AVNRT không điển hình): 1 - 5% AVNRT. Liên quan đến đường dẫn nút nhĩ thất (AV) chậm cho sự di chuyển ra trước và đường dẫn ngược chậm nhĩ trái.
Các đặc tính ECG: Nhịp tim nhanh với một sóng P nhìn thấy giữa tâm trương ... xuất hiện hiệu quả "Trước" QRS. Khó phân biệt sóng P xuất hiện trước phức bộ QRS khi nhịp tim nhanh có thể được coi là một nhịp nhanh xoang.
- Tóm tắt phân nhóm nhịp nhanh vào lại nút nhĩ thất (AVNRT):
+ Không có sóng P => Chậm - nhanh.
+ Sóng P có thể nhìn thấy sau phức bộ QRS => Nhanh - chậm.
+ Sóng P có thể nhìn thấy trước phức bộ QRS => Chậm - chậm.
- Điều trị nhịp nhanh vào lại nút nhĩ thất (AVNRT):
+ Có thể đáp ứng với các nghiệm pháp cường phế vị và trở lại nhịp xoang.
+ Phương pháp điều trị bằng thuốc là adenosine.
+ Tác nhân khác có thể được sử dụng bao gồm thuốc chẹn kênh calci, thuốc chẹn bêta và amiodarone.
+ Sốc DC hiếm khi được yêu cầu.
+ Cắt đốt đường dẫn truyền có thể được xem xét khi cơn thường xuyên không đáp ứng điều trị bằng thuốc hoặc thủ thuật.
- Các loại SVT:
Hầu hết các loại nhịp nhanh trên thất (SVT) được thảo luận ở bài khác. Hai loại ít thông dụng được thảo luận dưới đây.
+ Nhịp tim nhanh không phù hợp xoang: Thường thấy ở phụ nữ trẻ lớn khỏe mạnh. Tốc độ xoang liên tục nâng lên trên 100 bpm trong trường hợp không có căng thẳng sinh lý. Điện tâm đồ không thể phân biệt xoang từ nhịp tim nhanh.
+ Nhịp tim nhanh xoang vào lại (SNRT): Do mạch vào lại gần hoặc trong nút xoang. Khởi phát đột ngột và chấm dứt cũng vậy. Sóng P hình thái bình thường. Tần số thường 100 - 150 bpm. Có thể chấm dứt bằng các nghiệm pháp cường phế vị.
Ví dụ 1a
.gif)
Nhịp nhanh vào lại nút nhĩ thất (AVNRT) chậm-nhanh (điển hình): Nhịp tim nhanh phức bộ hẹp ~ 150 bpm. Không có sóng P. Có sóng R' giả ở V1 - V2.
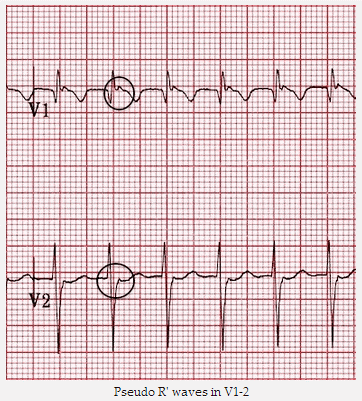
Sóng giả R' ở V1 - V2
Ví dụ 1b
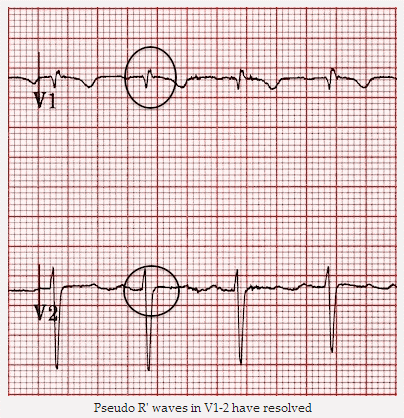
Cùng một bệnh nhân nhịp nhanh vào lại nhĩ thất (AVNRT): Nhịp xoang. Sóng giả R' đã biến mất.

Sóng giả R' ở V1, đã được giải quyết ở V2
Ví dụ 2a
Nhịp nhanh vào lại nút nhĩ thất (AVNRT) Chậm - nhanh: Nhịp tim nhanh phức bộ hẹp ~ 220 bpm. Không có sóng P. Khuyết lõm đầu cuối QRS ở V1 (sóng = giả R'). ST chênh xuống ở nhiều chuyển đạo, đây là đặc điểm nhịp nhanh vào lại nút nhĩ thất (AVNRT) thường được nhìn thấy và không nhất thiết chỉ ra thiếu máu cục bộ cơ tim, những thay đổi sẽ được giải quyết khi bệnh nhân trở về nhịp xoang.
Ví dụ 2b
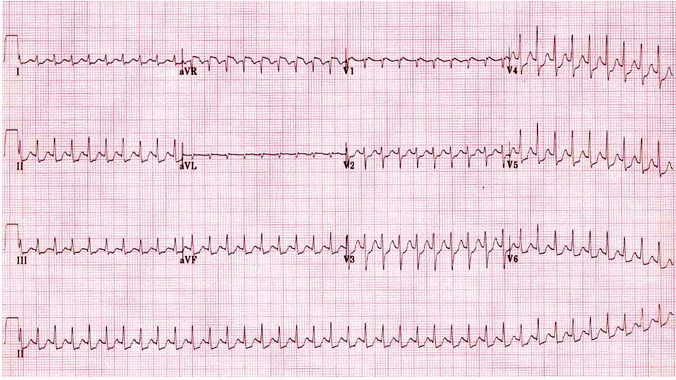
Cùng một bệnh nhân nhịp nhanh vào lại nút nhĩ thất (AVNRT): Nhịp xoang. Sóng giả R' đã biến mất. Có ST chênh xuống trong chuyển đạo dưới và bên (rõ nhất ở V4 - V6), chỉ ra bệnh nhân thực sự có liên quan đến thiếu máu cục bộ cơ tim (± NSTEMI).
Ví dụ 3
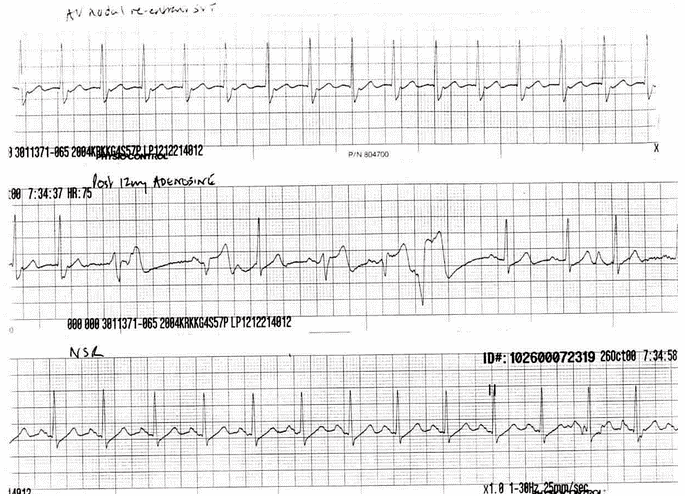
Bệnh nhân nhịp nhanh vào lại nút nhĩ thất AVNRT chậm - nhanh điều trị với adenosine: Dải nhịp trên cho nhịp nhanh vào lại nút nhĩ thất (AVNRT) với sóng P vắng mặt và sóng giả R' rõ ràng. Dải giữa thấy tác dụng của adenosine trên nút nhĩ thất để ngăn chặn dẫn truyền AV, có một số nhịp đập phức bộ rộng có thể được dẫn dị thường nhịp trên thất hoặc nhịp thoát thất (điều này là rất phổ biến trong điều trị adenosine cho nhịp nhanh vào lại nút nhĩ thất AVNRT). Phần dưới cùng trở lại nhịp xoang, sóng giả R' đã được giải quyết.
Ví dụ 4a
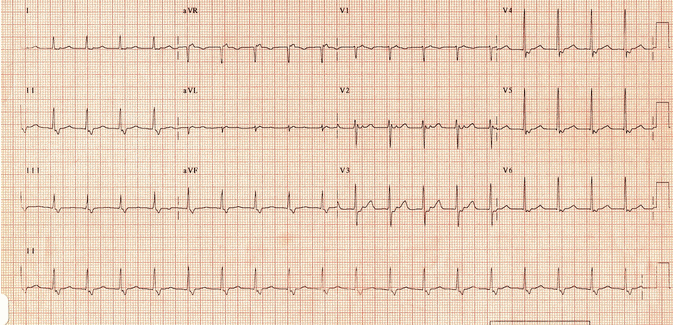
Nhịp nhanh vào lại nút nhĩ thất (AVNRT) nhanh-chậm (không phổ biến): Nhịp tim nhanh phức bộ hẹp ~ 120 bpm. Sóng P ngược dòng có thể nhìn thấy sau mỗi QRS rõ nhất trong V2 - V3.
.gif)
Sóng P ngược.
Ví dụ 4b
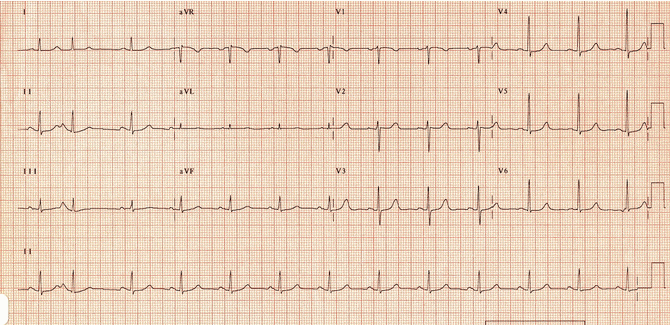
Cùng một bệnh nhân nhịp nhanh vào lại nút nhĩ thất (AVNRT): Nhịp xoang. Sóng P ngược đã biến mất.
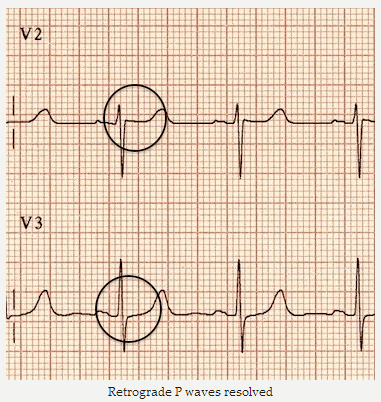
Sóng P ngược đã được giải quyết.
Ví dụ 5a
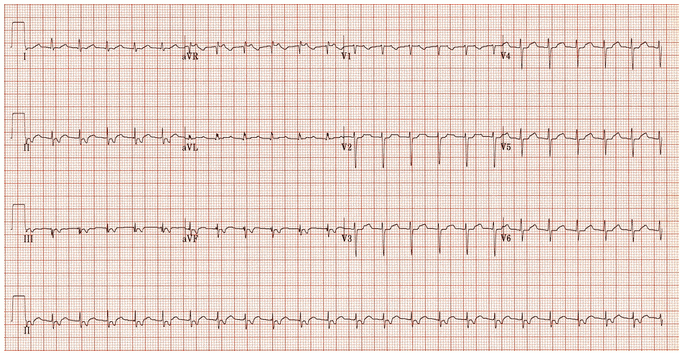
Nhịp nhanh vào lại nút nhĩ thất (AVNRT) nhanh-chậm: Nhịp tim nhanh phức bộ hẹp ~ 135 bpm. Sóng P ngược dòng sau mỗi QRS thẳng đứng trong aVR và V1, đảo ngược trong II, III và aVL.
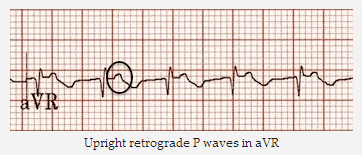
Sóng P thẳng ngược dòng trong aVR và DII
Ví dụ 5b
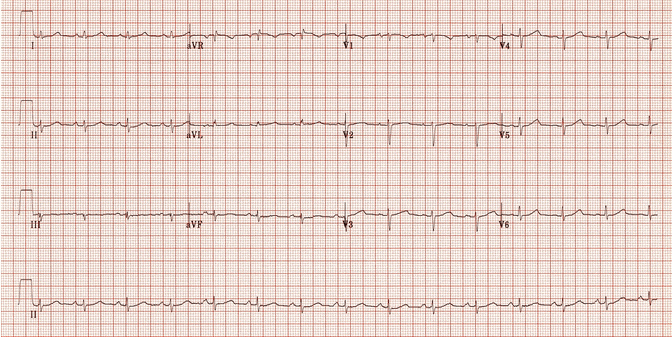
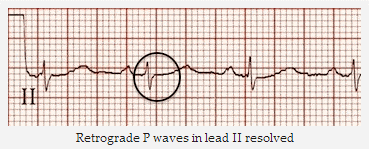
Cùng một bệnh nhân nhịp nhanh vào lại nút nhĩ thất (AVNRT): Nhịp xoang. Sóng P ngược đã biến mất.

Sóng P ngược trong aVR và DII đã được giải quyết
Ví dụ 6a
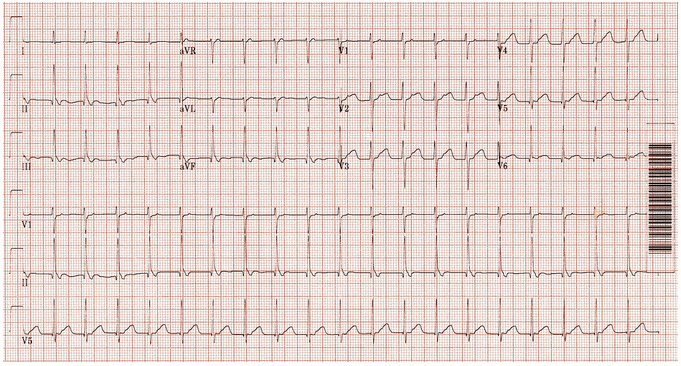
Nhịp nhanh vào lại nút nhĩ thất (AVNRT) nhanh-chậm: Nhịp tim nhanh phức bộ hẹp ~ 125 bpm. Sóng P ngược theo từng QRS: thẳng đứng trong V1 - V3, đảo ngược trong II, III, aVF.
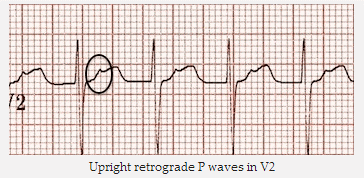
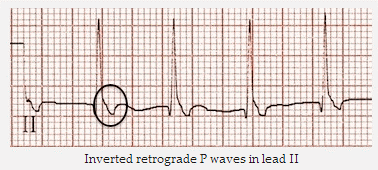
Sóng P thẳng ngược dòng trong V2 và DII
Ví dụ 6b
Cùng một bệnh nhân nhịp nhanh vào lại nút nhĩ thất (AVNRT): Nhịp xoang. Sóng P ngược đã biến mất.
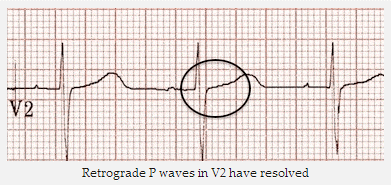
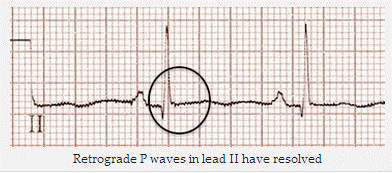
Sóng P ngược trong V2 và DII đã được giải quyết
Ví dụ 7
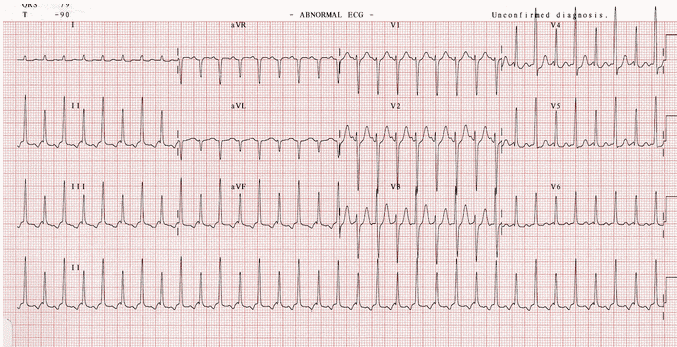
Nhịp nhanh trên thất (SVT) với QRS so le: Nhịp tim nhanh phức bộ hẹp ~ 215 bpm. Sóng P ngược dòng có thể nhìn thấy trước mỗi QRS (thẳng đứng trong V1, đảo ngược trong DII). Có một nhịp đến làm thay đổi biên độ QRS mà không có bằng chứng về điện thế thấp (= QRS alternans). Khoảng PR là ~ 120 mili giây, vì vậy đây có thể là một trong nhịp tim nhanh nhĩ mức thấp hoặc có thể là một nhịp nhanh vào lại nút nhĩ thất (AVNRT) với một khoảng thời gian RP dài (tức là hoặc giống nhanh chậm hoặc chậm-chậm).