Hội chứng Wolff-Parkinson-White (WPW) trên điện tâm đồ
Lần đầu tiên được mô tả vào năm 1930 bởi Louis Wolff, John Parkinson và Paul Dudley White. Hội chứng Wolff-Parkinson-White (WPW) là kết hợp sự có mặt của một con đường phụ bẩm sinh và các giai đoạn loạn nhịp nhanh. Tỷ lệ 0,1 - 3,0 /1000 người.
Liên quan với một số nguy cơ đột tử do tim.
1. Hội chứng tiền kích thích và con đường phụ
Con đường phụ (AP), còn được gọi là những vùng bắc cầu, là đường dẫn bất thường hình thành trong quá trình phát triển của tim và có thể tồn tại ở nhiều điểm giải phẫu và ở một số bệnh nhân có thể có nhiều con đường.
Hội chứng tiền kích thích đề cập đến sự kích hoạt sớm tâm thất do xung bỏ qua nút nhĩ thất mà dẫn truyền qua một con đường phụ.
Con đường phụ, còn được gọi là những vùng bắc cầu, đường dẫn bất thường hình thành trong quá trình phát triển của tim và có thể tồn tại ở một loạt các điểm giải phẫu và ở một số bệnh nhân có thể có nhiều con đường.
Trong WPW, con đường phụ thường được gọi là cầu Kent, dẫn truyền từ nhĩ xuống thất có thể bỏ qua đường truyền qua nút nhĩ thất mà đi theo con đường phụ. Con đường phụ có thể thực hiện dẫn truyền xung động xuôi chiều, hoặc ngược chiều từ tâm thất lên tâm nhĩ, hoặc cả hai chiều.
Phần lớn các con đường cho phép dẫn theo cả hai hướng, với dẫn ngược chiều chỉ xảy ra ở 15% các trường hợp. Hướng dẫn truyền ảnh hưởng đến sự xuất hiện của điện tâm đồ nhịp xoang và loạn nhịp nhanh.
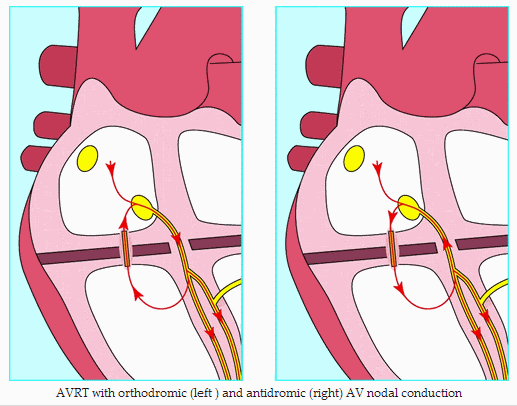
Loạn nhịp nhanh có thể được hỗ trợ bởi sự hình thành một mạch vào lại liên quan đến con đường phụ, gọi là nhịp tim nhanh vào lại nhĩ thất (AVRT).
Loạn nhịp nhanh cũng có thể được tạo ra bằng cách dẫn trực tiếp từ tâm nhĩ đến tâm thất thông qua con đường phụ, bỏ qua nút nhĩ thất, gặp trong rung nhĩ hoặc cuồng động nhĩ kết hợp với WPW.
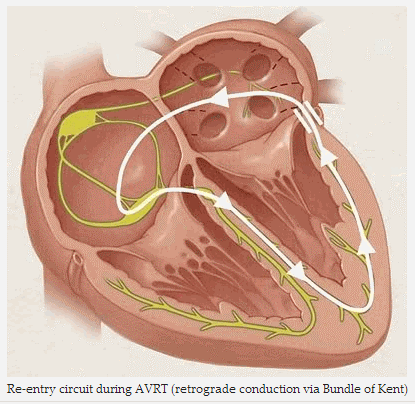
Vòng vào lại trong AVRT (dẫn ngược qua cầu Kent)
2. ECG tiền kích thích ở nhịp xoang
Sự hiện diện của tiền kích thích là kết quả của một số thay đổi điện tâm đồ nhịp xoang. Đặc tính ECG của WPW trong nhịp xoang là:
- Khoảng PR < 120ms.
- Sóng delta là nét tăng chậm của phần đầu phức bộ QRS.
- QRS kéo dài > 110ms.
Đoạn ST và sóng T thay đổi trái ngược nhau tức là theo hướng ngược lại với thành phần chủ yếu của phức bộ QRS.
Hình giả nhồi máu có thể được nhìn thấy lên đến 70% bệnh nhân, do sóng delta chệch hướng âm của các đường dẫn dưới/trước ("Giả sóng Q"), hoặc như sóng R nổi bật ở V1 - V3 (giả nhồi máu sau).
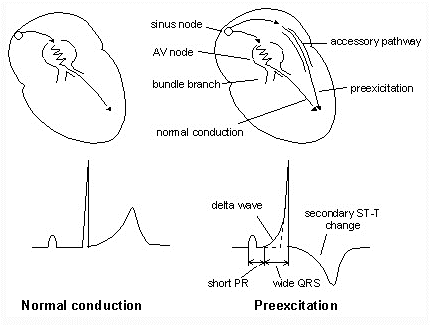
Các đặc tính của tiền kích thích có thể khó nhận biết, hoặc chỉ biểu hiện từng cơn. Tiền kích thích có thể sẽ rõ hơn khi gia tăng trương lực phế vị trong thủ thuật Valsalva, hoặc khi nút nhĩ thất bị phong tỏa ví dụ như điều trị bằng thuốc chặn nút nhĩ thất (AV).
WPW có thể được mô tả gồm loại A hoặc B:
- Loại A có sóng delta dương ở tất cả các đạo trình trước tim với R/S >1 ở V1.
- Loại B có sóng delta âm ở đạo trình V1 và V2.
Ở những bệnh nhân bị thoái hóa tất cả các đường dẫn truyền phụ, dẫn truyền bình thường xảy ra thông qua nút nhĩ thất, do đó không có đặc tính của WPW được nhìn thấy trên điện tâm đồ nhịp xoang (như không có tiền kích thích xảy ra). Điều này được gọi là "Con đường che dấu". Bệnh nhân có con đường che giấu có thể bị loạn nhịp nhanh như con đường không che dấu, con đường che dấu có thể là một phần của một mạch vào lại.
3. Loạn nhịp nhanh vào lại nhĩ thất (AVRT)
Loạn nhịp nhanh vào lại nhĩ thất (AVRT) là một hình thức nhịp tim nhanh kịch phát trên thất. Vòng vào lại được hình thành bởi các hệ thống dẫn truyền bình thường và con đường phụ dẫn đến nhiều đường gặp nhau di chuyển. Trong loạn nhịp nhanh, các đặc tính của tiền kích thích sẽ bị mất đi, các đường phụ là một phần của vòng vào lại.
Loạn nhịp nhanh vào lại nhĩ thất (AVRT) thường được kích hoạt sớm bởi nhịp ngoại tâm thu nhĩ, ngoại tâm thu thất.
Loạn nhịp nhanh vào lại nhĩ thất (AVRT) được chia thành dẫn truyền orthodromic (xuôi chiều nút nhĩ thất) hoặc antidromic (ngược chiều nút nhĩ thất) dựa trên hướng vào lại và hình thái học điện tâm đồ.
4. Loạn nhịp nhanh vào lại nhĩ thất (AVRT) với dẫn truyền xuôi chiều (Orthodromic)
Trong loạn nhịp nhanh vào lại nhĩ thất (AVRT) orthodromic dẫn xuôi chiều xảy ra thông qua nút nhĩ thất và dẫn ngược xảy ra thông qua con đường phụ. Điều này có thể xảy ra ở những bệnh nhân với một con đường che dấu.
- Đặc điểm ECG của loạn nhịp nhanh vào lại nhĩ thất (AVRT) với dẫn truyền xuôi chiều (orthodromic):
+ Tần số thường 200 - 300 bpm.
+ Sóng P có thể ẩn trong QRS hoặc ngược.
+ QRS thường < 120ms trừ khi block nhánh từ trước, hoặc liên quan đến dẫn truyền bất thường.
+ QRS so le, sự thay đổi pha trong biên độ QRS liên kết với loạn nhịp nhanh vào lại nhĩ thất AVNRT và AVRT, phân biệt điện thế so le với biên độ QRS bình thường.
+ Sóng T đảo ngược.
+ Đoạn ST giảm xuống.
- Điều trị loạn nhịp nhanh vào lại nhĩ thất (AVRT) dẫn truyền xuôi chiều (orthodromic)
Điều trị loạn nhịp nhanh vào lại nhĩ thất (AVRT) căn cứ vào sự có mặt của huyết động không ổn định ví dụ như hạ huyết áp, trạng thái tinh thần bị thay đổi, hoặc phù phổi.
Ở những bệnh nhân có huyết động ổn định, nghiệm pháp gây cường phế vị có thể thành công, tiếp theo là adenosine hoặc thuốc chẹn kênh canxi, và sốc điện DC có thể được xem xét nếu không đáp ứng tốt với điều trị bằng thuốc.
Ở bệnh nhân không ổn định, sốc điện đồng bộ DC khẩn cấp là cần thiết.
5. Loạn nhịp nhanh vào lại nhĩ thất (AVRT) với dẫn truyền ngược chiều (Antidromic)
Trong loạn nhịp nhanh vào lại nhĩ thất (AVRT) dẫn truyền ngược chiều (antidromic), xảy ra dẫn truyền ngược qua nút nhĩ thất và dẫn truyền xuôi theo con đường phụ. Ít phổ biến hơn loạn nhịp nhanh vào lại nhĩ thất (AVRT) dẫn truyền xuôi dòng (orthodromic), xảy ra ~ 5% bệnh nhân WPW.
- Đặc tính ECG của loạn nhịp nhanh vào lại nhĩ thất (AVRT) với dẫn truyền ngược (antidromic).
Tần số thường 200 - 300 bpm.
QRS rộng do khử cực thất bất thường thông qua con đường phụ.
- Điều trị loạn nhịp nhanh vào lại nhĩ thất (AVRT) dẫn truyền ngược (antidromic).
Loạn nhịp nhanh vào lại nhĩ thất (AVRT) dẫn truyền ngược (antidromic) trong nhịp tim nhanh phức bộ rộng có thể bị nhầm lẫn với nhịp tim nhanh thất. Bệnh nhân có huyết động ổn định có thể đáp ứng với điều trị bằng thuốc bao gồm amiodarone, procainamide hoặc ibutilide, nhưng có thể yêu cầu sốc điện DC.
Ở bệnh nhân có huyết động không ổn định, khẩn cấp sốc điện đồng bộ DC là cần thiết.
Nếu nghi ngờ, xử trí như nhanh thất (VT).
6. Rung nhĩ và cuồng động nhĩ trong WPW
Rung nhĩ có thể xảy ra lên đến 20% bệnh nhân WPW.
Cuồng nhĩ có thể xảy ra lên đến 7% bệnh nhân WPW.
Con đường phụ cho phép dẫn truyền trực tiếp nhanh chóng đến tâm thất, bỏ qua nút nhĩ thất có thể dẫn đến nhanh thất (VT) hay rung thất (VF).
- Đặc điểm ECG của rung nhĩ trong WPW:
+ Tần số > 200 bpm.
+ Nhịp điệu bất thường.
+ QRS rộng do khử cực thất bất thường thông qua con đường phụ.
+ QRS thay đổi về hình dạng và hình thái.
+ Trục vẫn ổn định không giống như nhanh thất (VT) đa hình.
Kết quả Flutter nhĩ có đặc điểm tương tự như rung thất (AF) trong WPW trừ nhịp đều đặn và có thể bị nhầm lẫn với nhanh thất (VT).
- Điều trị rung nhĩ (AF) với WPW:
Nếu điều trị bằng thuốc ức chế nút nhĩ thất (AV) ví dụ như adenosine, chẹn kênh calci, chẹn beta có thể làm tăng dẫn truyền qua con đường phụ với một sự gia tăng tần số thất và có thể thành nhanh thất (VT) hay rung thất (VF).
Ở bệnh nhân có huyết động không ổn định, khẩn cấp sốc điện đồng bộ DC là cần thiết.
Lựa chọn điều trị bằng thuốc ở bệnh nhân có huyết động ổn định bao gồm procainamide hoặc ibutilide, mặc dù sốc điện DC có thể được ưa thích.
Ví dụ 1
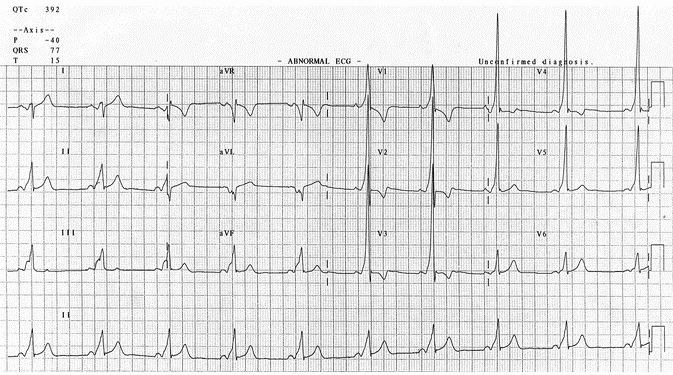
Nhịp xoang với khoảng PR rất ngắn (<120 mili giây), QRS rộng với một nét chậm đến phức bộ QRS là các sóng delta. Sóng R chiếm ưu thế ở V1, mô hình này được gọi là WPW "Loại A" và được liên kết với một con đường phụ trái chiều. Sóng R cao và sóng T đảo ngược ở V1 - V3 giống phì đại thất phải, những thay đổi này là do WPW và cơ bản không chỉ ra phì đại thất phải (RVH). Sóng delta âm ở aVL mô phỏng sóng Q của nhồi máu thành bên, điều này được gọi là "Giả nhồi máu".
Ví dụ 2
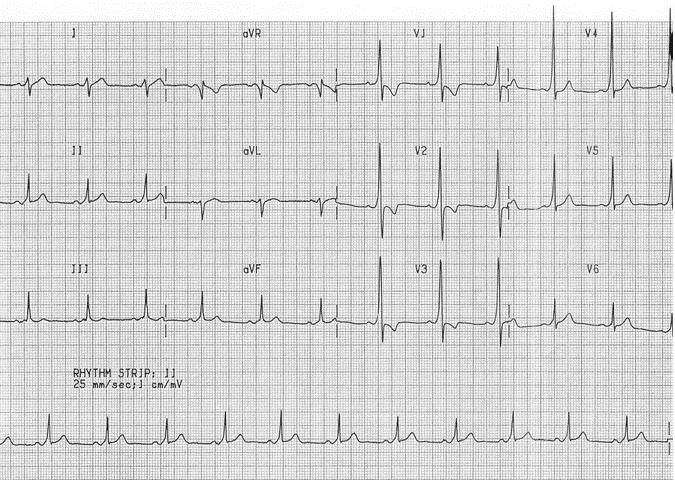
Một ví dụ khác của loại hình WPW với sóng R chiếm ưu thế ở đạo trình V1 và trước tim phải, sóng T đảo ngược mô phỏng phì đại thất phải (RVH).
- Tiền kích thích - nhịp xoang - mẫu loại B
Ví dụ 3
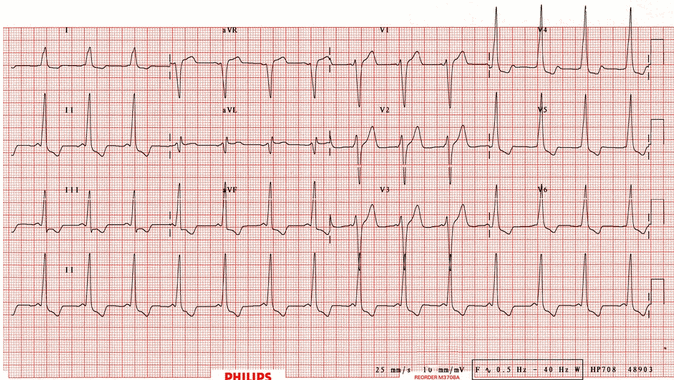
Nhịp xoang với khoảng thời gian PR rất ngắn (< 120 ms). QRS rộng với một nét nhỏ ở phức bộ QRS là các sóng delta. Sóng S trội ở V1, hình này được gọi là WPW "Loại B" và chỉ ra một con đường phụ bên phải. Sóng R cao và sóng T đảo ngược ở các chuyển đạo dưới và V4 - V6 giống sự xuất hiện của phì đại thất trái, điều này là do WPW và cơ bản không phải là phì đại thất trái (LVH).
Ví dụ 4
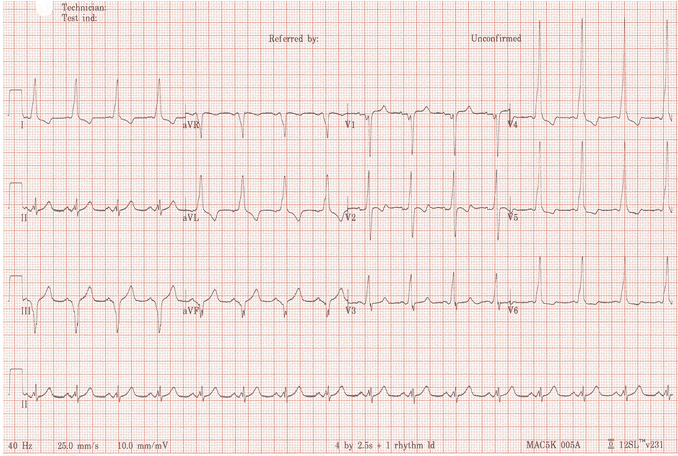
Một ví dụ khác về WPW loại B: Sóng delta âm ở DIII và aVF mô phỏng sóng Q của nhồi máu cơ tim (MI) thành dưới (= giả nhồi máu).
- ECG tiền kích thích nhi khoa - nhịp xoang
Ví dụ 5
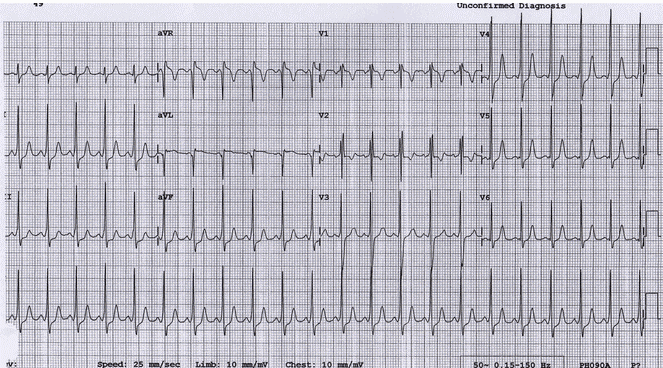
Một ví dụ về WPW ở một em bé 5 tuổi, những thay đổi điện tâm đồ có nhiều điểm khó nhận ra hơn ở người lớn: Khoảng PR ngắn, thậm chí vượt quá mức cho phép với lứa tuổi của bệnh nhân. QRS không xuất hiện rộng, tuy nhiên có nét nhỏ trong từng làn sóng R, rõ ràng nhất ở II, III, aVF và V4 (= sóng delta). Hình các RSR' với đảo ngược sóng T ở V1 - V2 là một biến thể bình thường ở trẻ em độ tuổi này, điều này vẫn là một WPW loại B do sự vắng mặt của sóng R chiếm ưu thế ở V1. Có giả nhồi máu với sóng Q ở aVL mô phỏng nhồi máu thành bên.
Ví dụ 6
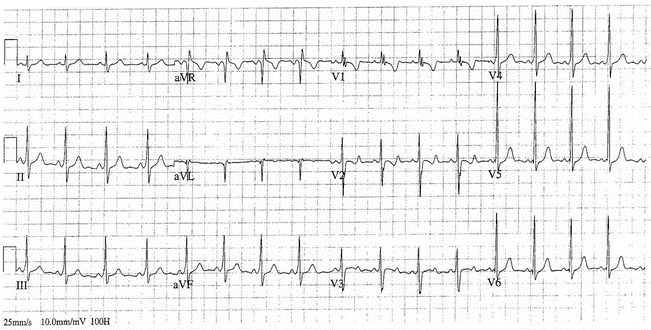
Một ví dụ khác về WPW ở trẻ em, một trẻ 7 tuổi: QRS rộng và sóng delta nhẹ được thể hiện rõ hơn ở những trẻ lớn tuổi. Có giả nhồi máu sóng Q ở aVL. Rất khó để phân loại điện tâm đồ này là loại A hoặc B vì sóng R chiếm ưu thế ở V1 là bình thường đối với tuổi của trẻ.
- Tiền kích thích trong loạn nhịp:
+ Nhịp tim nhanh vào lại nhĩ thất dẫn truyền xuôi chiều: Orthodromic (AVRT).
Ví dụ 7
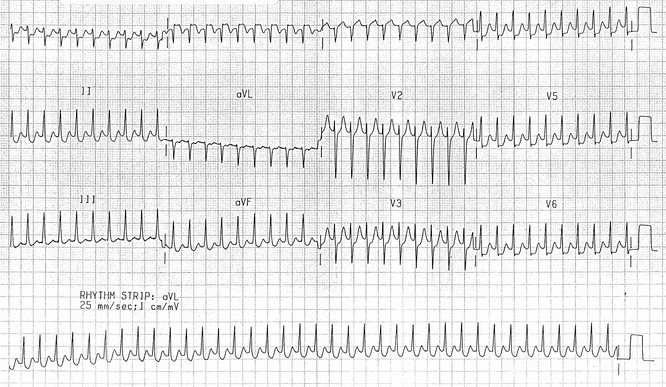
Thường xuyên, nhịp tim nhanh phức bộ hẹp ~ 225 bpm. Sóng P không rõ. QRS hẹp vì xung đang được truyền theo hướng xuôi chiều orthodromic (A => V) thông qua nút nhĩ thất. Nhịp này không thể phân biệt với nhịp tim nhanh vào lại nút nhĩ thất (AV) (AVNRT). Chú ý: ST chênh xuống rộng ("Thay đổi tần số liên quan"), phổ biến ở nhanh kịch phát trên thất (SVT) và không nhất thiết chỉ ra thiếu máu cục bộ cơ tim.
Ví dụ 8
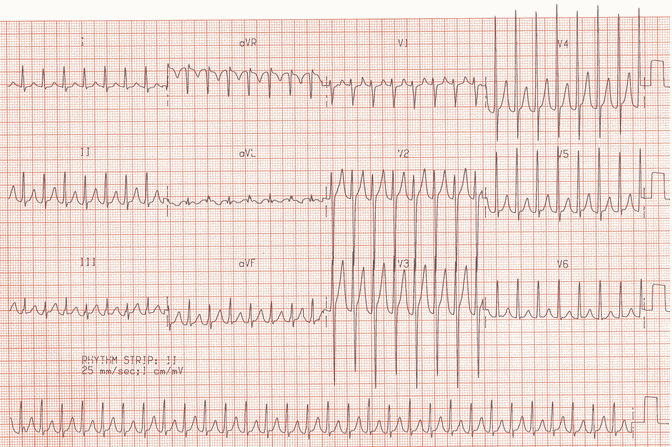
Nhịp tim nhanh phức bộ hẹp ~ 180 bpm không có sóng P rõ, đây là một ví dụ khác của nhịp nhanh vào lại nhĩ thất dẫn truyền xuôi chiều (AVRT orthodromic).
+ Nhịp tim nhanh vào lại nhĩ thất dẫn truyền xuôi chiều (Antidromic AVRT)
Ví dụ 9
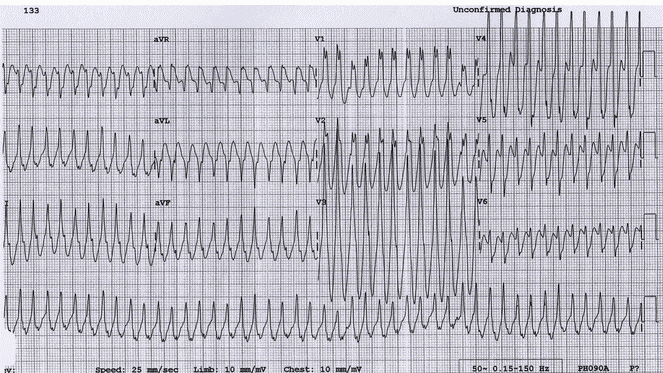
Loạn nhịp nhanh vào lại nhĩ thất dẫn truyền ngược chiều (AVRT Antidromic) ở một cậu bé 5 tuổi với WPW: Thường xuyên, nhịp tim nhanh phức bộ rộng ~ 280 bpm, điều này rất khó để phân biệt với nhanh thất (VT). Tuy nhiên, với độ tuổi của trẻ, nhanh thất (VT) là rất khó xảy ra: > 95% loạn nhịp nhanh phức bộ rộng ở trẻ em thực sự là một số hình thức của nhịp nhanh trên thất (SVT) với dị thường dẫn truyền. Đây là điện tâm đồ của một em bé 5 tuổi từ ví dụ 5, các loạn nhịp nhanh vào lại nhĩ thất dẫn truyền ngược chiều (AVRT antidromic) được giải quyết với ngiệm pháp cường phế vị.
Ví dụ 10
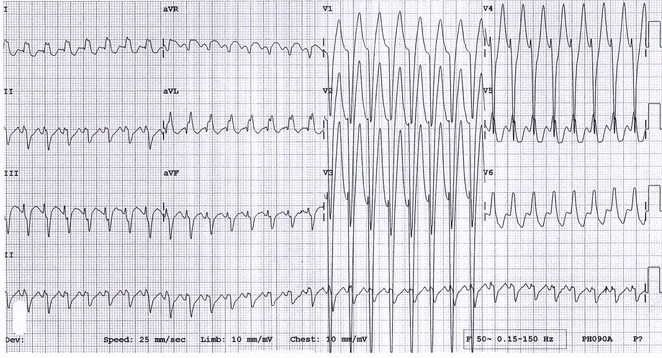
Một ví dụ khác của nhịp tim nhanh phức bộ rộng do loạn nhịp nhanh vào lại nhĩ thất dẫn truyền ngưjơc dòng (AVRT antidromic) ở một em bé 15 tuổi với WPW. Các loạn nhịp nhanh vào lại nhĩ thất (AVRT) được giải quyết với nghiệm pháp cường phế vị.
- Rung nhĩ với WPW:
Ví dụ 11
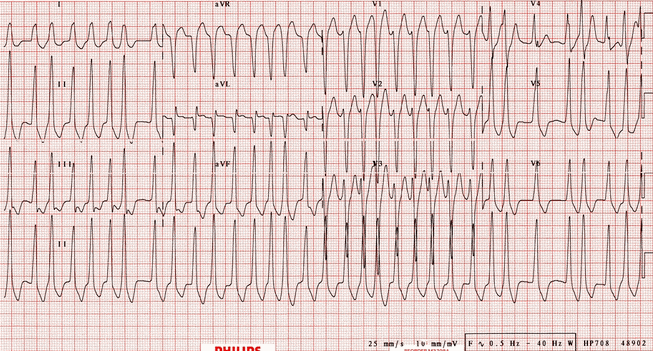
Rung nhĩ ở bệnh nhân WPW: Nhanh chóng, bất thường, tim đập nhanh phức bộ rộng (tần số tổng thể ~ 200 bpm) với hình thái học block nhánh trái (LBBB) (sóng S chiếm ưu thế ở V1). Điều này có thể khó phân biệt giữa rung nhĩ (AF) với block nhánh trái (LBBB). Tuy nhiên, hình thái không phải là điển hình của block nhánh trái (LBBB), tần số này là quá nhanh (lên đến 300 bpm, tức là quá nhanh không thể thực hiện được thông qua nút nhĩ thất) và có một sự thay đổi khó nhận ra chiều rộng QRS trong nhịp điển hình của WPW. Block nhánh trái (LBBB) thường có chiều rộng QRS cố định.
Ví dụ 12 
Một ví dụ khác của rung nhĩ (AF) với WPW, nhịp tim nhanh bất thường phức bộ rộng rất nhanh (lên đến 300 bpm) với thay đổi QRS rộng. Có hai khu phức bộ hẹp (trong V1 - V3), nơi các xung tâm nhĩ có lẽ được dẫn truyền thông qua nút nhĩ thất thay vì thông qua đường dẫn truyền phụ (AP). Nhịp này là vô cùng khó để phân biệt với nhanh thất (VT) đa hình, tuy nhiên nó không thể hiện hình thái đặc trưng xoắn đỉnh. Chú ý. Không phụ thuộc vào nguyên nhân, điều trị thích hợp nhất cho nhịp này (nếu duy trì) sẽ là sốc điện ngay lập tức.
- WPW liên tục
Ví dụ 13
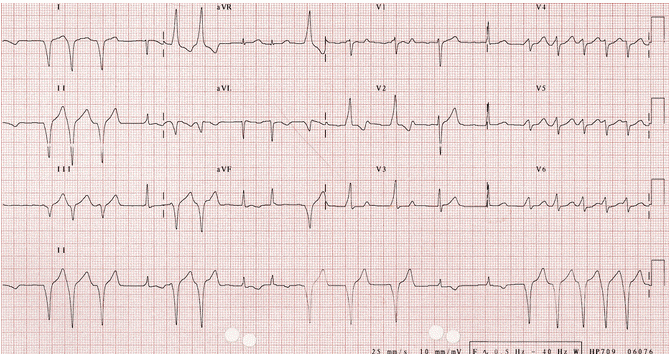
Rung nhĩ (AF) với WPW cho thấy liên tục tiền kích thích: Một số các xung được truyền qua đường phụ (AP) (= nhịp tiền kích thích), tạo ra sóng delta đặc trưng. Xung khác được truyền qua nút nhĩ thất, tạo phức hợp QRS hẹp.
Ví dụ 14
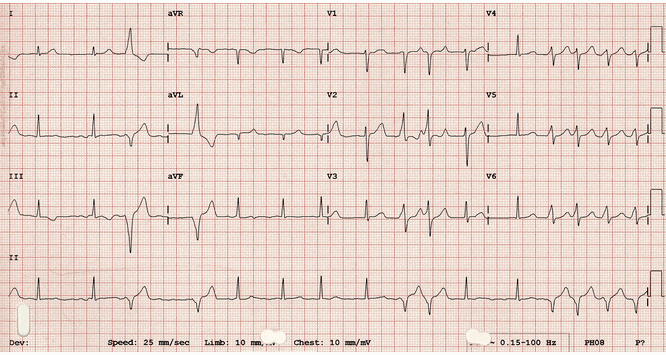
Một ví dụ khác của rung nhĩ (AF) với WPW, liên tục tiền kích thích, sóng delta đặc trưng nhìn thấy tốt nhất ở V2.