SHOCK TIM (Cardiac shock)
Trích từ cuốn “Thực hành cấp cứu và điều trị bệnh nội khoa”. PGS.TS. Hà Hoàng Kiệm. NXB YH 2013. Tr 35 - 47.
1. KHÁI NIỆM
Choáng (shock) là hội chứng phức tạp bao gồm sự cung cấp máu không đầy đủ cho các cơ quan sinh tồn như thận, não, gan, tim, ruột với cung lượng tim có thể giảm, bình thường, tăng.
Choáng tim được định nghĩa là hội chứng xảy ra do các bệnh lý tại tim biểu hiện huyết áp tâm thu thấp hơn 90 mmHg, hoặc huyết áp trung bình giảm trên 30 mmHg so với giá trị bình thường trước đó, kéo dài trên 1 giờ truyền dịch không cải thiện, kèm theo các dấu hiệu giảm tưới máu ngoại biên.
Chẩn đoán choáng tim dựa vào:
+ Huyết áp tâm htu <90 mmHg ít nhất trên 1 giờ, truyền đủ dịch không cải thiện
+ Có các dấu hiệu giảm tưới máu ngoại vi (chi lạnh, tái), tâm thần thay đổi (bứt rứt, kích động)
+ Lượng nước tiểu giảm <20 ml/giờ (biểu hiện giảm tưới máu các cơ quan nội tạng)
+ Chỉ số cung lượng tim CI <2,2 lít/phút/m2
Choáng tim xảy ra do suy giảm khả năng co bóp của tim có thể gặp do nhồi máu cơ tim cấp, sau phẫu thuật tim mở hoặc chèn ép tim cấp. Choáng xảy ra ở 10 - 20% bệnh nhân bị nhồi máu cơ tim cấp nhập viện, tỉ lệ tử vong ở những bệnh nhân choáng tim do nhồi máu cơ tim cấp là 80% hoặc hơn. Choáng ít khi xảy ra ngay lập tức sau nhồi máu cơ tim, mà thường chỉ xảy ra sau vài giờ hoặc vài ngày. Khoảng 50% bệnh nhân bị choáng trong vòng 24 giờ đầu và 15% số bệnh nhân bị choáng sau một tuần hoặc muộn hơn.
Bảng 1.1: Phân loại choáng tim
|
Loại |
Huyết áp |
Giảm tưới máu (CI<2,2; PWP>22) |
Tỉ lệ Tử vong |
|
Bệnh nhân tiền shock 1. Hạ huyết áp do giảm thể tích 2. Shock lâm sàng (hạ HA, không giảm tưới máu) 3. Shock còn bù (giảm tưới máu, không hạ HA) |
Thấp Thấp
BT |
--- ---
++ |
23%
43% |
|
Bệnh nhân shock 4. Shock tim kinh điển (hạ HA và giảm tưới máu) |
Thấp |
++ |
66% |
CI: Chỉ số cung lượng tim (lít/phút/m2); PWP: Áp lực mao mạch phổi bít (mmHg)
2. BIỂU HIỆN LÂM SÀNG
- 1. Mạch
Mạch nhanh >= 100 nhịp/phút, trừ trường hợp block nhĩ thất độ II, độ III.
- 2. Huyết áp
Huyết áp tâm thu =< 80 mmHg, nếu bệnh nhân trước đó có tăng huyết áp thì huyết áp tâm thu =< 90 mmHg.
- 3. Lượng nước tiểu
Lượng nước tiểu =< 20 ml/giờ là biểu hiện thiếu máu các cơ quan nội tạng.
- 4. Nhịp thở
Nhịp thở nhanh và sâu.
- 5. Các triệu chứng lâm sàng của giảm tưới máu ngoại biên
Xanh tái, nổi da gà, vã mồ hôi ẩm lạnh, tím tái, tĩnh mạch lưng bàn tay, bàn chân xẹp. Cần xem màu da và nhiệt độ ở những nơi da căng trên xương, nơi tương đối không có cơ như lưng ngón tay, ngón chân để tránh nhầm do sự giữ nhiệt của tuần hoàn cơ vân.
- 6. Thay đổi tâm thần kinh
Lúc đầu bứt dứt, vật vã, về sau thờ ơ, lãnh đạm, lú lẫn hoặc hôn mê.
- 7. Điện tim
Có hình ảnh của nhồi máu cơ tim cấp (nhồi máu cơ tim xuyên thành) hoặc thiếu máu cơ tim cấp (nhồi máu cơ tim dưới nội tâm mạc).
- CHẨN ĐOÁN PHÂN BIỆT
Cần chẩn đoán phân biệt choáng tim với choáng do nhồi máu phổi lớn, phình bóc tách cấp động mạch chủ, chèn ép tim cấp.
- 1. Choáng do nhồi máu phổi lớn
+ Điện tim có thể giống nhồi máu cơ tim cấp vì có thể có các dấu hiệu tổn thương dưới nội tâm mạc.
+ Tuy nhiên các dấu hiệu điện tim của nhồi máu phổi thường kết hợp với S1Q3, trục chuyển phải hoặc trái đột ngột, block nhánh phải cấp hoặc xuất hiện sóng T chênh xuống ở các đạo trình trước ngực từ V1 đến V5 hoặc cả V6.
+ Xạ hình phổi hoặc chụp động mạch phổi giúp ích cho chẩn đoán.
- 2. Phình bóc tách cấp động mạch chủ bụng
+ Cơn đau có thể bắt đầu trong lồng ngực, nhưng sau đó lan dọc lưng xuống bụng và chi dưới. Ngược lại, cơn đau ngực thường bắt đầu sau xương ức lan lên vai, cánh tay hoặc cổ hoặc thượng vị và hạ sườn phải.
+ Điện tim chỉ thấy thay đổi của ST và T đặc trưng của bệnh cao huyết áp nhưng không phải của bệnh động mạch vành.
- 3. Chèn ép tim cấp
+ Hiếm khi gây đau.
+ Huyết áp tụt dần đến mức choáng.
+ Mạch nghịch thường (thì thở vào mạch chìm, thì thở ra mạch căng).
+ Tĩnh mạch cổ nổi căng (có thể tăng lên hoặc không tăng lên khi hít vào). Gan to và đau vùng gan.
+ X-quang ngực: có thể bình thường vì chỉ cần vài trăm ml máu hoặc dịch trong khoang màng ngoài tim cấp là đủ gây chèn ép tim cấp, nhưng thường thấy bóng tim to hình quả bầu.
+ Điện tim: So le điện thế của toàn bộ các sóng P, QRS và T cũng là một dấu hiệu chẩn đoán.
- CÁC THÔNG SỐ ĐÁNH GIÁ TÌNH TRẠNG CHOÁNG TIM
- 1. Tưới máu mô
Tưới máu mô không đủ là dấu hiệu quan trọng nhất của choáng tim, hiện nay chưa có cách đo trực tiếp mà chỉ đánh giá gián tiếp qua nồng độ lactat huyết tương trong máu động mạch.
+ Bình thường acid lactic máu động mạch = 1,5 mEq/l = 5 - 15 mg/dl
+ Nếu lactic máu động mạch tăng đến 8 mEq hay hơn thì tỉ lệ tử vong ³ 90%
Hiện tượng tăng đột ngột lactat máu động mạch không nhất thiết là dấu hiệu xấu, chẳng hạn lactat có thể tăng khi sử dụng thuốc giãn mạch, việc tăng này nói lên tưới máu mô được cải thiện, acid lactic tích tụ trong mô được đổ vào đại tuần hoàn.
- 2. Tuần hoàn nội tạng
Cho đến nay chưa có phương pháp nào đo được trực tiếp tình trạng tuần hoàn nội tạng mà tuần hoàn nội tạng được đánh giá gián tiếp qua lượng nước tiểu, tất nhiên chỉ số này chỉ có giá trị ở người không có bệnh thận - tiết niệu.
Lượng nước tiểu > 40 ml/giờ là biểu hiện tuần hoàn thận và nội tạng đầy đủ (đặt thông bàng quang theo dõi nước tiểu 3 giờ phải đạt > 120 ml). Khi lượng nước tiểu <20 ml/giờ (60 ml trong 3 giờ) là thiểu niệu, biểu hiện của thiếu máu các cơ quan nội tạng.
- 3. Huyết áp trong lòng động mạch
Đo huyết áp bằng túi hơi không chính xác khi choáng, có thể huyết áp không đo được bằng cách đó nhưng tuần hoàn trong động mạch vẫn có thể đủ. Huyết áp trong động mạch có thể cao hơn đo bằng túi hơi, đặc biệt ở những bệnh nhân có co mạch nặng nề. Trong choáng, huyết áp không giống nhau ở tất cả các động mạch do dùng thuốc co mạch và thuốc vận mạch.
Huyết áp trong động mạch được đo bằng cách luồn catheter polyethylen 160 hoặc teflon số 7, đưa ngược từ động mạch cánh tay hoặc động mạch đùi vào đến động mạch chủ trung tâm. Huyết áp động mạch được đo bằng dây dẫn Statham dB và ghi trên máy ghi nhiều kênh.
Bình thường huyết áp trung bình trong lòng động mạch tại động mạch chủ trung tâm từ 74 -108 mmHg. Vì thời gian tâm trương dài gấp đôi thời gian tâm thu nên:

- 4. Cung lượng tim
+ Cung lượng tim (CO: cardiac outpute) được đo bằng siêu âm: CO = SV ´ f . Trong đó SV (stroke volume) là thể tích tống máu tâm thu trung bình và f là tần số tim.
+ Nếu đặt sẵn thông tim thì có thể đo bằng các kỹ thuật sau:
- Cung lượng tim được đo bằng kỹ thuật pha loãng màu với indocyanin là chất chỉ thị. Indocyanin được tiêm vào nhĩ phải hay động mạch phổi, mẫu máu được lấy từ động mạch chủ hoặc động mạch ngoại biên gần động mạch chủ rồi đặt vào ống nghiệm của máy đo tỉ trọng để lập đường biểu diễn của sự pha loãng. Đường biểu diễn này ghi lại trên dao động đồ và đem phân tích.
- Có thể đo CO nhờ catheter Swan - Ganz có bóng ở đầu được cải biên tạo một lỗ nhỏ ở cách đầu trong catheter 30cm và gắn một hạt cảm thụ nhiệt ở mặt ngoài đầu catheter. Cung lượng tim xác định bằng phương pháp pha loãng nhiệt, một lượng dịch lạnh đã biết được tiêm vào nhĩ phải, sự thay đổi nhiệt độ ở động mạch phổi được bộ phận cảm thụ nhiệt ghi lại. Kỹ thuật này đo CO ở tim phải và bằng tim trái nếu không có đường thông.
+ Bình thường CO = 4 - 8 lít/phút. Để chính xác người ta tính chỉ số cung lượng tim (CI: cardiac outpute index) bằng cung lượng tim chia cho diện tích da cơ thể của bệnh nhân. CI = CO/S (ml/ph/m2), S là diện tích da của cơ thể bệnh nhân (m2) xác định dựa vào chiều cao (cm) và cân nặng (kg) đối chiếu trên bảng Douboil.
- 5. Kháng lực mạch ngoại biên
Sức kháng lại dòng chảy của máu không thể đo trực tiếp, hiện nay vẫn chỉ là con số lý thuyết vì kháng lực mạch ngoại biên được định nghĩa là tỉ số giữa huyết áp trung bình và cung lượng tim:
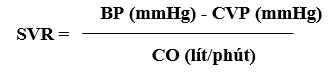
SVR: kháng lực mạch ngoại biên (mmHg/lít/phút)
BP: huyết áp trung bình động mạch
CVP: áp lực tĩnh mạch trung tâm
CO: cung lượng tim
Nếu chỉ số tim được dùng thay cho cung lượng tim thì chỉ số tim = CO/m2 do đó SVR sẽ là mmHg/lít/phút/m2.
Bình thường SVR = 112,5 - 175 mmHg/lít/phút/m2
- 6. Thể tích máu lưu thông (lưu lượng máu)
Tiêm một lượng đã biết chất đánh dấu phóng xạ như I 131 serum albumin hoặc chất chỉ thị màu như xanh evan T1824, sau 10 - 20 phút cho hòa đều rồi đo nồng độ chất đánh dấu trong mỗi đơn vị thể tích máu để tính thể tích máu.
Trên lâm sàng có thể suy đoán thể tích máu từ CVP, CVP thấp < 5 cmH2O là dấu hiệu gián tiếp của giảm thể tích máu. Tuy nhiên khi CVP cao > 12cmH2O có thể là tăng thể tích máu, cũng có thể không có tăng thể tích máu mà còn do một số yếu tố khác như nhồi máu phổi lớn, suy tim phải, ép tim, hở lỗ van 3 lá.
- 7. Áp lực tĩnh mạch trung tâm (CVP)
CVP (Central Veinous Pressure) là áp lực trong nhĩ phải hoặc tĩnh mạch chủ trên, là kết quả của nhiều yếu tố bao gồm lưu lượng máu, sức căng của tĩnh mạch, lượng máu tĩnh mạch hồi lưu, chức năng thất phải và áp lực trong lồng ngực. Vì CVP tỉ lệ với áp lực đổ đầy thất phải nên là dấu hiệu chỉ điểm chính về cung lượng tim. CVP thấp (<5 cmH2O) là dấu hiệu của giảm thể tích máu, nếu CVP cao (> 12 cmH2O) có thể xảy ra trong 4 trường hợp sau: suy tim phải, hở lỗ van 3 lá, ép tim, quá tải thể tích.
- CẤP CỨU VÀ ĐIỀU TRỊ SAU CẤP CỨU
Vì cần điều trị khẩn cấp nên đa số các chỉ số đánh giá tình trạng choáng tim không thực hiện được. Tuy nhiên các chỉ số sau cần được đo ngay trong tất cả các trường hợp choáng tim: CVP, huyết áp trong lòng động mạch (nếu được) và lượng nước tiểu. Bệnh nhân phải được theo dõi nhiều lần các triệu chứng lâm sàng của choáng.
Ưu tiên số một trong điều trị choáng tim là làm tăng lưu lượng máu bằng dịch truyền dựa vào chỉ dẫn của CVP. Trước đây việc điều trị chủ yếu bằng các amin giống giao cảm để gây co mạch và làm tăng huyết áp, cách điều trị này không hữu ích và hiện nay được xếp hàng thứ 2 sau việc sử dụng dịch truyền.
- 1. Khởi đầu
- 1.1. Tư thế bệnh nhân
Nằm thẳng trên giường, nếu có khó thở nặng hoặc phù phổi có thể để đầu bệnh nhân hơi cao. Nâng chi dưới lên 15o và băng bằng băng thun từ ngón chân tới háng để tăng lượng máu về tim.
5.1.2. Đảm bảo thông khí đầy đủ
Nếu bệnh nhân hôn mê phải đặt nội khí quản, thở máy nếu PaO2 < 70 mmHg.
5.1.3. Duy trì oxy đầy đủ
Lưu lượng oxy thở là 8 - 15 lít/phút để duy trì PaO2 từ 70 - 120 mmHg (bình thường PaO2 = 100 mmHg). Nếu PaO2 < 70 mmHg là biểu hiện của mức thiếu oxy nguy hiểm, nếu PaO2 > 120 mmHg là không cần thiết và nếu > 150 mmHg sẽ gây ngộ độc oxy. Vì có sự nối tắt động - tĩnh mạch trong phổi khi có choáng nên hiếm khi PaO2 > 150 mmHg, do đó có thể sử dụng oxy nồng độ cao. Nếu PaO2 vẫn < 70 mmHg, mặc dù đã cho thở oxy qua mặt nạ nồng độ cao thì cần đặt nội khí quản và hô hấp hỗ trợ.
5.1.4. Bắt đầu truyền dịch
Sử dụng dung dịch glucose 5% với tốc độ tối thiểu.
5.1.5. Đặt catheter Swan-Ganz hoặc catheter tĩnh mạch trung tâm
Để đo các chỉ số áp lực phổi bít (PWP), bình thường PWP = 4 - 12 mmHg, trung bình 9 mmHg. áp lực phổi bít phản ánh áp lực nhĩ trái, nếu không có hẹp lỗ van 2 lá thì nó phản ánh áp lực thất trái. áp lực động mạch phổi cuối tâm trương (PAEDP) bình thường bằng 4 - 12 mmHg, trung bình 9 mmHg. áp lực động mạch phổi cuối tâm trương phản ánh tình trạng ứ huyết phổi. Đo áp lực tĩnh mạch trung tâm CVP.
5.1.6. Rút máu để xét nghiệm
+ Số lượng hồng cầu
+ Điện giải
+ Glucose, ure, creatinin
+ pH, PaO2, PaCO2, bicarbonat, lactat máu động mạch
+ Enzym: CK, SGOT, LDH
+ Nhóm máu
+ Chức năng đông máu
5.1.7. Đặt một ống thông Foley vào bàng quang
Để đo chính xác lượng nước tiểu, lúc đầu đo mỗi 15 phút sau mỗi 30 phút.
5.1.8. Theo dõi bệnh nhân liên tục bằng điện tim
5.1.9. Cắt cơn đau
Tiêm bắp dimedrol 75mg, nếu cần nên tiêm mỗi 3 giờ, nếu có tụt huyết áp không nên dùng. Không nên dùng morphin hoặc các dẫn chất của thuốc phiện vì có tác dụng hạ huyết áp và gây tụt huyết áp hơn nữa.
5.1.10. Cắt các cơn vật vã
Bacbiturat và diazepam cho uống hoặc tiêm bắp, không nên tiêm tĩnh mạch vì có thể gây hạ huyết áp.
5.1.11. Chụp tim phổi
- .2. Điều trị lâu dài
- 2.1. Điều chỉnh giảm thể tích máu
Dịch truyền rất cần trong phần lớn các trường hợp choáng tim do nhồi máu cơ tim cấp vì 2 lý do:
+ Lưu lượng tuần hoàn thấp thêm vào nhồi máu cơ tim cấp có thể là nguyên nhân chính gây choáng tim.
+ Quá tải thể tích nhẹ có thể có ích cho bệnh nhân bị nhồi máu cơ tim, vì tăng thể tích máu trở về thất trái bị nhồi máu cơ tim cấp cho phép nó co bóp có hiệu quả hơn.
Để xác định liệu dịch truyền có ích cho việc điều trị choáng tim hay không, ta dùng test chấp nhận dịch truyền. Nguyên lý của test là dùng một lượng nhỏ dịch truyền kết hợp với đo CVP nhiều lần, hoặc tốt hơn là đo áp lực phổi bít (PWP) hoặc áp lực động mạch phổi thì tâm trương (PAEDP). Nhưng cần lưu ý có mối liên hệ kém giữa CVP, PWP và PAEDP ở bệnh nhân choáng tim vì nhiều lẽ:
- CVP không phản ánh chính xác lưu lượng máu, nó chỉ nói lên các hiện tượng sinh lý của tuần hoàn bên phải. Chẳng hạn CVP tăng là biểu hiện của suy tim phải, CVP giảm không chỉ do giảm thể tích mà còn gặp do dùng thuốc giãn mạch quá mức.
- PWP và PAEDP biểu hiện áp lực tâm trương thất trái. Thông tin này rất cần thiết để xác định xem có cần tăng thêm lưu lượng máu hay không, cả khi bệnh nhân choáng có triệu chứng xung huyết phổi thì PWP và PAEDP thấp vẫn cho thấy cần phải truyền dịch, bất chấp hiện tượng xung huyết phổi.
- Nhồi máu phổi có PAEDP tăng còn PWP bình thường, trong choáng tim cả 2 chỉ số tăng và gần bằng nhau.
Dù cho việc đo CVP một lần không phản ánh chính xác lưu lượng máu, nhưng việc đo nhiều lần kế tiếp kết hợp với những thay đổi huyết áp và các dấu chứng thực tế của xung huyết phổi sẽ phản ánh được lưu lượng máu.
5.2.2. Cách tiến hành test chấp nhận dịch truyền
Test chấp nhận dich truyền được tiến hành khi có giảm huyết áp mà không có dấu chứng của xung huyết phổi, sử dụng glucose 5%
5.2.2.1. Nếu PWP hoặc PAEDP =< 15 mmHg (hoặc CVP < 12 cmH2O)
Khởi đầu cho 100 ml glucose 5% truyền tĩnh mạch trong 5 phút, nếu huyết áp tăng, lượng nước tiểu tăng, triệu chứng choáng giảm và các triệu chứng xung huyết phổi không xảy ra hoặc không xấu đi (PWP hoặc PAEDP không thay đổi hoặc không tăng thêm 2 - 3 cmH2O so với ban đầu) là biểu hiện đáp ứng thuận lợi. Truyền thêm 200 ml dịch trong 10 phút, nếu PWP hoặc PAEDP tiếp tục ổn định hoặc không tăng thêm quá 2 mmHg hoặc > 16 mmHg (hoặc nếu CVP vẫn < 15 cmH2O), huyết áp vẫn ổn định, triệu chứng xung huyết phổi không xuất hiện hoặc không xấu đi, tiếp tục truyền với tốc độ 500 - 1000 ml mỗi giờ (khoảng 125 - 250 giọt/phút bằng loại bầu nhỏ giọt 15 hoặc 20 giọt/ml) cho đến khi tình trạng huyết áp thấp và các triệu chứng lâm sàng khác của choáng tim biến mất. Kiểm tra PWP và PAEDP (hoặc CVP), huyết áp và khám phổi mỗi 15 phút, PWP hoặc PAEDP tăng từ 15 - 18 mmHg hoặc CVP tăng đến 15 cmH2O là thích hợp.
5.2.2.2. Nếu PWP hoặc PAEDP khởi đầu ở giữa 15 - 18 mmHg (hoặc CVP giữa 12 - 18 cmH2O)
Lượng dịch truyền thử phải cho là 100ml, truyền trong 10 phút. Việc truyền thêm tùy theo sự gia tăng của PWP hoặc PAEDP (hoặc CVP). Cần chú ý sự thay đổi huyết áp hoặc có xuất hiện hay không xuất hiện của triệu chứng lâm sàng xung huyết phổi. Trong bệnh lý mạch máu phổi hoặc hẹp 2 lá, PWP và PAEDP có thể cao mà không có suy tim trái. Nếu bệnh nhân đã được dùng các thuốc co mạch, nếu đầu ống thông nằm trong một tĩnh mạch nhánh như tĩnh mạch cảnh, hở lỗ van 3 lá, sóng đại bác trong block nhĩ thất hoàn toàn, bệnh lý tĩnh mạch chủ trên hoặc bệnh phổi mạn tính làm CVP cao thì không có chống chỉ định của truyền dịch.
5.2.2.3. Nếu PWP hoặc PAEDP khởi đầu tăng ³ 20mmHg (hoặc CVP tăng thêm 5 cmH2O so với mức khởi đầu)
Không nên dùng test thử khả năng chấp nhận dịch truyền, thay vào đó nên bắt đầu điều trị bằng thuốc giãn mạch như nitroprussid natri.
5.2.2.4. Nếu PWP hoặc PAEDP tăng đến 16 mmHg hoặc hơn (hoặc CVP tăng 5 cmH2O so với ban đầu) khi thực hiện test lần đầu
Tình trạng trên gợi ý lưu lượng tuần hoàn không đầy đủ không phải là nguyên nhân chủ yếu của choáng tim mà chính sự “suy bơm” của tim mới là vấn đề chính, phải ngừng truyền. Khi PWP hoặc PAEDP (hoặc CVP) giảm trở về mức ban đầu có thể thử test một lần nữa. Nếu bệnh nhân vẫn có choáng, dobutamin hoặc dopamin thường có ích với các bệnh nhân có áp lực đổ đầy cao.
5.2.2.5. Nếu phù phổi xảy ra khi đang truyền dịch
Phải ngừng truyền ngay và cho digital loại tác dụng nhanh. Các thuốc giãn mạch như nitroprussid natri truyền tĩnh mạch cũng có ích nếu xảy ra phù phổi cấp.
Có thể phải dùng một lượng dịch lớn để làm đảo ngược tình trạng sock, có thể phải tới 5 lít trong 8 giờ. Không may là đa số bệnh nhân choáng tim lại có áp lực đổ đầy thất cao và cung lượng tim thấp. Loại dịch dùng trong test tùy thuộc vào lâm sàng, nếu có triệu chứng mất natri (chẳng hạn nồng độ natri máu thấp) do điều trị lợi tiểu quá mức, nôn, tiêu chảy, dùng thuốc co mạch…Có thể dùng NaCl đẳng trương và dextrose 5% với số lượng bằng nhau.
5.2.3. Đánh giá tình trạng dịch dựa vào thông tim phải
Nếu có thông tim phải, có thể đánh giá tình trạng dịch dựa vào hai thông số là chỉ số cung lượng tim (CI) và áp lực mao mạch phổi bít (PWP).
Bảng 1.2: Đánh giá tình trạng dịch dựa vào thông tim phải
|
Tình trạng dịch |
Chỉ số tim (l/ph/m2) |
PWP (mmHg) |
|
1. Bình thường 2. Shock tim 3. Giảm thể tích máu 4. Quá tải dịch 5. Shock nhiễm trùng |
> 2,2 < 2,2 < 2,2 > 2,2 > 2,2 |
< 18 > 18 < 18 > 18 < 18 |
PWP: áp lực mao mạch phổi bít
5.2.4. Điều trị rối loạn nhịp
+ Nếu rối loạn nhịp nhanh, phải điều trị ngay lập tức để tái lập nhịp xoang, vì rối loạn nhịp nhanh có thể làm giảm cung lượng tim đến mức choáng vĩnh viễn.
+ Nếu rối loạn nhịp chậm < 50 nhịp/phút, cũng có thể làm giảm cung lượng tim đến mức làm cho choáng tồn tại cho đến khi nhịp tim tăng lên mức bình thường.
5.2.5. Điều trị tụt huyết áp bằng thuốc giống giao cảm
+ Nếu đã sử dụng dịch truyền đủ theo test khả năng chấp nhận dịch truyền trong vòng 1 giờ mà huyết áp vẫn không tăng, tình trạng choáng không giảm hoặc xấu đi, phải sử dụng thuốc giống giao cảm để nâng huyết áp.
+ Các thuốc giống giao cảm có 5 kiểu tác dụng lên hệ tim mạch tùy theo kích thích hay ức chế các thụ cảm alpha hay beta giao cảm.
- Kích thích thụ cảm alpha gây co mạch và tăng huyết áp
- ức chế thụ cảm alpha gây giãn mạch và tụt huyết áp
- Kích thích thụ cảm beta gây ra 2 hệ quả: giãn mạch, tụt huyết áp và tăng sức bóp cơ tim.
- ức chế thụ cảm beta gây giảm sức bóp cơ tim (các thuốc loại này không được sử dụng trong điều trị choáng tim và không được dùng trong điều trị rối loạn nhịp nhanh trong choáng tim).
- Các thuốc giống giao cảm có thể tác dụng trên hệ tim mạch không cần qua trung gian các thụ cảm thể alpha và beta, thêm nữa một số thuốc như dopamin và norepinephrin có thể cùng ảnh hưởng trên cả alpha và beta.
+ Có 5 nhóm thuốc giống giao cảm sau được dùng trong điều trị choáng tim:
- Các thuốc kích thích alpha giao cảm
- Các thuốc kích thích alpha và beta giao cảm
- Các thuốc kích thích beta giao cảm
- Các thuốc ức chế alpha giao cảm
- Phối hợp các thuốc kích thích alpha và beta cùng với ức chế alpha giao cảm
5.2.5.1. Các thuốc kích thích alpha giao cảm
Methoxamin (vasoxy), angiotensin II, đã được dùng để điều trị choáng tim trước đây nhưng hiện nay không được dùng nữa, vì trước đây người ta quan niệm rối loạn chủ yếu trong choáng tim là tụt huyết áp.
5.2.5.2. Các thuốc kích thích alpha và beta giao cảm
+ các thuốc kích thích alpha và beta giao cảm gồm: dobutrex, dopamin, dobutamin, norepinephrin, metaraminol (làm phóng thích norepinephrin ở đầu tận cùng thần kinh, nên có tác dụng tương tự norepinephrin). Tác dụng:
- Kích thích thụ cảm beta của cơ tim, do đó làm tăng co bóp cơ tim làm tăng cung lượng tim.
- Kích thích thụ cảm alpha của mạch máu ngoại biên làm tăng huyết áp.
Khi cho với liều vừa phải, các tác dụng trên beta ở cơ tim sẽ lớn hơn tác dụng co mạch của chúng.
Khi cho liều cao, tác dụng co động mạch lại chiếm ưu thế vì vậy huyết áp tăng và cung lượng tim sẽ giảm.
Khi dùng với liều làm tăng huyết áp tâm thu đến mức thấp hơn huyết áp tâm thu bình thường của bệnh nhân chừng 30 - 40 mmHg (vào khoảng 90 - 100 mmHg) thì sẽ đạt được cung lượng tim tối đa và co mạch tối thiểu.
+ Dopamin:
Là tiền chất của norepinephrin và có những đặc tính tương tự norepinephrin, nhưng khác norepinephrin ở chỗ gây co mạch mạnh khi dùng liều cao và gây giãn mạch thận và mạc treo khi dùng liều thấp. Điều này làm giảm kháng lực mạch ngoại biên và giúp cho sự tưới máu các cơ quan nội tạng quan trọng không bị thiếu máu khi choáng, vì vậy thuốc được ưu tiên sử dụng trong choáng tim.
+ Norepinephrin:
Chỉ nên dùng thời gian càng ngắn càng tốt vì gây co mạch mạnh, làm ứ trệ máu ở mao mạch và gây thoát dịch từ mạch máu vào mô, khi đó bệnh nhân sẽ không đáp ứng với thuốc làm tình trạng choáng xấu đi. Nến pha norepinephrin với nước muối đẳng trương sẽ tốt hơn là pha với dextrose 5% vì nó hạn chế được hậu quả xấu nói trên.
Tác dụng của norepinephrin ngay lập tức khi bắt đầu truyền và kéo dài chỉ 2 phút sau khi ngừng truyền. Nếu trước đó bệnh nhân được điều trị bằng các thuốc làm giảm norepinephrin như resecpin hoặc guanetidin thì thuốc sẽ kém hoặc không hiệu quả.
+ Các thuốc kích thích beta giao cảm:
Isoproterenol (isuprel) là thuốc kích thích beta giao cảm đơn thuần. Kích thích thụ cảm beta của tim làm tăng co bóp cơ tim và tăng nhịp tim, ở mạch máu ngoại biên gây giãn mạch làm tăng lưu lượng máu ngoại biên và giảm huyết áp. Vì vậy khi dùng isoproterenol, lưu lượng tuần hoàn phải được tăng cường bằng dịch truyền, cho đồng thời hoặc trước khi truyền isoproterenol, để ngăn chặn tình trạng giảm lưu lượng tuần hoàn quá mức khi isoproterenol có hiệu quả, nếu không sẽ gây tụt huyết áp và choáng sẽ xấu đi.
Tăng lưu lượng máu ngoại biên do isoproterenol làm tăng nhu cầu oxy cơ tim đến mức có thể không được bù đủ bằng giãn mạch vành. Điều này làm vùng nhồi máu lan rộng, vì thế isoproterenol hiếm khi được dùng trong choáng tim do nhồi máu cơ tim.
Isoproterenol thường chỉ được chỉ định cho bệnh nhân bị co mạch quá mức và tăng kháng lực mạch ngoại biên do dùng các thuốc khác như norepinephrin, dopamin và bệnh nhân bị choáng tim có PAEDP hoặc PWP (hoặc CVP) cao bất thường. Không được dùng khi PAEDP hoặc PWP (hoặc CVP) thấp bất thường.
+ Các thuốc ức chế alpha giao cảm:
Thuốc có tác dụng gây giãn mạch ngoại biên, được chỉ định trong các trường hợp choáng tim có PAEDP hoặc PWP (hoặc CVP) cao bất thường. Thuốc còn được chỉ định trong các trường hợp co mạch quá mức gây tình trạng xấu, vì nó làm giảm sự tưới máu có hiệu quả cho các cơ quan quan trọng như thận và gan. Co mạch quá mức còn gây ứ trệ máu mao mạch, tăng tính thấm mao mạch gây thoát dịch từ lòng mạch vào gian bào, làm xấu thêm tình trạng choáng.
- Phetolamin (regitin):
Là thuốc được chọn dùng, pha 50 mg (10 ml) phentolamin vào 40 ml dextrose 5% và truyền với tốc độ khởi đầu là 0,1 mg/phút (1ml chứa 1mg phentolamin) có thể tăng dần từng 0,1 mg, mỗi 5 phút cho đến khi đạt đáp ứng về huyết động và lâm sàng thích hợp. Thuốc tác dụng nhanh sau khi truyền 2 - 5 phút và tác dụng kéo dài sau khi ngừng truyền 20 phút.
Phải theo dõi liên tục PWP hoặc CVP, có thể cần thêm dịch nếu PWP giảm dưới 12 mmHg hoặc CVP giảm < 12 cmH2O do tình trạng giãn mạch của phentolamin. Nếu tình trạng choáng cải thiện (da ấm và khô…) có thể ngừng truyền hoặc tiếp tục nếu cần. Nếu choáng xấu đi do phentolamin thì thay bằng dopamin, norepinephrin truyền riêng rẽ hoặc phối hợp với phentolamin.
- Nitroprussid natri:
Không phải là thuốc ức chế giao cảm alpha nhưng có tác dụng giãn mạch, nên có thể được dùng để điều trị choáng tim có co mạch quá mức và tăng kháng lực mạch ngoại biên.
+ Phối hợp thuốc kích thích alpha và beta giao cảm với ức chế alpha giao cảm:
Mục đích của sự phối hợp này là tạo được sự kích thích beta trên tim có hiệu quả mà triệt tiêu được tác dụng co mạch quá mức do kích thích alpha giao cảm trên các tiểu động mạch ngoại biên.
Khi phối hợp, thuốc phải được truyền bằng các đường truyền riêng rẽ nối với ống chữ Y để dễ dàng điều chỉnh liều từng loại. Phentolamin hiện nay ít được dùng mà được thay bằng nitroprussid natri.
- Phối hợp norepinephrin với phentolamin:
Phentolamin truyền với tốc độ 0,5 - 2 mg/phút, norepinephrin truyền với tốc độ 4 - 32 microgam/phút (1 ống norepinephrin pha với 1 lít dịch, mỗi ml dịch này chứa 8 microgam norepinephrin).
- Phối hợp dopamin với phentolamin:
Phentolamin truyền với tốc độ 0,5 - 2 mg/phút. Dopamin truyền với tốc độ trung bình.
5.2.6. Điều trị nhiễm toan chuyển hóa
Nên sử dụng bicarbonat natri loại đậm đặc 8,4% (1ml có 1 mEq kiềm), có thể tiêm 50 ml vào tĩnh mạch. Cần đưa pH máu lên 7,3 và mức bicarbonat máu lên khoảng 20 mEq/lít, không nên đưa lên đến mức bình thường (27 mEq/lít).
5.2.7. Điều chỉnh rối loạn điện giải
Rối loạn điện giải trong choáng do nhồi máu cơ tim cấp thường gặp là giảm natri máu do nhiều lý do:
+ Ăn chế độ kiêng muối quá mức
+ Bệnh nhân quá yếu nên ăn, uống không đầy đủ
+ Tăng tiết quá mức ADH do hiện tượng kích ứng gây tình trạng giữ nước
+ Do truyền dịch không có natri
Nồng độ natri máu thấp làm giảm độ thẩm thấu máu gây thoát dịch ra gian bào, làm giảm khối lượng máu lưu thông và tình trạng choáng sẽ nặng thêm.
Điều chỉnh:
+ Nếu cần truyền dịch, nên truyền huyết tương, muối đẳng trương hay ringelactat.
+ Nếu truyền dopamin hay norepinephrin nên pha trong dung dịch muối đẳng trương hơn là pha trong dung dịch glucose 5%.
5.2.8. Choáng tim kèm phù phổi cấp
+ Cho bệnh nhân nằm đầu cao
+ Digitalis tác dụng nhanh: digoxin tiêm tĩnh mạch
+ Nếu PWP hoặc CVP cao > 20 mmHg, cho thuốc giãn mạch nitroprussid natri truyền tĩnh mạch. Khi áp lực giảm xuống và lâm sàng có dấu hiệu cải thiện có thể cần phải truyền thêm để giữ cho PWP ở mức 15 mmHg hoặc CVP ở mức 15 cmH2O.
+ Có thể dùng dopamin phối hợp với nitroprussid để làm tăng cung lượng tim
+ Dopamin liều thấp đường tĩnh mạch, vì tác dụng giãn mạch ở liều thấp
+ Không nên trích máu vì làm giảm lưu lượng tuần hoàn
+ Điều trị choáng như trên
5.2.9. Các điều trị khác
+ Digitalis: không giúp ích cho choáng tim trừ khi có phù phổi cấp, suy tim phải có PWP > 20 mmHg hoặc CVP > 20 cmH2O (cần phải đảm bảo CVP cao không phải do dùng thuốc vận mạch).
+ Thuốc lợi tiểu: furosemid có thể được dùng khi có phù phổi cấp, tuy nhiên thuốc có thể không hiệu quả vì:
- Lượng máu đến thận không đủ
- Bệnh nhân trong tình trạng giảm natri
Nếu lượng máu đến thận đủ hoặc do kết quả của việc tăng cung lượng tim do truyền dịch và thuốc dopamin thì thuốc lợi tiểu sẽ trở nên có hiệu quả.
+ Corticoid: chưa có bằng chứng chứng tỏ corticoid liều cao đường tĩnh mạch có ích trong điều trị choáng tim do nhồi máu cơ tim cấp. Nhưng corticoid là thuốc giãn mạch tốt và đã được dùng thành công trong choáng tim không do mạch vành như chèn ép tim cấp, nhồi máu phổi lớn, sau ngừng tim do phân ly điện cơ, phẫu thuật tim mở.