VIÊM CẦU THẬN CẤP SAU NHIỄM LIÊN CẦU KHUẨN
(Nguồn: Hà Hoàng Kiệm. THẬN HỌC LÂM SÀNG. NXB YH 2010 và THỰC HÀNH CẤP CỨU VÀ ĐIỀU TRỊ BỆNH NỘI KHOA NXB YH 2014)
.jpg)
1. Đại cương
1.1. Định nghĩa
Viêm cầu thận cấp sau nhiễm liên cầu khuẩn là bệnh tổn thương cầu thận cấp tính do cơ chế miễn dịch, xảy ra sau nhiễm liên cầu khuẩn. Biểu hiện lâm sàng là hội chứng viêm cầu thận cấp: phù, đái ít, tăng huyết áp, đái ra máu đại thể hoặc vi thể, protein niệu, xảy ra đột ngột, diễn biến trong một thời gian ngắn vài tuần, vài tháng.
1.2. Nguyên nhân
Viêm cầu thận cấp sau nhiễm liên cầu khuẩn xảy ra sau nhiễm liên cầu khuẩn ở họng hoặc da 1- 3 tuần. Tất cả các týp liên cầu khuẩn beta tan huyết nhóm A đều có thể gây thấp tim, nhưng chỉ có một số týp gây ra viêm cầu thận cấp, đó là các týp 1, 2, 4, 12, 18, 25, 49, 55, 57 và 60. Týp 12 hay gây viêm họng vào mùa đông, týp 49 hay gây viêm da vào mùa hè.
Liên cầu khuẩn được Billroth phát hiện năm 1874, được Fehleisen phân lập 1883, và được Rosebach đặt tên là Streptococcus pyogenes 1884. 1903 được Schottmueller và Brown J.H. phân chia thành ba nhóm dựa trên hình ảnh làm tan máu của vi khuẩn là alpha, beta, và gamma. Về sau, Lancefield phát hiện thành phần protein M ở thành vi khuẩn có vai trò quan trọng gây bệnh, và dựa trên protein M, tác giả phân chia liên cầu khuẩn beta tan huyết ra các phân nhóm A, B, C. Các nghiên cứu vào giữa những năm 1900 phát hiện ra mối liên quan giữa nhiễm liên cầu khuẩn nhóm A với thấp khớp cấp và viêm cầu thận. Thành của liên cầu khuẩn là một cấu trúc phức tạp có chứa các chất kháng nguyên khác nhau. Nhóm A của liên cầu khuẩn có hai protein mang tính kháng nguyên là kháng nguyên M và kháng nguyên T. Tác nhân gây bệnh chủ yếu của liên cầu khuẩn là protein M. Protein M kháng lại quá trình thực bào và giúp vi khuẩn xâm nhập nhanh vào mô. Kháng thể đặc hiệu kháng lại kháng nguyên M làm bất hoạt protein M, miễn dịch có tính đặc hiệu týp và tồn tại kéo dài. Liên cầu khuẩn beta tan huyết nhóm A tiết ra hai ngoại độc tố là streptolysin O và streptolysin S, trong đó chỉ có streptolysin O có tính kháng nguyên,
streptolysin O là protein chuỗi đơn còn streptolysin S là một polypeptid. Các streptolysin gây độc cho nhiều tế bào, bao gồm cả bạch cầu đa nhân, tiểu cầu, và các tế bào của mô. Đo nồng độ kháng thể kháng streptolysin O trong huyết thanh, nếu tăng cao là một chỉ điểm cho biết bệnh nhân có nhiễm liên cầu khuẩn. Liên cầu khuẩn còn giải phóng ra một số sản phẩm khác như deoxyribonuclease A, B, C, D, là các tác nhân gây sốt làm phát ban. Liên cầu khuẩn còn tiết ra nhiều enzym, có hai enzym quan trọng là streptokinase có tác dụng hoạt hóa plasminogen và hyaluronidase làm thủy phân acid hyaluronic của tổ chức liên kết. Hai enzym này có tính kháng nguyên, phát hiện các kháng thể kháng các enzym trong máu cũng là một chỉ điểm cho biết bệnh nhân có nhiễm liên cầu khuẩn. Ngoài ra liên cầu khuẩn còn tiết ra các enzym proteinase, nicotinamide adenine dinucleotidase, adenosine triphosphatase, neuraminidase, lipoproteinase và cardiohepatic toxin, trong đó enzym neuraminidase (còn gọi là sialidase) có tác dụng tách acid sialic ra khỏi phân tử protein, có vai trò quan trọng trong bệnh sinh của viêm cầu thận cấp sau nhiễm liên cầu khuẩn.
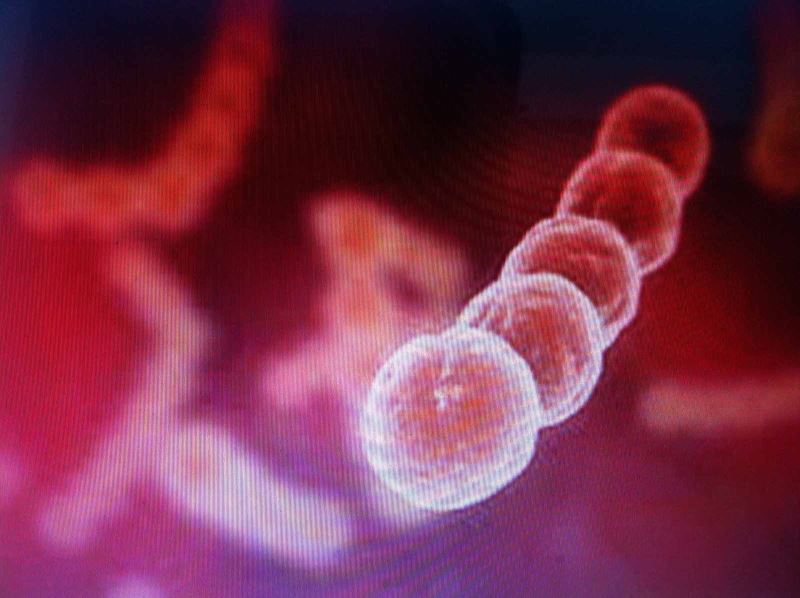
Liên cầu khuẩn hình cầu, liên kết với nhau thành chuỗi
Tất cả các týp liên cầu khuẩn beta tan huyết nhóm A đều có thể gây thấp tim, nhưng chỉ có một số týp gây ra viêm cầu thận cấp, đó là các týp 1, 2, 4, 12, 18, 25, 49, 55, 57 và 60. Týp 12 hay gây viêm họng vào mùa đông, týp 49 hay gây viêm da vào mùa hè.
1.3. Cơ chế bệnh sinh
Sinh bệnh học của viêm cầu thận cấp sau nhiễm liên cầu khuẩn không phải do liên cầu khuẩn trực tiếp gây viêm cầu thận, mà tổn thương cầu thận là do cơ chế phức hợp miễn dịch. Các kháng thể do cơ thể sản sinh để chống lại các kháng nguyên của liên cầu khuẩn, tạo thành phức hợp kháng nguyên-kháng thể (phức hợp miễn dịch) lưu hành trong máu. Khi cầu thận lọc máu, các phức hợp miễn dịch này lắng đọng ở cầu thận gây ra quá trình viêm cầu thận. Vì vậy, khi liên cầu khuẩn xâm nhập và gây bệnh, phải có thời gian trên một tuần cơ thể mới sản sinh đủ lượng kháng thể và viêm cầu thận mới xảy ra. Nếu viêm cầu thận xảy ra sớm sau khi nhiễm liên cầu khuẩn dưới 4 ngày thì thường là bệnh thận đã có từ trước, chẩn đoán viêm cầu thận cấp trong trường hợp này thường là nhầm lẫn.
1.3.1. Vai trò của kháng nguyên liên cầu khuẩn
Cho đến hiện nay, người ta phát hiện được ba loại kháng nguyên của liên cầu khuẩn có liên quan đến viêm cầu thận cấp, bằng chứng là:
+ Các kháng nguyên này được phân lập từ các liên cầu khuẩn gây bệnh ở bệnh nhân viêm cầu thận cấp sau nhiễm liên cầu khuẩn.
+ Các kháng nguyên này có mặt trong các lắng đọng phức hợp miễn dịch ở cầu thận.
+ Các kháng thể kháng các kháng nguyên này tăng cao trong máu bệnh nhân.
Ba kháng nguyên trên là NADase (Nicotinamide Adenine Dinucleotidase), hyaluronidase, và streptokinase, chúng là các protein có trọng lượng phân tử nằm giữa 40000Da và 50000 Da, được gọi chung là các kháng nguyên hòa tan hay endostreptosin. 1983 Vogt đã chiết xuất được một protease của liên cầu khuẩn mang điện tích dương. Các kháng nguyên mang điện tích dương này dễ bị hấp dẫn bởi lớp điện tích âm của màng nền cầu thận, chúng dễ dàng lọt qua màng nền và bị lắng đọng ở dưới tế bào biểu mô (trong khoang giữa tế bào biểu mô và màng nền) tạo thành các hình bướu hay hình gò. Dấu chứng quan trọng về bệnh là trong huyết thanh bệnh nhân tăng cao các kháng thể kháng NADase, kháng thể kháng hyaluronidase, và kháng thể kháng streptokinase.
1.3.2. Vai trò của phản ứng tự miễn dịch
Ngoài các kháng nguyên ngoại sinh (kháng nguyên của liên cầu khuẩn), phức hợp kháng nguyên-kháng thể nội sinh có thể có vai trò quan trọng trong viêm cầu thận cấp sau nhiễm liên cầu khuẩn. Người ta phát hiện enzym streptococcal neuraminidase (sialidase) của liên cầu khuẩn có tác dụng làm tách acid sialic ra khỏi phân tử protein. Enzym này phản ứng với IgG làm biến đổi IgG của túc chủ, IgG bị biến đổi trở thành tự kháng nguyên và kích thích cơ thể sinh ra tự kháng thể kháng lại IgG. Tự kháng thể kháng IgG được gọi là yếu tố dạng thấp. Người ta phát hiện thấy yếu tố dạng thấp trong huyết thanh tăng cao ở 22-43% số bệnh nhân bị viêm cầu thận cấp sau nhiễm liên cầu khuẩn. Người ta cũng phát hiện phức hợp IgG-kháng thể kháng IgG lắng đọng trong cầu thận, ở các mẫu sinh thiết thận của bệnh nhân viêm cầu thận cấp sau nhiễm liên cầu khuẩn bằng phương pháp nhuộm miễn dịch huỳnh quang. Người ta cũng đã chiết xuất được neuraminidase và acid sialic tự do từ huyết thanh bệnh nhân bị viêm cầu thận cấp sau nhiễm liên cầu khuẩn.
Ngoài phức hợp IgG-kháng thể kháng IgG được phát hiện, người ta còn phát hiện thấy phức hợp DNA-kháng thể kháng DNA trong huyết thanh bệnh nhân bị viêm cầu thận cấp sau nhiễm liên cầu khuẩn.
Các phát hiện trên cho phép người ta nghĩ rằng, ngoài các kháng nguyên của liên cầu khuẩn còn có vai trò của các tự kháng nguyên trong bệnh sinh của viêm cầu thận cấp sau nhiễm liên cầu khuẩn. Điều này có thể giúp lý giải chỉ có một tỉ lệ thấp những người bị nhiễm liên cầu khuẩn bị viêm cầu thận cấp mà không phải tất cả mọi người bị nhiễm liên cầu khuẩn.
1.3.3. Vị trí của phản ứng miễn dịch
Trong viêm cầu thận cấp sau nhiễm liên cầu khuẩn, phức hợp kháng nguyên-kháng thể tồn tại và lưu hành trong tuần hoàn máu đã được xác định. Người ta thấy 90% số bệnh nhân bị viêm cầu thận cấp sau nhiễm liên cầu khuẩn có nồng độ IgG, IgM, tăng cao trong huyết thanh, bổ thể trong huyết thanh giảm thấp, trong khi nồng độ IgA trong huyết thanh bình thường. Biểu hiện này trái ngược với các biến chứng khác của nhiễm liên cầu khuẩn. Chẳng hạn, trong thấp khớp cấp do nhiễm liên cầu khuẩn, thấy nồng độ bổ thể và IgA trong huyết thanh bệnh nhân tăng cao. Phức hợp kháng nguyên-kháng thể trong tuần hoàn máu bệnh nhân viêm cầu thận cấp sau nhiễm liên cầu khuẩn tăng cao thấy ở 2/3 số bệnh nhân trong tuần đầu bị viêm cầu thận cấp.
Vị trí lắng đọng của phức hợp kháng nguyên-kháng thể ở cầu thận phụ thuộc vào kích cỡ và điện tích của phức hợp. Nếu phức hợp có kích cỡ lớn sẽ được các tế bào hệ võng mô bắt giữ và tiêu hủy, nếu kích cỡ của phức hợp nhỏ sẽ lọt qua được sự kiểm soát của các tế bào hệ võng mô và tồn tại trong máu. Nếu phức hợp mang điện tích âm hoặc trung tính thì khó lọt qua màng lọc cầu thận vì lớp điện tích âm của màng lọc. Người ta phát hiện thấy các protein kháng nguyên của liên cầu khuẩn mang điện tích dương, và các phức hợp miễn dịch trong máu bệnh nhân viêm cầu thận cấp mang điện tích dương ở 80% số bệnh nhân. Các phức hợp miễn dịch mang điện tích dương này sẽ dễ dàng lọt qua màng nền cầu thận, do sự hấp dẫn của lớp điện tích âm của màng nền. Các phức hợp miễn dịch này đi qua màng nền và bị lắng đọng ở dưới tế bào biểu mô (tế bào podocyt), trong khoang giữa tế bào biểu mô và màng nền, chúng tồn tại ở đây một thời gian. Các phức hợp miễn dịch mang điện tích âm sẽ lắng đọng ở trong màng nền, ở dưới tế bào nội mô và trong khoang gian mạch cầu thận, các lắng đọng này thường ít hơn lắng đọng dưới tế bào biểu mô trong viêm cầu thận cấp sau nhiễm liên cầu khuẩn.
Enzym neuraminidade (sialidase) của liên cầu khuẩn làm tách acid sialic ra khỏi phân tử globulin miễn dịch, làm chúng mất điện tích âm và dễ dàng lọt qua màng nền cầu thận. Cơ chế biến đổi điện tích của globulin miễn dịch có vai trò quan trọng trong giải thích vị trí lắng đọng phức hợp miễn dịch của viêm cầu thận cấp sau nhiễm liên cầu khuẩn. Cơ chế này đã được xác định, gần đây người ta đã phát hiện được có lắng đọng acid sialic tự do ở cầu thận của bệnh nhân bị viêm cầu thận cấp sau nhiễm liên cầu khuẩn ở các mẫu sinh thiết thận sớm.
Neuraminidase của liên cầu khuẩn cũng tách acid sialic ra khỏi bề mặt màng nền cầu thận, làm tổn hại lớp điện tích âm của màng nền cầu thận, do đó làm thay đổi tính thấm của màng lọc cầu thận. Thêm nữa các protein mang điện tích dương, là sản phẩm của phản ứng viêm liên quan đến bạch cầu đa nhân, bổ thể, tiểu cầu và tế bào lympho, có thể tương tác với màng nền cầu thận và làm giảm lớp điện tích âm của màng nền. Cơ chế này có tầm quan trọng làm cho các phức hợp miễn dịch mang điện tích âm lắng đọng ở cầu thận.
1.3.4. Vai trò xâm nhập các tế bào viêm vào cầu thận
Quan sát mô bệnh học mẫu sinh thiết thận của bệnh nhân viêm cầu thận cấp sau nhiễm liên cầu khuẩn, người ta thấy xâm nhập nhiều bạch cầu đơn nhân và bạch cầu lympho vào cầu thận. Có mối liên quan giữa mức độ xâm nhập các tế bào với mức độ nặng của protein niệu. Các tế bào đơn nhân xâm nhập vào cầu thận, có thể để thực bào các mẩu Fc của globulin miễn dịch lắng đọng ở cầu thận, hoặc là kết quả của quá trình hoạt hóa của các lymphokin. Các mẫu sinh thiết thận trong giai đoạn sớm ở bệnh nhân viêm cầu thận cấp sau nhiễm liên cầu khuẩn, cho thấy sự xâm nhập nhiều bạch cầu đơn nhân và tế bào lympho T-CD4. Trái lại, các mẫu sinh thiết muộn sau một tháng bị bệnh, sự tích lũy các tế bào monocyt và lymphocyt T-CD4 là hiếm gặp.
1.3.5. Vai trò của bổ thể
Hoạt hóa bổ thể có vai trò quan trọng trong cơ chế của viêm cầu thận cấp sau nhiễm liên cầu khuẩn. Lắng đọng các thành phần của hệ thống bổ thể ở cầu thận đã được xác định. Đôi khi, người ta còn thấy chỉ có lắng đọng bổ thể mà không có lắng đọng các phức hợp miễn dịch. Bổ thể được hoạt hóa chủ yếu theo con đường chuyển đổi, các sản phẩm C3a, C5a, gây giải phóng histamin và làm tăng tính thấm của mao mạch. Thành phần cuối cùng của bổ thể là phức hợp C5b-9 (phức hợp tấn công màng), có thể ảnh hưởng trực tiếp đến tính thấm mao mạch cầu thận. Phức hợp C5b-9 còn kích thích tiểu cầu bài tiết serotonin và thromboxan B2, kích thích macrophase bài xuất ra phospholipid và acid arachidonic, kích thích tế bào gian mạch tiết ra các prostaglandin, protease, phospholipase, và sinh ra các gốc oxy tự do. Hoạt động trực tiếp của bổ thể tấn công màng là gây tổn thương lan rộng ở cầu thận mà ít hoặc không có xâm nhập tế bào vào cầu thận.
1.3.6. Về khía cạnh gen
Người ta chưa tìm thấy mối liên quan giữa kháng nguyên HLA với viêm cầu thận cấp sau nhiễm liên cầu khuẩn. Những người mang HLA-DR4 ít bị viêm cầu thận cấp sau nhiễm liên cầu. Gần đây các nghiên cứu ở Nhật Bản cho thấy những bệnh nhân bị viêm cầu thận cấp sau nhiễm liên cầu khuẩn có tỉ lệ mang HLA-DR1 cao hơn những người mang HLA khác, và những người có HLA-BW48 và DR8 ít bị viêm cầu thận cấp nguyên phát.
1.4. Hình ảnh mô bệnh học thận
Hình ảnh mô bệnh học thận của viêm cầu thận cấp sau nhiễm liên cầu khuẩn là thể viêm cầu thận tăng sinh nội mao mạch. Hình ảnh đặc trưng là:
+ Cầu thận to hơn bình thường, búi mao mạch sưng phồng làm hẹp khoang Bowman, xâm nhập dày đặc các tế bào vào cầu thận chủ yếu bạch cầu đơn nhân, bạch cầu đa nhân, đôi khi cả bạch cầu lympho và bạch cầu ái toan ở lòng mao mạch cầu thận.
+ Sưng phồng và tăng sinh tế bào nội mô mao mạch cầu thận, tăng sinh tế bào gian mạch, nở rộng khoang gian mạch.
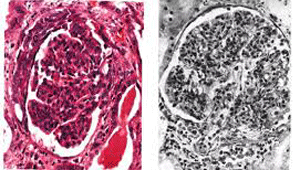
Mô bệnh học cầu thận của bệnh nhân viêm cầu thận sau nhiễm liên cầu khuẩn
+ Lắng đọng phức hợp miễn dịch dạng hạt mịn và hạt thô dọc theo mao mạch cầu thận và trong khoang gian mạch, lắng đọng dưới tế bào biểu mô tạo thành hình giống như bướu lạc đà gọi là lắng đọng hình gò. Phức hợp miễn dịch lắng đọng là IgG, bổ thể C3, properdin, đôi khi cả IgM, bổ thể C4, fibrin/fibrinogen, không thấy lắng đọng IgA.
2. Triệu chứng lâm sàng, cận lâm sàng, và chẩn đoán
2.1. Triệu chứng lâm sàng
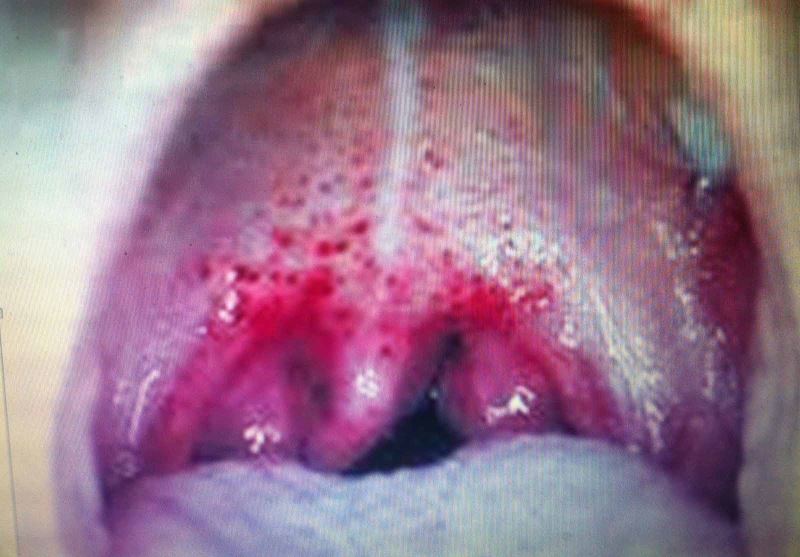
Hình ảnh viêm họng do liên cầu khuẩn
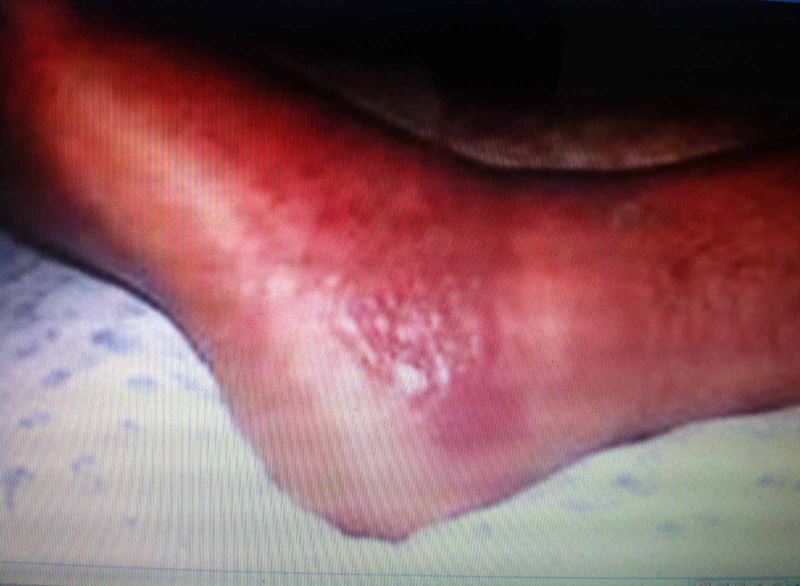
Viêm da do liên cầu khuẩn
Viêm cầu thận cấp sau nhiễm liên cầu khuẩn thường gặp ở trẻ em 5-15 tuổi, nhiều nhất 7-10 tuổi. Trẻ dưới 5 tuổi và người lớn cũng có thể gặp, nhưng hiếm hơn. Người ta thấy có 5-10% số trẻ em bị viêm họng do liên cầu khuẩn, và 25% số trẻ em bị viêm da do liên cầu khuẩn, bị viêm cầu thận cấp. Triệu chứng viêm cầu thận cấp xuất hiện đột ngột sau nhiễm liên cầu khuẩn. Nếu nhiễm khuẩn họng, thường sau nhiễm khuẩn 7-14 ngày. Nếu nhiễm khuẩn da thì triệu chứng viêm cầu thận cấp xuất hiện muộn hơn, thường sau 21 ngày. Nếu triệu chứng viêm cầu thận cấp xuất hiện sớm dưới 4 ngày sau nhiễm liên cầu khuẩn, thì thường là bệnh nhân đã có bệnh thận từ trước. Khi xuất hiện triệu chứng viêm cầu thận cấp thì triệu chứng nhiễm khuẩn thường không còn, chỉ còn một số ít trường hợp vẫn còn triệu chứng nhiễm khuẩn. Bệnh có thể tiến triển rầm rộ với đầy đủ các triệu chứng của hội chứng viêm cầu thận cấp, nhưng cũng có thể kín đáo chỉ có hồng cầu niệu vi thể và protein niệu mà không có biểu hiện lâm sàng. Một số trường hợp nặng, có thể có các biến chứng đe dọa tính mạng bệnh nhân. Triệu chứng điển hình của viêm cầu thận cấp sau nhiễm liên cầu khuẩn gồm:
+ Phù: phù là triệu chứng thường gặp nhất, là dấu hiệu đầu tiên giúp người ta phát hiện bệnh. Phù xuất hiện đầu tiên ở hai mi mắt, buổi sáng ngủ dậy thấy nặng mi mắt, hai mi mắt căng mọng, mất nếp gấp. Phù xuất hiện sớm ở mi mắt là vì tổ chức ở đây lỏng lẻo, áp lực trong tổ chức thấp, sau đó phù phát triển ra toàn thân, cân nặng bệnh nhân tăng. Phù thường ở mức độ nhẹ và trung bình với đặc điểm phù mềm, trắng, ấn lõm. Phù nhiều về buổi sáng sau khi ngủ dậy và giảm đi về buổi chiều, phù tăng khi ăn mặn và giảm khi ăn nhạt. Nếu có hội chứng thận hư thì phù thường nặng, có tràn dịch màng phổi, màng bụng, màng tinh hoàn, màng tim. Dịch các màng là dịch thấm, nồng độ protein thấp (dưới 30g/l), khi được hấp thu không gây dày dính các màng. Có thể có phù não với biểu hiện đau đầu, buồn nôn, lờ đờ, co giật. Phù thường chỉ kéo dài 7-10 ngày rồi giảm khi bệnh nhân đái nhiều. Đái nhiều và giảm phù là dấu hiệu khởi đầu của giai đoạn hồi phục.
+ Đái ít: đi kèm với phù là đái ít, số lượng nước tiểu dưới 500 ml/24giờ, có khi chỉ vài trăm mililit. Phù càng nặng thì số lượng nước tiểu càng ít, nước tiểu xẫm màu. Nếu có biến chứng suy thận cấp thì bệnh nhân vô niệu (lượng nước tiểu dưới 100 ml/24 giờ).
+ Đái ra máu đại thể: có khoảng 30% bệnh nhân có đái ra máu đại thể toàn bãi, nước tiểu có màu hồng đến đỏ đục như nước rửa thịt. Đái ra máu đại thể thường xuất hiện trong ngày đầu của bệnh, thường chỉ kéo dài 2-3 ngày rồi nước tiểu trong dần. Tuy nhiên đái ra máu vi thể còn kéo dài vài tuần vài tháng.
+ Tăng huyết áp: tăng huyết áp là triệu chứng thường gặp, xuất hiện sau phù một vài ngày. Huyết áp thường tăng ở mức độ vừa phải (140-160/90 mmHg). Tuy nhiên có trường hợp huyết áp tăng rất cao gây biến chứng suy tim trái cấp, phù phổi cấp, phù não, gây hội chứng não do tăng huyết áp. Tăng huyết áp chủ yếu do ứ dịch, ngoài ra còn do tăng renin vì tình trạng viêm phù nề ở cầu thận gây ra thiếu máu thận làm tăng tiết renin.
+ Đau vùng hố thắt lưng: bệnh nhân thường có cảm giác đau tức hai hố thắt lưng, dấu hiệu vỗ hố lưng gây đau nhẹ.
+ Triệu chứng nhiễm liên cầu khuẩn: hầu hết các bệnh nhân khi xuất hiện viêm cầu thận thì không còn triệu chứng nhiễm khuẩn. Tuy nhiên có một số bệnh nhân vẫn còn triệu chứng nhiễm khuẩn ở họng hoặc ở da với biểu hiện sốt nhẹ, đau rát họng, ho, thành họng đỏ, hai amydal có thể có hốc mủ, hoặc viêm da liên cầu với biểu hiện những đám mụn nước nông trên da, ngứa, dịch tiết từ nốt phỏng nước có mùi tanh.
2.2. Triệu chứng cận lâm sàng
2.2.1. Xét nghiệm nước tiểu
+ Protein niệu: đây là một triệu chứng quan trọng, lượng protein niệu thường ở mức trung bình 1-3g/24giờ. Nếu có hội chứng thận hư thì lượng protein nhiều (lớn hơn hoặc bằng 3,5g/24giờ). Lượng protein niệu bài tiết thay đổi trong ngày, vì vậy cần gom nước tiểu 24 giờ để lấy mẫu xét nghiệm. Thời gian tồn tại của protein niệu có ý nghĩa tiên lượng bệnh. Nếu protein niệu tồn tại kéo dài trên sáu tháng thì thường bệnh đã tiến triển thành mạn tính. Bệnh chỉ được coi là khỏi khi protein niệu âm tính trên 1 năm.
+ Hồng cầu niệu vi thể: hồng cầu niệu vi thể bao giờ cũng có và là một triệu chứng quan trọng. Hình thể hồng cầu niệu biến dạng, méo mó, teo nhỏ, có thể có trụ hồng cầu trong nước tiểu. Đây là dấu chứng cho biết hồng cầu có nguồn gốc từ cầu thận (hồng cầu niệu “ cầu thận”). Hồng cầu niệu vi thể thường kéo dài vài tuần, vài tháng, nhưng thường không quá ba tháng.
2.2.2. Xét nghiệm máu
+ Số lượng hồng cầu và huyết sắc tố thường giảm, số lượng bạch cầu bình thường. Nếu còn nhiễm khuẩn thì số lượng bạch cầu có thể tăng.
+ Nồng độ ure, creatinin máu bình thường. Nếu có biến chứng suy thận cấp thì nồng độ ure máu tăng, creatinin máu tăng.
+ Xét nghiệm điện giải máu: nồng độ natri máu thường giảm do bị pha loãng bởi ứ dịch, mặc dù tổng lượng natri trong cơ thể tăng. Nồng độ kali máu bình thường. Nếu có suy thận cấp vô niệu, kali máu có thể tăng.
2.2.3. Siêu âm thận
Kích thước hai thận tăng, có thể tăng gấp rưỡi do phù nề nhu mô thận. Nhu mô thận không tăng âm, tỉ lệ giữa nhu mô và đài bể thận tăng do nhu mô thận phù nề, ranh giới giữa nhu mô và đài bể thận rõ. Đài-bể thận không giãn. Hình ảnh siêu âm thận có giá trị giúp phân biệt với đợt tiến triển cấp tính của viêm cầu thận mạn. Nếu viêm cầu thận mạn thì hai thận thường nhỏ hơn bình thường, nhu mô hai thận tăng âm, ranh giới giữa nhu mô và đài bể thận không rõ.
2.2.4. Xét nghiệm miễn dịch và vi khuẩn
+ Kháng thể kháng streptolysin O (ASLO: anti streptolysinO) tăng (hiệu giá kháng thể trên 200đv). ASLO bắt đầu tăng từ tuần thứ nhất đến tuần thứ hai sau nhiễm liên cầu khuẩn, tăng cao nhất vào tuần thứ ba đến tuần thứ năm, đến tuần thứ sáu hiệu giá ASLO bắt đầu giảm. Không thấy có tương quan giữa mức độ tăng hiệu giá ASLO với mức độ nặng của viêm cầu thận.
+ Kháng thể kháng streptokinase (ASK: anti streptokinase) tăng trong huyết thanh bệnh nhân.
+ Kháng thể kháng hyaluromidase (AH: anti hyaluronidase) tăng trong huyết thanh bệnh nhân.
Đồ thị tăng ASK và AH trong huyết thanh bệnh nhân cũng tương tự như ASLO. Các hiệu giá kháng thể kháng liên cầu khuẩn tăng cao trong huyết thanh bệnh nhân là dấu chứng cho biết bệnh nhân có nhiễm liên cầu khuẩn trước khi bị viêm cầu thận cấp.
+ Bổ thể huyết thanh giảm, chủ yếu giảm C3 và C4 (nồng độ bình thường của bổ thể C3 và C4 trong huyết thanh là 86-184 mg/dl và 20-58 mg/dl). Bổ thể huyết thanh giảm là biểu hiện của bệnh cầu thận do phức hợp miễn dịch lưu hành.
+ Xét nghiệm vi khuẩn: nuôi cấy nhầy họng hoặc bệnh phẩm lấy từ vùng da nhiễm khuẩn có thể thấy liên cầu khuẩn, nhưng thường âm tính vì bệnh nhân đã được điều trị bằng kháng sinh.
2.3. Chẩn đoán
2.3.1. Chẩn đoán xác định
Chẩn đoán xác định viêm cầu thận cấp sau nhiễm liên cầu khuẩn dựa vào tập hợp các triệu chứng:
+ Có nhiễm liên cầu khuẩn họng hoặc da trước khi xảy ra viêm cầu thận 1-3 tuần hoặc hơn.
+ Hội chứng viêm cầu thận cấp xảy ra đột ngột với biểu hiện:
- Phù, đái ít
- Đái ra máu đại thể hoặc vi thể, có thể có trụ hồng cầu trong nước tiểu
- Protein niệu dương tính
- Tăng huyết áp
- Có thể có triệu chứng suy giảm chức năng thận
+ Dấu chứng có nhiễm liên cầu khuẩn trước đó:
- ASLO trong huyết thanh tăng (hiệu giá trên 200đv) và/hoặc các kháng thể ASK, AH trong máu tăng
- Bổ thể trong huyết thanh giảm
- Cấy nhầy họng hoặc bệnh phẩm da vùng nhiễm khuẩn có liên cầu khuẩn.
+ Sinh thiết thận: tổn thương mô bệnh học là thể viêm cầu thận tăng sinh nội mao mạch.
Thông thường chỉ căn cứ vào triệu chứng lâm sàng và xét nghiệm cũng đủ để chẩn đoán xác định, chỉ tiến hành sinh thiết thận trong những trường hợp khó chẩn đoán hoặc nghi ngờ có biến chứng viêm cầu thận tiến triển nhanh (viêm cầu thận hình liềm ngoài mao mạch). Trong đó, quan trọng nhất và là tiêu chuẩn bắt buộc phải có là protein niệu và hồng cầu niệu kết hợp với dấu chứng nhiễm liên cầu khuẩn.
2.3.2. Chẩn đoán phân biệt
+ Đợt tiến triển cấp của viêm cầu thận mạn: nếu là đợt cấp của viêm cầu thận mạn, hay nói cách khác là hội chứng viêm cầu thận cấp ở bệnh nhân viêm cầu thận mạn thì có biểu hiện:
- Tiền sử đã có phù, có protein niệu
- Hội chứng viêm cầu thận cấp xuất hiện sớm (dưới 4 ngày) sau nhiễm liên cầu khuẩn.
- Siêu âm thận thấy hai thận nhỏ hơn bình thường, nhu mô thận tăng âm, tỉ lệ giữa nhu mô và đài bể thận giảm, ranh giới giữa nhu mô và đài bể thận không rõ.
- Sinh thiết thận cho chẩn đoán xác định.
+ Hội chứng viêm cầu thận cấp do các nguyên nhân khác:
- Viêm cầu thận cấp sau nhiễm khuẩn không phải liên cầu khuẩn: có ổ nhiễm khuẩn tiên phát không phải do liên cầu khuẩn, ASLO âm tính.
- Bệnh thận IgA: đái ra máu đại thể từng đợt, thường xảy ra sau nhiễm khuẩn đường hô hấp, đường tiêu hóa, nồng độ IgA trong huyết thanh tăng. Sinh thiết thận thấy lắng đọng ở cầu thận chủ yếu là IgA.
- Viêm cầu thận cấp do các bệnh hệ thống: lupus ban đỏ hệ thống, viêm thành mạch dị ứng. Ngoài triệu chứng của hội chứng viêm cầu thận cấp còn có triệu chứng của bệnh hệ thống, kháng thể kháng nhân trong huyết thanh dương tính.
- Viêm cầu thận cấp do viêm mạch máu hệ thống: ngoài triệu chứng của hội chứng viêm cầu thận cấp còn có triệu chứng của bệnh viêm mạch máu hệ thống.
2.3.3. Chẩn đoán thể lâm sàng
Tùy theo triệu chứng nào của hội chứng viêm cầu thận cấp nổi bật, chiếm ưu thế, mà người ta phân ra các thể lâm sàng khác nhau.
+ Thể thông thường điển hình: có gần như đầy đủ các triệu chứng như đã mô tả ở trên.
+ Thể tiềm tàng: triệu chứng duy nhất thấy trong thể bệnh này là protein niệu và hồng cầu niệu mà không có biểu hiện lâm sàng. Thể tiềm tàng rất dễ bỏ qua nếu không được xét nghiệm nước tiểu. Vì vậy tất cả các bệnh nhân bị viêm họng hoặc viêm da cần được xét nghiệm nước tiểu để phát hiện tổn thương thận. Rất có thể đây là nguồn gốc của những trường hợp suy thận giai đoạn cuối ở lứa tuổi 20-30 mà trong tiền sử không phát hiện có bệnh thận.
+ Thể đái ra máu đại thể: triệu chứng nổi bật là đái ra máu đại thể, thể này chiếm khoảng 30% số ca viêm cầu thận cấp sau nhiễm liên cầu khuẩn.
+ Thể tăng huyết áp: tăng huyết áp là triệu chứng nổi bật, huyết áp tăng cao, hằng định, có thể gây ra các biến chứng như hội chứng não do tăng huyết áp (bệnh nhân đau đầu dữ dội, buồn nôn, lờ đờ, có thể có hội chứng thần kinh khu trú). Tăng huyết áp có thể gây suy tim trái cấp (phù phổi cấp), xuất huyết, xuất tiết võng mạc, phù gai thị.
+ Thể suy thận cấp: biểu hiện bằng thiểu niệu, vô niệu, nồng độ ure, creatinin trong máu tăng, mức lọc cầu thận giảm. Nếu điều trị tích cực thì chức năng thận có thể hồi phục.
2.4. Biến chứng
Có khoảng dưới 5% số bệnh nhân viêm cầu thận cấp sau nhiễm liên cầu khuẩn xảy ra các biến chứng nặng.
2.4.1. Suy thận cấp
Biểu hiện lâm sàng là thiểu niệu, vô niệu, nồng độ ure, creatinin trong máu tăng, mức lọc cầu thận giảm dưới 60 ml/ph, kèm theo các triệu chứng của hội chứng ure máu cao. Bệnh nhân có thể tử vong do kali máu cao hoặc hôn mê do ure máu cao. Điều trị tích cực bằng lọc máu kết hợp với điều trị bảo tồn, chức năng thận có thể phục hồi trở lại bình thường.
2.4.2. Viêm cầu thận tiến triển nhanh
Biến chứng này hiếm gặp, biểu hiện lâm sàng giống như suy thận cấp. Nồng độ ure, creatinin trong máu tăng hàng ngày, hàng tuần và bệnh nhân bị suy thận giai đoạn cuối sau vài tuần vài tháng (dưới 3 tháng). Điều trị tích cực cũng không thể phục hồi được chức năng thận. Sinh thiết thận cho thấy tăng sinh hình liềm ngoài búi mao mạch cầu thận và hoại tử búi mao mạch cầu thận.
2.4.3. Phù phổi cấp
Đây là biến chứng nặng, tử vong nhanh. Phù phổi cấp do suy tim trái cấp hậu quả của tình trạng giữ muối, giữ nước, và tăng huyết áp. Biểu hiện khó thở dữ dội, tím tái, vật vã, ran ẩm ở phổi lúc đầu ở nền phổi sau dâng lên và lan tỏa toàn phổi. Bệnh nhân ho và khạc ra bọt màu hồng, tỉ lệ tử vong cao.
2.4.4. Hội chứng não do tăng huyết áp
Biểu hiện đau đầu dữ dội, buồn nôn, co giật, lờ đờ, có thể có triệu chứng thần kinh khu trú, hôn mê. Huyết áp tăng cao, huyết áp tâm thu có thể lên trên 220mmHg.
2.4.5. Suy tim trái hoặc suy tim toàn bộ
Suy tim là hậu quả của quá tải tuần hoàn và tăng huyết áp, biểu hiện khó thở, nhịp tim nhanh, có tiếng ngựa phi thất trái, có ran ẩm ở phổi, X-quang lồng ngực có bóng tim to, siêu âm tim thấy buồng tim trái giãn, phân số tống máu thất trái giảm (EF% dưới 50%).
2.4.6. Hội chứng thận hư
Biến chứng này hiếm gặp, nếu xảy ra thì có biểu hiện phù nặng, có tràn dịch màng bụng, màng phổi, màng tinh hoàn, màng tim. Protein niệu nhiều (lớn hơn hoặc bằng3,5g/24giờ), protein máu giảm (dưới60g/l), albumin máu giảm (dưới 30g/l), lipid máu tăng.
3. Điều trị
Điều trị viêm cầu thận cấp sau nhiễm liên cầu khuẩn bao gồm điều trị nhiễm khuẩn, điều trị triệu chứng viêm cầu thận cấp, dự phòng và điều trị các biến chứng nếu xảy ra.
3.1. Sử dụng kháng sinh để điều trị nhiễm liên cầu khuẩn
Betalactamin là nhóm kháng sinh được khuyến cáo sử dụng, có thể chỉ cần đường uống: phenoxymethyl penicillin hoặc phenoxyethyl penicillin G, uống 125 mg mỗi sáu giờ trong 10 đến 15 ngày, hoặc uống benzylpenicillin 200000đv, bốn lần mỗi ngày trong 10-15 ngày. Cũng có thể sử dụng penicillin đường tiêm trong những trường hợp còn triệu chứng nhiễm khuẩn. Nếu dị ứng với penicillin, có thể sử dụng erythromycin với liều 250 mg mỗi sáu giờ cho người lớn, 40 mg/kg cân nặng cơ thể cho trẻ em trong 7-10 ngày.
3.2. Điều trị triệu chứng viêm cầu thận cấp
3.2.1. Chế độ ăn
Cần hạn chế muối và nước nếu có phù, tăng huyết áp. Nếu vô niệu, cần hạn chế tối đa lượng kali đưa vào cơ thể, không cho các thức ăn hoặc đồ uống có kali như nước hoa quả ngâm, hoa quả khô, khoai tây, chuối, các thuốc có kali cần tránh như penicillin potasium. Nếu có ure, creatinin trong máu tăng cần hạn chế ăn đạm. Cần cung cấp đủ năng lượng và vitamin hàng ngày.
3.2.2. Chế độ nghỉ ngơi
Bệnh nhân cần được nghỉ ngơi hoàn toàn trong giai đoạn toàn phát của bệnh, tránh các hoạt động thể lực mạnh như chạy nhảy, lao động trong thời gian còn protein niệu, vì các hoạt động thể lực làm tăng protein niệu.
3.2.3. Thuốc lợi tiểu
Thuốc lợi tiểu được dùng khi có đái ít, phù. Nhóm thuốc lợi tiểu quai được khuyến cáo sử dụng, có thể dùng đường uống. Lasix, lasilic, hoặc furosemid, viên 40 mg có thể cho một hoặc hai viên mỗi ngày hoặc hơn tùy theo đáp ứng. Trường hợp đáp ứng kém hoặc vô niệu, có thể dùng đường tiêm tĩnh mạch, furosemid ống 20 mg, hai đến bốn ống một lần mỗi bốn giờ, có thể dùng 20 ống/ngày. Nếu với liều trên vẫn không có đáp ứng, không nên dùng quá hai ngày mà phải chuyển sang lọc máu.
3.2.4. Điều trị tăng huyết áp
Tăng huyết áp cần được điều trị tích cực, trước hết nên lựa chọn thuốc lợi tiểu, nếu không đáp ứng cần phải dùng các thuốc hạ áp. Nhóm thuốc chẹn dòng calci như niphedipin, adalat, amlodipin, được khuyến cáo sử dụng. Trong trường hợp vô niệu, để tránh làm kali máu tăng thêm, không được dùng nhóm thuốc ức chế men chuyển. Trong trường hợp tăng huyết áp gây hội chứng não, cần phải hạ nhanh huyết áp xuống mức an toàn trong vòng một giờ, có thể truyền tĩnh mạch diazoxide, hydralazine, hoặc nitroprusite, cũng có thể dùng adalat tác dụng nhanh nhỏ dưới lưỡi ba giọt mỗi 15 phút, cho đến khi huyết áp giảm xuống mức an toàn thì điều trị duy trì.
3.3. Điều trị biến chứng
Nếu xảy ra biến chứng, cần điều trị tích cực để tránh tử vong và làm phục hồi chức năng thận.
+ Suy thận cấp: nếu điều trị bảo tồn không hiệu quả cần chỉ định lọc máu sớm, thông thường chỉ sau vài lần lọc máu chức năng thận có thể hồi phục.
+ Phù phổi cấp: cần cấp cứu tích cực giống như các trường hợp phù phổi cấp do các nguyên nhân khác.
+ Hội chứng não do tăng huyết áp: cần hạ nhanh huyết áp xuống mức an toàn (cần đưa huyết áp tâm thu xuống mức 140-160 mmHg) trong vòng một giờ, bằng các thuốc giãn mạch truyền tĩnh mạch như diazoxide, nitroprusite, hydralazine.
4. Dự phòng viêm cầu thận cấp sau nhiễm liên cầu khuẩn
Việc dự phòng viêm cầu thận sau nhiễm liên cầu bao gồm dự phòng nhiễm liên cầu khuẩn, và điều trị kháng sinh tích cực để loại trừ viêm do nhiễm liên cầu khuẩn. Cần giữ vệ sinh răng miệng, giữ vệ sinh da, nếu viêm amydal hay tái phát cần phẫu thuật cắt bỏ amydal hoặc nạo VA cho trẻ em.
5. Tiến triển và tiên lượng
Nói chung viêm cầu thận cấp sau nhiễm liên cầu khuẩn thường có tiên lượng tốt. 90-95% trẻ em khỏi hoàn toàn, các triệu chứng lâm sàng hết sau một vài tuần, protein niệu về âm tính, hồng cầu niệu về âm tính muộn hơn nhưng thường không quá 3 tháng. Viêm cầu thận cấp sau nhiễm liên cầu khuẩn ở người lớn có tỉ lệ khỏi hoàn toàn thấp hơn, chỉ khoảng 80-85% số bệnh nhân, số còn lại bệnh chuyển sang tiến triển mạn tính.
Cho đến hiện nay vẫn còn khoảng dưới 2% số bệnh nhân bị tử vong do các biến chứng như phù phổi cấp, suy thận cấp, hội chứng não do tăng huyết áp.
Có một tỉ lệ khoảng dưới 5% ở trẻ em, và 15-20% ở người lớn, bệnh tiến triển thành mạn tính, hồng cầu niệu, protein niệu tồn tại kéo dài (trên 6 tháng) các trường hợp bệnh chuyển thành mạn tính có thể có các thể lâm sàng sau:
+ Viêm cầu thận mạn tiềm tàng với protein niệu, hồng cầu niệu không triệu chứng. Sau nhiều năm có thể dẫn tới suy thận và suy thận giai đoạn cuối, một số bệnh nhân chức năng thận vẫn được bảo tồn.
+ Viêm cầu thận mạn với biểu hiện phù từng đợt, tăng huyết áp, hồng cầu niệu, protein niệu thường xuyên kéo dài nhiều năm, dẫn đến suy thận và suy thận giai đoạn cuối.
+ Một số bệnh nhân khỏi hoàn toàn, protein niệu âm tính, hồng cầu niệu âm tính nhiều năm, nhưng sau 20-30 năm lại xuất hiện suy thận mạn và suy thận giai đoạn cuối.
Nghiên cứu mô bệnh học thận ở các bệnh nhân viêm cầu thận cấp sau nhiễm liên cầu khuẩn đã được điều trị khỏi sau 10-20 năm. Các tác giả thấy vẫn còn tồn tại các tổn thương ở mức độ khác nhau của cầu thận, bao gồm cả xơ hóa cầu thận. Phân tích nước tiểu ở những người này vẫn thấy có bất thường nước tiểu, và có dưới 2% những người được nghiên cứu tăng nitơ phiprotein trong máu.
PGS.TS. HÀ HOÀNG KIỆM