NGUYÊN TẮC XỬ TRÍ SUY THẬN CẤP TRONG ĐIỀU KIỆN DÃ CHIẾN
PGS. TS. Hà Hoàng Kiệm, BV 103, HVQY (Nội khoa dã chiến, HVQY)
1. Đại cương
1.1. Định nghĩa
Suy thận cấp là hội chứng suy giảm hoặc mất chức năng cấp tính, tạm thời của cả hai thận, xuất hiện trong vài giờ, vài tuần, do nhiều nguyên nhân gây nên, làm suy giảm hoặc ngừng nhanh chóng mức lọc cầu thận, dẫn đến thiểu niệu hoặc vô niệu, nitơ phi protein máu tăng, rối loạn nước - điện giải, rối loạn cân bằng kiềm - toan. Suy thận cấp có tỉ lệ tử vong cao trong thời gian thận mất chức năng do các rối loạn nội môi. Các biện pháp điều trị nội khoa và lọc máu có thể giúp điều chỉnh rối loạn nội môi để bảo vệ bệnh nhân cho đến khi chức năng thận phục hồi hoàn toàn.
1.2, Nguyên nhân
1.2.1. Nguyên nhân trước thận
Bao gồm các nguyên nhân làm giảm dòng máu thận, thời gian đầu gây suy thận cấp chức năng. Nếu thiếu máu thận kéo dài quá 72 giờ sẽ gây hoại tử ống thận, suy thận cấp chức năng sẽ chuyển thành suy thận cấp thực thể.
- Sốc giảm thể tích: mất máu, mất nước do chảy máu, nôn, ỉa chảy…
- Sốc tim: nhồi máu cơ tim cấp, hội chứng ép tim, viêm cơ tim cấp, rối loạn nhịp tim.
- Sốc nhiễm khuẩn: nhiễm khuẩn huyết, viêm tụy cấp, sốt rét ác tính ...
- Sốc do quá mẫn: sốc phản vệ.
- Sốc chấn thương: gãy xương lớn, hội chứng vùi lấp.
- Các hội chứng gây giảm khối lượng tuần hoàn khác như: hội chứng thận hư, suy tim nặng, suy đa tạng ....
1.2.2. Nguyên nhân tại thận
- Các nguyên nhân gây tổn thương ống thận cấp:
+ Nhiễm độc: kim loại nặng, các chất độc tự nhiên như nấm độc, nọc ong, nọc rắn, mật cá trắm ... Các thuốc kháng sinh nhóm aminoglycosid, thuốc cản quang đường tĩnh mạch, manitol quá liều ...
+ Tắc ống thận do myoglobin hoặc hemoglobin gặp trong tan máu do truyền nhầm nhóm máu, rắn độc cắn, hemoglobin niệu do lạnh, hemoglobin niệu do thuốc, sốt rét ác tính thể đái ra huyết cầu tố, hội chứng vùi lấp, chấn thương.
+ Thiếu máu thận kéo dài (> 72 giờ) gây hoại tử ống thận.
- Các nguyên nhân gây viêm kẽ thận cấp tính:
+ Nhiễm khuẩn: nhiễm khuẩn huyết, viêm thận - bể thận cấp.
+ Do thuốc: thông qua cơ chế miễn dịch dị ứng và rối loạn cơ chế tự điều chỉnh dòng máu thận như kháng sinh nhóm beta lactamin, thuốc kháng viêm giảm đau không steroid, thuốc lợi tiểu thiazid...
+ Do rối loạn chuyển hóa: tăng acid uric máu, tăng calci máu.
+ Các bệnh lý ác tính: đa u tủy xương, u bạch huyết.
- Các bệnh lý cầu thận cấp:
+ Viêm cầu thận cấp sau nhiễm liên cầu khuẩn.
+ Viêm cầu thận tiến triển nhanh.
+ Viêm cầu thận luput trong đợt hoạt động của bệnh lupus.
- Các bệnh mạch máu gây tổn thương thận:
+ Viêm thành mạch dị ứng.
+ Viêm quanh động mạch dạng nút.
+ Nghẽn tắc động mạch, tĩnh mạch thận.
- Chấn thương thận.
1.2.3. Nguyên nhân sau thận
Gồm các nguyên nhân gây tắc đường dẫn nước tiểu:
- Sỏi bể thận, sỏi niệu quản.
- U chèn ép gây tắc đường dẫn nước tiểu.
- Chít hẹp đường dẫn nước tiểu do bệnh lý: lao thận - tiết niệu, giang mai.
1.3. Tổn thương mô bệnh học thận
Một đặc điểm đáng lưu ý là, mặc dù nguyên nhân gây ra suy thận cấp rất khác nhau, nhưng chúng lại gây ra tổn thương mô bệnh học thận giống nhau, dù suy thận cấp do bất kỳ nguyên nhân gì.
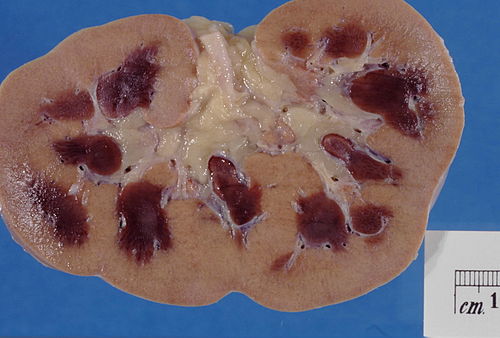
1.3.1. Hình ảnh đại thể
- Kích thước hai thận to lên.
- Vỏ thận dễ bóc khỏi nhu mô thận.
- Mặt cắt thận thấy vỏ thận nhạt màu, tủy thận xung huyết đỏ xẫm.
|
Hình 1. Mặt cắt thận ở bệnh nhân suy thận cấp. Vùng vỏ thận nhạt màu do thiếu máu, vùng tủy thận đỏ xẫm do xung huyết và hoại tử |
1.3.2. Hình ảnh vi thể
- Cầu thận: cầu thận còn nguyên vẹn, chỉ có các quai mao mạch xẹp do thiếu máu. + Ống thận: tổn thương đặc trưng của suy thận cấp được quan sát thấy ở ống thận.
+ Vị trí ống thận tổn thương tùy thuộc vào nguyên nhân, chẳng hạn ống lượn gần tổn thương nặng do nhiễm độc, ống lượn xa tổn thương nặng trong sốc và tan máu cấp.
+ Mức độ tổn thương ống thận nặng hay nhẹ khác nhau, tùy theo mức độ nặng của nguyên nhân và giai đoạn suy thận cấp. Mức độ nhẹ thấy tế bào biểu mô ống thận phù nề gây hẹp lòng ống thận. Mức độ vừa thấy tế bào biểu mô ống thận bị hoại tử, có tế bào mất các bào quan, có tế bào biến mất hoàn toàn, tại chỗ đó ống thận chỉ còn lại màng nền. Mức độ nặng thấy tế bào ống thận bị hoại tử, màng nền ống thận bị phá hủy, làm ống thận có hình ảnh bị đứt đoạn. Mức độ nặng thường xảy ra vào ngày thứ tư hoặc thứ năm của vô niệu.
- Mô kẽ thận: tổn thương mô kẽ thận xảy ra sớm trong những giờ đầu của vô niệu.
+ Phù nề mô kẽ thấy rõ ở vùng nối vỏ-tủy thận ở tất cả các bệnh nhân vô niệu, đặc biệt trong tổn thương thận do nhiễm độc.
+ Xâm nhập các tế bào viêm vào mô kẽ thận vào ngày thứ 5 - 7.
- Mạch máu thận: các mạch máu lớn trong thận vẫn bình thường, nhưng những mạch máu nhỏ vùng vỏ thận bị xẹp do thiếu máu. Vùng tủy thận, đặc biệt vùng nối vỏ-tủy thường bị tổn thương trầm trọng hơn do thiếu máu. Có thể thấy tắc các mạch máu nhỏ trong thận.
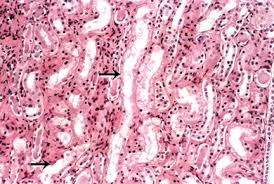
Hình 2. LM. Nhuộm HE × 40. Hình ảnh mô bệnh học thận ở bệnh nhân suy thận cấp. Tế bào ống thận bị hoại tử mất nhân, mất bào tương, còn màng nền ống thận (mũi tên phía trên), mất màng nền ống thận (mũi tên góc dưới trái). Kẽ thận phù nề xâm nhiễm nhiều tế bào viêm.
1.3.3. Quá trình tiến triển của tổn thương mô bệnh học thận
- Giai đoạn đầu của pha vô niệu: hình ảnh giải phẫu cầu thận bình thường, chỉ có các quai mao mạch xẹp không có máu. Có lắng đọng protein trong khoang niệu. Phù nề mô kẽ thận và xung huyết các mao mạch vùng kẽ thận. Ống thận tổn thương nhẹ, tế bào biểu mô ống lượn gần phù nề, lòng ống lượn xa giãn chứa đầy trụ và hồng cầu.
- Giai đoạn sau: thường từ ngày thứ 4 hoặc thứ 5 của pha vô niệu, thấy tổn thương hoại tử tế bào ống thận, có những ống thận bị đứt đoạn, có tắc các mạch máu nhỏ. Mô kẽ thận, ngoài phù nề nặng còn thấy xâm nhập các tế bào bạch cầu, chủ yếu là bạch cầu đa nhân, bạch cầu đơn nhân. Cầu thận vẫn bình thường, các quai mao mạch cầu thận vẫn xẹp do thiếu máu.
- Giai đoạn đái trở lại: các quai mao mạch cầu thận căng trở lại, trong lòng các quai mao mạch chứa đầy hồng cầu. Tổn thương ống thận bắt đầu phục hồi, bên cạnh tổn thương hoại tử và đứt đoạn ống thận vẫn tồn tại, đã xuất hiện sự tái sinh của tế bào biểu mô tế bào ống thận. Có chỗ tế bào biểu mô ống thận trở lại bình thường, với diềm bàn chải nguyên vẹn. Có chỗ tế bào biểu mô ống thận dẹt, lòng ống thận giãn rộng, chỗ khác vẫn còn phù nề tế bào biểu mô ống thận và tắc nghẽn ống thận.
- Giai đoạn phục hồi: mô kẽ thận giảm phù nề, giảm các tế bào bạch cầu xâm nhiễm. Ống thận trở lại bình thường, còn thấy một số ống thận chưa phục hồi hoàn toàn. Một số nephron đã phục hồi hoàn toàn, một số khác bình phục ít vì tổn thương quá nặng. Những nephron chưa phục hồi hoàn toàn thấy ống thận giãn với các tế bào biểu mô dẹt, bên cạnh vẫn còn những tế bào phù nề.
1.4. Cơ chế bệnh sinh của vô niệu
- Giảm dòng máu hiệu dụng đến thận làm giảm áp lực lọc của cầu thận.
- Tăng áp lực khoang niệu, làm áp lực khoang niệu cân bằng với áp lực lọc của của cầu thận.
- Khuyếch tán trở lại không chọn lọc của dịch lọc cầu thận qua vùng ống thận bị tổn thương.
- Thay đổi tính thấm của màng nền cầu thận do bệnh lý.
2. Triệu chứng lâm sàng và cận lâm sàng
Mặc dù nguyên nhân gây ra suy thận cấp rất khác nhau, nhưng lại có cùng một bệnh cảnh lâm sàng là diễn biến qua 4 giai đoạn, và có cùng kiểu tổn thương mô bệnh học thận là hoại tử ống thận cấp.
2.1. Giai đoạn khởi đầu
Tính từ khi nguyên nhân gây bệnh tác động đến khi thiểu niệu hoặc vô niệu. Giai đoạn này thường kéo dài vài giờ tới một vài ngày. Triệu chứng giai đoạn này là triệu chứng của bệnh nguyên nhân. Ví dụ: bệnh cảnh của shock, hội chứng tiêu hóa nếu nhiễm độc mật cá trắm như đau bụng, buồn nôn, nôn, ỉa lỏng, đái ít. Nếu tắc niệu quản do sỏi thì có cơn đau quặn thận.
2.2. Giai đoạn thiểu niệu hay vô niệu (giai đoạn toàn phát)
Bắt đầu từ khi thiểu niệu hoặc vô niệu đến khi đái trở lại. Giai đoạn này kéo dài vài ngày tới dưới 1 tháng, trung bình 8-10 ngày. Nếu vô niệu trên 1 tháng thường có hoại tử vỏ thận, chức năng thận khó hồi phục.
- Thiểu niệu (lượng nước tiểu <500 ml/24 giờ), hoặc vô niệu (lượng nước tiểu <100 ml/24 giờ). Đây là triệu chứng chủ đạo.
- Có thể thấy thận to và đau, đôi khi đau dữ dội (cơn đau quặn thận) nếu do nguyên nhân sau thận.
- Phù: mức độ phù tùy thuộc lượng nước đưa vào cơ thể, có thể gây phù phổi cấp, phù não.
- Tiêu hóa: nôn, buồn nôn, có thể ỉa chảy do urê máu cao.
- Tim mạch:
+ Huyết áp có thể thấp trong giai đoạn đầu của vô niệu nếu nguyên nhân là sốc. Nếu vô niệu kéo dài huyết áp sẽ tăng, mức độ tăng huyết áp phụ thuộc vào lượng nước đưa vào cơ thể. Quá tải thể tích và tăng huyết áp có thể gây phù phổi cấp.
+ Rối loạn nhịp tim: nếu có kali máu tăng sẽ gây rối loạn nhịp tim, có thể gây ngừng tim và tử vong.
+ Viêm màng ngoài tim, có thể gặp do urê máu tăng cao.
- Thần kinh: có thể gặp chuột rút, co giật, hôn mê do rối loạn điện giải và urê máu tăng.
- Cận lâm sàng:
+ Nitơ phi protein máu trước vô niệu còn trong giới hạn bình thường, tăng dần sau vô niệu, tốc độ tăng càng nhanh thì tiên lượng càng nặng.
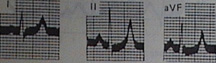
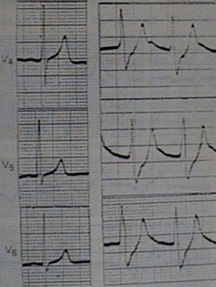
+ Rối loạn điện giải: nồng độ clo, natri và calci máu thường giảm do bị hòa loãng, sulfat và phosphat tăng. Kali máu lúc đầu bình thường, nếu vô niệu kéo dài thì kali máu tăng. Tăng kali máu là nguyên nhân quan trọng gây tử vong ở bệnh nhân suy thận cấp.
|
|
Hình 3. Hình ảnh điện tim của một bệnh nhân có nồng độ kali máu 6,0 mmol/l. Sóng T cao, nhọn, cân đối, từ V3 đến V6. |
|
|
Hình 4. (b) Hình ảnh điện tim của một bệnh nhân có nồng độ kali máu 6,8 mmol/l. (a) là hình ảnh điện tim bình thường |
+ Rối loạn cân bằng kiềm-toan: bicarbonat máu giảm, pH máu giảm, các acid hữu cơ trong máu tăng.
+ Protein máu thường giảm.
+ Xét nghiệm nước tiểu: protein niệu luôn luôn dương tính, có thể thấy trụ hạt màu nâu bẩn, có thể có hồng cầu, bạch cầu, tế bào biểu mô, vi khuẩn trong nước tiểu.
2.3. Giai đoạn đái trở lại
Giai đoạn này được tính từ khi bệnh nhân đái trở lại đến khi ure, creatinin máu bắt đầu giảm. Giai đoạn này thường kéo dài một vài ngày.
- Lượng nước tiểu tăng dần đạt tới trên 2 lít/ngày hoặc hơn (đa niệu).
- Các triệu chứng lâm sàng giảm dần về bình thường: huyết áp dần trở lại bình thường, phù giảm.
- Vẫn còn nguy cơ urê, creatinin máu tăng trong giai đoạn đầu đái trở lại.
2.4. Giai đoạn hồi phục
Tính từ khi ure, creatinin máu bắt đầu giảm đến khi các chức năng thận hồi phục trở lại bình thường. Giai đoạn này thường kéo dài vài tuần.
- Đa niệu kéo dài khoảng một tuần.
- Triệu chứng lâm sàng trở về bình thường.
- Ure, creatinin máu trở về bình thường.
- Nguy cơ mất nước, rối loạn điện giải cao trong thời gian đa niệu.
- Mức lọc cầu thận trở về bình thường trung bình 1 tháng, tối đa 3 tháng. Các xét nghiệm thăm dò chức năng ống thận trở về bình thường chậm hơn, có thể sau 6 tháng, cá biệt có trường hợp tới 1 năm.
2.5. Chẩn đoán
2.5.1. Chẩn đoán xác định
- Có nguyên nhân có thể gây suy thận cấp.
- Thiểu niệu, vô niệu xảy ra cấp tính.
- Ure, creatinin máu tăng sau vô niệu, kali máu tăng, nhiễm toan.
- Diễn biến lâm sàng qua 4 giai đoạn.
- Hình ảnh mô bệnh học thận qua sinh thiết thận là hoại tử ống thận cấp, cầu thận và mạch máu thận gần như bình thường (có giá trị chẩn đoán quyết định).
Nếu không có sinh thiết thận, chỉ dựa vào lâm sàng và xét nghiệm máu cũng có thể chẩn đoán đúng 90% các trường hợp.
Năm 2006 Lameire và cộng sự đưa ra tiêu chuẩn chẩn đoán tổn thương thận cấp (suy thận cấp) áp dụng trong các đơn vị cấp cứu viết tắt là RIFLE (Risk, Injury, and Failure with the outcome classes Loss and End-stage kidney disease). Tiêu chuẩn này được ADQI (Acute Dialysis Quality Initiative (ADQI) group) khuyến cáo áp dụng. Tiêu chuẩn RIFLE có ưu điểm giúp cho chẩn đoán sớm ngay từ khi xuất hiện nguy cơ suy thận cấp hoặc ở giai đoạn sớm tổn thương thận cấp và đơn giản dễ áp dụng.
Bảng 1. Tiêu chuẩn RIFLE chẩn đoán tổn thương thận cấp.
|
|
Không vô niệu |
Vô niệu |
|
Nguy cơ |
Mức lọc cầu thận giảm đột ngột >25% trong 1-7 ngày, hoặc nồng độ creatinin máu tăng 1,5 lần. |
Lượng nước tiểu giảm <0,5ml/kg/giờ×6giờ mặc dù bù đủ dịch |
|
Tổn thương thận cấp |
Mức lọc cầu thận giảm >50% trong 1-7 ngày, hoặc nồng độ creatinin máu tăng trên 2 lần |
Lượng nước tiểu <0,5ml/kg/giờ×12giờ |
|
Suy thận cấp |
Mức lọc cầu thận giảm >75% trong 1-7 ngày, hoặc nồng độ creatinin máu tăng trên 3 lần, hoặc nồng độ creatinin máu >4mg%/dl (> 355 μmol/l). |
Lượng nước tiểu <0,3ml/kg/giờ×24giờ, hoặc vô niệu trên 12giờ |
|
Thận mất chức năng |
Suy thận cấp tồn tại >4 tuần |
|
|
Bệnh thận giai đoạn cuối |
Bệnh thận giai đoạn cuối >3 tháng |
|
Tiêu chuẩn RIFLE không áp dụng cho bệnh nhân đã có bệnh thận mạn tính hoặc đã dùng thuốc lợi tiểu trước đó.
2.5.2. Chẩn đoán nguyên nhân
- Nguyên nhân trước thận.
- Nguyên nhân tại thận.
- Nguyên nhân sau thận.
2.5.3. Chẩn đoán thể bệnh
- Suy thận cấp chức năng: thường do nguyên nhân trước thận, bệnh sử có rối loạn huyết động, bệnh cảnh của sốc. Natri niệu thấp, phân số thải natri (FE Na%) <1, tỉ trọng và độ thẩm thấu nước tiểu bình thường.
- Suy thận cấp thực tổn: thận bị tổn thương thực thể, thường do các nguyên nhân tại thận. Với các nguyên nhân trước thận, nếu tình trạng thiếu máu thận kéo dài > 72 giờ sẽ gây hoại tử ống thận cấp và suy thận cấp chức năng sẽ chuyển thành suy thận cấp thực thể. Biểu hiện nồng độ natri niệu cao, phân số thải natri (FE Na%) > 1, tỉ trọng và độ thẩm thấu nước tiểu thấp.
- Suy thận cấp không có thiểu niệu vô niệu (suy thận cấp có bảo tồn nước tiểu): lượng nước tiểu vẫn lớn hơn 500ml/24 giờ, không có giai đoạn thiểu niệu hoặc vô niệu. Chẩn đoán dựa vào bệnh sử có nguyên nhân có thể gây suy thận cấp, ure, creatinin máu tăng dần, có giai đoạn đa niệu và giai đoạn hồi phục chức năng thận hoặc chẩn đoán dựa vào tiêu chuẩn RIFLE.
- Suy thận cấp do tắc nghẽn đường niệu: suy thận cấp sau thận.
2.5.4. Chẩn đoán giai đoạn
- Giai đoạn khởi đầu.
- Giai đoạn thiểu niệu, vô niệu.
- Giai đoạn đái trở lại.
- Giai đoạn hồi phục.
2.5.5. Chẩn đoán phân biệt
Cần phân biệt với đợt tiến triển nặng của suy thận mạn. Nếu là suy thận mạn thì:
- Tiền sử có bệnh thận - tiết niệu hoặc có protein niệu.
- Ure, creatinin máu tăng từ trước khi có thiểu niệu hoặc vô niệu.
- Thiếu máu tương ứng với mức độ nặng của suy thận (nếu không có nguyên nhân mất máu).
- Tăng huyết áp có từ trước khi thiểu niệu, vô niệu, và huyết áp tăng đã gây biến chứng dày thất trái, tổn thương đáy mắt.
- Siêu âm thận thấy kích thước 2 thận nhỏ, nhu mô thận tăng âm, ranh giới giữa nhu mô và đài - bể thận không rõ.
- Trụ nước tiểu to (2/3 số lượng trụ có đường kính > 2 lần đường kính của một bạch cầu đa nhân).
- Hình ảnh mô bệnh học qua sinh thiết thận cho chẩn đoán xác định.
3. Nguyên tắc cấp cứu và điều trị
3.1. Mục tiêu: Cứu sống bệnh nhân và làm phục hồi chức năng thận.
3.2. Điều trị cụ thể
3.2.1. Giai đoạn khởi đầu
Cần nhanh chóng loại bỏ nguyên nhân gây suy thận. Việc nhận biết giai đoạn này rất quan trọng, nếu phát hiện sớm và điều trị kịp thời có thể biến suy thận cấp thể vô niệu thành suy thận cấp thể có bảo tồn nước tiểu (không có vô niệu) thuận lợi nhiều cho điều trị.
- Cầm máu, điều trị đi ngoài, nôn, loại trừ nguyên nhân gây tắc đường dẫn nước tiểu (mổ lấy sỏi, u, nếu sức khoẻ bệnh nhân cho phép). Loại bỏ chất độc nếu có nhiễm độc (rửa dạ dày, dùng chất kháng độc đặc hiệu).
- Bù máu, dịch, nâng huyết áp: dựa vào áp lực tĩnh mạch trung tâm (CVP), nếu có giảm thể tích thì áp lực tĩnh mạch trung tâm giảm <5cmH2O.
- Khi đã bù đủ dịch mà huyết áp tâm thu chưa đạt trên 90 mmHg thì nâng huyết áp bằng dopamin, ống 200mg pha vào huyết thanh ngọt 5%, truyền tĩnh mạch 5-15mg/kg/ph.
- Chống nhiễm khuẩn bằng kháng sinh nhóm betalactamin (ít độc với thận), không được dùng các kháng sinh gây độc cho thận.
3.2.2. Giai đoạn thiểu niệu, vô niệu
- Gây bài niệu: rất quan trọng, chỉ dùng lợi tiểu khi không còn dấu hiệu mất nước, huyết áp tâm thu trên 90 mmHg, áp lực tĩnh mạch trung tâm 8-10 cmH2O.
+ Furosemid ống 20 mg: tiêm tĩnh mạch 4 ống/lần, cách 4 giờ tiêm 1 lần. Tuỳ theo đáp ứng để điều chỉnh liều, có thể cho tới 24 ống/ngày, nếu cho 2 ngày không thấy có đáp ứng thì phải ngừng chuyển sang lọc màng bụng hoặc thận nhân tạo.
+ Manitol 20% ´ 100 ml, truyền tĩnh mạch nhanh. Chỉ cần truyền 1 lần mà không thấy có đáp ứng thì phải ngừng ngay để tránh hoại tử ống thận do tăng thẩm thấu. Nếu có đáp ứng thì lượng nước tiểu 3 giờ >120 ml (> 40 ml/giờ, cần đặt thông bàng quang để thu nước tiểu) thì có thể cho tiếp liều thứ hai.
Nếu không đáp ứng với thuốc lợi tiểu thì chỉ định lọc máu ngoài thận.
- Điều chỉnh cân bằng nội môi:
+ Cân bằng nước nên giữ ở mức âm tính nhẹ để tránh tăng huyết áp gây phù phổi cấp.
Lượng nước vào (gồm có nước ăn, uống, truyền)/24giờ = 300 ml + lượng nước tiểu trong 24giờ.
Hạn chế lượng natri đưa vào cơ thể. Khi tăng thể tích không điều chỉnh được bằng nội khoa, có triệu chứng đe doạ phù phổi cấp (huyết áp tăng, ran ẩm ở phổi, khó thở, X-quang phổi có phù mô kẽ, áp lực tĩnh mạch trung tâm (CVP) > 12 cmH20, áp lực phổi bít >20 mmHg) thì phải chỉ định lọc máu bằng thận nhân tạo.
+ Dự phòng và điều trị tăng kali máu:
Không dùng các thuốc, dịch truyền, thức ăn có nhiều kali, loại bỏ các ổ hoại tử, các ổ nhiễm khuẩn. Nếu có chảy máu đường tiêu hoá, cần loại nhanh máu ra khỏi đường tiêu hóa ...
Nếu kali máu < 6 mmol/l thì chỉ cần điều chỉnh bằng chế độ ăn.
Nếu kali máu từ 6 mmol/l đến 6,5 mmol/l thì phải dùng thuốc để làm giảm nồng độ kali máu.
Nếu kali máu >6,5 mmol/l, hoặc kali máu tăng đã gây biến đổi điện tim giai đoạn 2 trở lên (giai đoạn 1: sóng T cao, nhọn, cân đối. Giai đoạn 2: khoảng PQ dài ra, QRS dãn rộng. Giai đoạn 3: biên độ sóng P và sóng R giảm, biên độ sóng S tăng. Giai đoạn 4: điện tim có dạng hình sin, block nhĩ thất, hội chứng Adams - Stockes, rung thất) thì phải chỉ định lọc máu bằng thận nhân tạo hoặc lọc màng bụng cấp cứu.
- Huyết áp phải được đánh giá tức khắc và điều chỉnh ngay:
+ Huyết áp giảm phải bù dịch, điện giải, máu, dùng thuốc vận mạch để nhanh chóng nâng huyết áp tâm thu lên 100 - 120 mmHg.
+ Huyết áp cao thường do quá tải thể tích, cần điều trị tích cực để đề phòng phù phổi cấp. Dùng lợi tiểu, thuốc hạ huyết áp nhóm chẹn dòng calci, không dùng nhóm ức chế men chuyển vì thuốc làm tăng kali máu và giảm áp lực lọc cầu thận.
- Hạn chế urê máu tăng:
+ Chế độ ăn: cung cấp đủ calo từ 35 - 40 kcalo/kg/ngày bằng glucid và lipid.
+ Giảm protein: cho ăn không quá 0,5g protein/kg cân nặng/24giờ; cho đủ vitamin.
+ Cho viên ketosteril: 1viên/5kg cân nặng/ngày chia làm 3 - 4 lần/ngày.
+ Làm tăng đồng hoá đạm, có thể cho các thuốc: nerobon, durabolin, testosterol.
- Chống nhiễm khuẩn, chống loét:
Chú ý không dùng kháng sinh độc cho thận. Kháng sinh ít độc nhất cho thận là nhóm b-lactam: penicillin, amoxicilin, nhóm erythromycin. Các nhóm thuốc rất độc với thận như aminoglycosid: streptomycin, kanamycin, gentamycin, nhóm cloramphenicol, Quinolon….
- Điều trị nhiễm toan chuyển hoá:
Khi nồng độ bicarbonat trong máu >16 mmol/l thì chưa cần điều trị, Khi bicarbonat < 16 mmol/l hoặc pH máu £ 7,2 là biểu hiện có nhiễm toan nặng, cần phải điều trị. Lượng kiềm cần đưa vào có thể được tính toán như sau:
Kiềm thiếu (mmol/l) = (25 - [HCO3-] ) ´ 0,2 ´ BW; hoặc
Kiềm thiếu (mmol/l) = BE ´ 0,2 ´ BW.
[HCO3-] là nồng độ bicarbonat trong máu bệnh nhân; BW (body weigh): là cân nặng của bệnh nhân tính bằng kg; BE (base exess): là lượng kiềm thừa hoặc thiếu của bệnh nhân được đo bằng máy ASTRUP (bình thường = ± 2).
Ta có các loại dung dịch kiềm sau:
Bicarbonat 1,4% có 0,16 mmol kiềm/1ml.
Bicarbonat 4,2% có 0,5 mmol kiềm/1ml.
Bicarbonat 8,4% có 1,0 mmol kiềm/1ml.
Lactat natri 11% có 1 mmol kiềm/1 ml.
Cần thận trọng khi dùng dung dịch kiềm, vì đưa thêm một lượng natri vào cơ thể và gây giảm calci máu. Khi cần hạn chế nước thì nên chọn loại đậm đặc.
- Chỉ định lọc máu (lọc màng bụng hoặc thận nhân tạo) khi bệnh nhân có từ 1 trong các triệu chứng sau trở lên:
+ Kali máu > 6,5 mmol/l.
+ Urê máu > 30 mmol/l, có thể chỉ định lọc máu sớm hơn.
+ pH máu < 7,2.
+ Quá tải thể tích gây đe doạ phù phổi cấp, biểu hiện: huyết áp tăng cao, phù, khó thở, phổi có nhiều ran ẩm, X-quang phổi có phù mô kẽ, áp lực tĩnh mạch trung tâm > 12 cmH2O, áp lực phổi bít > 20 mmHg, đặc biệt chú ý những bệnh nhân đã có tổn thương phổi.
Các chỉ số trên tăng càng nhanh thì càng cần chỉ định lọc máu sớm. Quan điểm hiện nay nên chỉ định lọc máu sớm hơn.
3.2.3. Giai đoạn đái trở lại và hồi phục
- Giai đoạn này chủ yếu là bù nước - điện giải bằng truyền tĩnh mạch các dung dịch đẳng trương: glucose 5%, natri clorua 0,9%, ringer lactat.
- Vẫn phải dự phòng tăng kali máu và tăng urê máu ở giai đoạn đái trở lại bằng chế độ ăn và thuốc.
- Khi nồng độ urê máu về bình thường thì phải cho ăn đủ đạm và vitamin.
- Tiếp tục điều trị bệnh chính và các biến chứng khác.
- Thăm dò mức lọc cầu thận và chức năng ống thận để đánh giá mức độ hồi phục chức năng thận sau một vài tháng.
3.3. Tiên lượng
3.3.1. Có thể tử vong (thường xảy ra ở giai đoạn vô niệu) do:
- Tăng kali máu gây rung thất, ngừng tim (khi kali máu >6,5mmol/l).
- Phù phổi cấp: do quá tải dịch và tăng huyết áp.
- Do bệnh nguyên nhân quá nặng.
- Chết trong hội chứng ure máu cao (khi ure máu >30mmol/l, hiện nay ít gặp vì có thận nhân tạo).
3.3.2. Các yếu tố giúp tiên lượng
Khó đưa ra được một tiên lượng chung cho các bệnh nhân bị suy thận cấp vì phụ thuộc vào nguyên nhân bệnh, mức độ tổn thương mô bệnh học thận, mức độ và thời gian thiểu niệu hoặc vô niệu, phương pháp điều trị, các biến chứng. Theo Hamburger, khi chưa có thận nhân tạo thì tỉ lệ tử vong chiếm 71% số bệnh nhân suy thận cấp, từ khi có thận nhân tạo thì tỉ lệ tử vong chỉ còn 10,5% số bệnh nhân. Tỉ lệ tử vong chung hiện nay theo nhiều nghiên cứu ở Việt Nam vẫn còn trên dưới 30%. Tiên lượng mức độ nặng của suy thận cấp có thể dựa vào:
- Những nguyên nhân có tỉ lệ tử vong cao: phẫu thuật lớn, chấn thương nặng, bỏng rộng và sâu, viêm tuỵ cấp, nhiễm khuẩn huyết, suy đa tạng...
- Tình trạng người bệnh: tuổi cao, trẻ em, có các bệnh khác nặng như suy tim, suy gan.
- Thời gian vô niệu và tốc độ tiến triển của các triệu chứng suy thận cấp là một yếu tố giúp cho tiên lượng: vô niệu kéo dài, tốc độ tăng urê, tăng creatinin máu nhanh thì có tiên lượng xấu.
- Các biến chứng: nếu có biến chứng thì làm xấu thêm tiên lượng (như nhiễm khuẩn thứ phát, tăng kali máu, phù phổi cấp...).
- Tiên lượng còn phụ thuộc vào chẩn đoán sớm hay muộn, phương pháp điều trị và chăm sóc đúng hay sai.
4. Nguyên tắc cấp cứu và điều trị theo tuyến
4.1. Nguyên tắc chung
- Chẩn đoán sớm và điều trị sớm ngay từ khi xuất hiện nguy cơ suy thận cấp hoặc tổn thương thận cấp.
- Nhanh chóng loại bỏ các nguyên nhân gây suy thận cấp.
- Phục hồi lại dòng nước tiểu.
- Điều chỉnh các rối loạn nội môi do suy thận cấp gây ra.
- Chỉ định lọc máu ngoài thận khi cần thiết.
- Dự phòng và điều trị các biến chứng.
- Chú ý chế độ dinh dưỡng, điều chỉnh nước và các chất điện giải phù hợp với từng giai đoạn bệnh.
4.2. Tuyến đại đội và tiểu đoàn
- Phát hiện sớm và điều trị tích cực các nguyên nhân có thể dẫn đến suy thận cấp như điều trị tích cực ỉa chảy, nôn, chảy máu…
- Bù đủ dịch bằng cho uống nước có pha orezon, nước hoa quả với các bệnh binh có dấu hiệu mất nước.
- Duy trì huyết áp tâm thu >90mmHg với các trường hợp shock, trụy mạch bằng bù dịch, dùng thuốc trợ tim.
- Khi Phát hiện có nguy cơ suy thận cấp cần chuyển bệnh binh lên tuyến trên kịp thời.
4.3. Tuyến trung đoàn, sư đoàn
- Bù đủ dịch, máu bằng đường uống hoặc truyền tĩnh mạch các dung dich Natri clorid 0,9%, ringer lactat, truyền máu cùng nhóm nếu mất máu nặng.
- Duy trì huyết áp tâm thu >90mmHg bằng truyền máu, truyền dịch. Khi bù đủ dịch và máu mà vẫn không nâng được huyết áp cần cho thuốc vận mạch: dopamin pha vào dung dịch glucose 5%, truyền tĩnh mạch 5-15µg/kg/phút (lưu ý không truyền quá 20 µg/kg/phút vì gây co mạch mạnh).
- Chế độ ăn theo chế độ của bệnh nhân suy thận cấp: đủ dinh dưỡng 40Kcal/kg/ngày, hạn chế đạm, tăng bột đường, không dùng thực phẩm nhiều kali. Nếu thiểu niệu hoặc vô niệu cần hạn chế muối và nước (lượng nước vào ít hơn lượng nước ra).
- Bệnh nhân có thiểu niệu hoặc vô niệu, nếu huyết áp tâm thu >90mmHg thì cho thuốc lợi tiểu để tái lập lại dòng nước tiểu.
- Điều trị triệu chứng, đặc biệt lưu ý điều chỉnh huyết áp, dự phòng và điều trị tăng kali máu. Tránh dùng các thuốc gây độc cho thận như kháng sinh nhóm aminoglycozid, thuốc chống viêm giảm đau không steroid…
- Tích cực điều trị nguyên nhân gây ra suy thận cấp, chuyển bệnh nhân lên tuyến trên (cơ sở có thận nhân tạo).
4.4. Tuyến quân đoàn, quân khu, đội điều trị
- Ngoài các biện pháp điều trị như tuyến trung đoàn, sư đoàn có thể điều trị cơ bản toàn diện suy thận cấp như phác đồ.
- Nếu không có thận nhân tạo có thể tiến hành lọc màng bụng nếu có chỉ định hoặc chuyển bệnh binh về tuyến bệnh viện có thận nhân tạo.
5. Dự phòng suy thận cấp
Suy thận cấp xảy ra do hai nhóm nguyên nhân gây ra là thiếu máu thận hoặc nhiễm độc thận cấp tính. Vì vậy để dự phòng cần duy trì đủ dòng máu thận (huyết áp tâm thu >90mmHg) và tránh các chất gây độc cho thận, cụ thể:
- Trong điều kiện dã chiến cần đặc biệt lưu ý phòng tránh ong đốt, rắn độc cắn, ăn phải nấm độc, sốt rét ác tính thể đái ra huyết cầu tố, nhiễm khuẩn huyết, dùng các thuốc độc với thận. Khi phải sử dụng các thuốc độc với thận cần lưu ý liều dùng, tuổi và tình trạng toàn thân của bệnh nhân để tránh gây nhiễm độc thận.
- Điều trị tích cực các bệnh gây mất nước, mất máu. Duy trì đủ khối lượng tuần hoàn bằng đường uống với các bệnh binh có nguy cơ bị mất nước như nôn, ỉa chảy…
- Điều trị sớm, tích cực các bệnh có nguy cơ suy thận cấp khi mắc phải như sốt rét, nhiễm khuẩn…
- Phát hiện sớm ngay từ giai đoạn nguy cơ hoặc tổn thương thận cấp dựa vào tiêu chẩn RIFLE để sử trí sớm và chuyển bệnh binh lên tuyến trên kịp thời.
6. Tài liệu tham khảo
1. Hà Phan Hải An (2004). Sử dụng thuốc trong bệnh thận. Bệnh thận nội khoa. NXB YH, tr 195-204
2. Nguyễn Nguyên Khôi, Trần Văn Chất. Thận nhân tạo. Bệnh thận nội khoa. NXB YH, tr 232-249.
3. Hà Hoàng Kiệm (2010). Suy thận cấp. Thận học lâm sàng. NXB YH, tr 694-718.
4. Đỗ Thị Liệu (2004). Suy thận cấp. Bệnh thận nội khoa. NXB YH, tr 273-283.
5. Bellomo R, Kellum JA, Ronco C (2012). Acute kidney injury. Lancet. 2012 Aug 25;380(9843):756-66. doi: 10.1016/S0140-6736(11)61454-2. Epub 2012 May 21.
6. Fliser D, Laville M, Covic A, et al (2012). A European Renal Best Practice (ERBP) position statement on the Kidney Disease Improving Global Outcomes (KDIGO) clinical practice guidelines on acute kidney injury: part 1: definitions, conservative management and contrast-induced nephropathy. Nephrol Dial Transplant. 2012 Dec;27(12):4263-72. doi: 10.1093/ndt/gfs375. Epub 2012 Oct 8.
7. Ftouh S, Thomas M (2013). Acute kidney injury: summary of NICE guidance. BMJ. 2013 Aug 28;347:f4930. doi: 10.1136/bmj.f4930.
8. Hilton R (2013). Acute renal failure. BMJ. Oct 2013; 333(7572):786-90.
9. Lapi F, Azoulay L, Yin H, et al (2013). Concurrent use of diuretics, angiotensin converting enzyme inhibitors, and angiotensin receptor blockers with non-steroidal anti-inflammatory drugs and risk of acute kidney injury: nested case-control study. BMJ. 2013 Jan 8;346:e8525. doi: 10.1136/bmj.e8525.
10. Murugan R, Kellum JA (2011). Acute kidney injury: what's the prognosis? Nat Rev Nephrol. 2011 Apr;7(4):209-17. doi: 10.1038/nrneph.2011.13. Epub 2011 Feb 22.
11. NICE Guidelines (2013) Acute kidney injury - Prevention, detection and management of acute kidney injury up to the point of renal replacement therapy; NICE Guidelines (Aug 2013).