Bệnh sinh tổn thương phổi và điều trị suy hô hấp cấp ở bệnh nhân COVID-19
(Tóm tắt bài giảng oneline của BS Lê Minh Ngọc, thành viên tổ điều trị COVID nặng, BV ĐHY HN tại Huế - Đà Nẵng 2020 và Bình Dương 2021, do BS Kim Đào ghi. Vì thấy đây là kiến thức rất cần thiết cho mọi người, nhất là các bác sĩ chưa được tập huấn về điều trị dịch COVID nên xin phép BS Ngọc, Hà Hoàng Kiệm biên soạn lại để phổ biến cho mọi người. Người biên soạn có phân ra các đề mục và tên các đề mục là do người biên soạn thêm vào, người biên soạn cũng sắp xếp lại trật tự một số nội dung cho logic, chỉnh sửa câu văn nói thành văn viết, thêm ảnh minh họa và chú thích một số cụm từ chuyên môn viết tắt chữ tiếng Anh để người đọc dễ theo dõi, nội dung được tôn trọng nguyên văn của tác giả. Chân thành cảm ơn BS Lê Minh Ngọc và BS Kim Đào)
Mở đầu
Tình hình thực tại trong tháng 08/2021, theo thống kê của Bộ Y tế, số lượng bệnh nhân mắc mới tăng >5000 ca; Tử vong >300 ca/ngày. Tỉ lệ tử vong chung của Việt Nam 2,5%, cao hơn tỉ lệ tử vong chung của thế giới (2,1%).
Việc thành phố Hồ Chí Minh, chia bậc thang điều trị thành tháp 5 tầng, nhưng hạn chế là việc di chuyển các bệnh nhân từ tầng nọ đến tầng kia mất rất nhiều thời gian. Khi bệnh nhân bị suy hô hấp, họ đòi hỏi một lượng oxy cực lớn, lúc đó gần như các xe cấp cứu, xe chuyên chở lưu động, lượng oxy trên xe không đủ cho bệnh nhân dẫn đến bệnh nhân rất hay bị chết trên xe.
Vậy khắc phục tình trạng này như thế nào? Ta không chỉ tập trung chữa cho các bệnh nhân nặng mà cần phải chữa cho tất cả các bệnh nhân, kể cả bệnh nhân có triệu chứng nhẹ vì bệnh chuyển biến từ nhẹ sang nặng rất nhanh. Hiện tại các tuyến thực hiện theo phác đồ của Bộ Y tế khá tốt, gồm 2 thuốc chủ lực:
- Dexamethasone (thuốc ức chế miễn dịch)
- Enoxaparin dự phòng (thuốc chống đông)
Tuy nhiên, vẫn rất nhiều các bệnh nhân nặng lên, kể cả các bệnh nhân rất trẻ, không bệnh nền, không béo phì. Các bệnh nhân này khi nặng lên, các bác sỹ phải cắm ống (đặt nội khí quản) đưa vào khoa hồi sức (ICU) thì tỷ lệ 100% là chết, tại các bệnh viện dã chiến, các bệnh viện tuyến tỉnh, kể cả một số trung tâm hồi sức cấp cứu lớn thì tỷ lệ chết ở những bệnh nhân này là 50%.
Vậy tại sao tỷ lệ chết cao đến thế? Theo chúng tôi thì chưa có bệnh nào kinh khủng đến vậy, bệnh nhân covid đốt oxy một cách khủng khiếp, tất cả cùng một lúc tranh nhau một luồng oxy, diễn biến trở nặng cùng một lúc, gây nên một “bệnh cảnh thảm hoạ”. Nghĩa là, trong cơn bão dịch chúng ta thiếu tất cả mọi thứ, nhân lực, vật lực, thiếu tất cả trang thiết bị y tế, Y bác sỹ. Tất cả căng mình chữa trị liền một lúc rất nhiều bệnh nhân nặng, gây ra hiện tượng đổ bể cả một hệ thống. Có thể nói các Y bác sỹ chỉ hơi buông một chút thì bệnh nhân đã đi rồi.
Vậy giải pháp là phải ngăn chặn ngay từ đầu không để các bệnh nhân nặng lên phải vào ICU (Intensive Care Unite: Đơn vị hồi sức tích cực). Hiện tại, các tỉnh thành đang tập trung cho các bệnh nhân ở ICU mà bỏ quên các bệnh nhân khác, họ chết ở ngoài bệnh viện, chết trên đường đến bệnh viên, chết ở nhà, chết ở rất nhiều nơi.
Tất cả các bệnh nhân tử vong vì covid thì ngày đầu tiên đều có triệu chứng nhẹ, vậy tại sao họ lại bị tử vong? Ngoài lý do khách quan do bản thân sự tàn phá của bệnh COVID, trong cơn bão dịch còn có thêm các lý do chủ quan như:
- Lý do thứ nhất: Vấn đề bác sĩ chuyên khoa. Tại các khu cách ly, các bệnh viện dã chiến, hiện nay không có được các bác sĩ chuyên khoa phổi, chuyên khoa truyền nhiềm, chuyên khoa hồi sức tích cực tham gia chữa trị covid (lấy đâu ra số lượng nhiều như vậy), nhưng điều nguy hại là các bác sỹ đã không phải chuyên khoa lại không được tập huấn điều trị bệnh nhân covid, nên những bác sỹ này hay khuyên bệnh nhân (kiểu ất ơ) câu: “Thấy không khoẻ thì báo”.
- Lý do thứ hai: Vấn đề sử dụng thuốc chống đông. Họ rất dè chừng cho bệnh nhân dùng thuốc chống đông. Vì không phải chuyên khoa, không có kinh nghiệm dùng thuốc chống đông nên họ rất sợ tác dụng không mong muốn của thuốc là gây chảy máu.
- Lý do thứ ba: Vấn đề nhạy cảm lâm sàng của các bác sĩ không chuyên khoa. Họ không nhận diện được dấu hiệu thay đổi biến chuyển bệnh của bệnh nhân.
Những lý do này đã làm cho bệnh nhân chết trước khi phải vào trong ICU.
- Lý do thứ tư: Vấn đề sử dụng máy thở. Thực tế các bác sỹ không phải chuyên khoa lại không có ngày nào tập huấn sử dụng máy thở (kiểu như phi công lái máy bay nhưng không có giờ bay, lái xe tải không có giờ lái trên bộ). Nếu các bác sỹ chuyên khoa da liễu, tai mũi họng có được học máy thở, mà học trong 2 tuần thì cũng không sử dụng được máy, nên thực tế nhiều bệnh nhân chết oan vì được điều trị bởi các bác sỹ không đúng chuyên khoa.
- Lý do thứ năm: Vấn đề dinh dưỡng. Vào buồng bệnh mới thấy choáng ngợp trước quy mô của đại dịch. Bệnh nhân nằm la liệt, khó thở đủ các mức độ. Mà trong các thể loại cấp cứu, cấp cứu suy hô hấp phải khẩn trương nhất, dễ chết nhất. Nhân viên y tế thì vô cùng thiếu, quay như chong chóng trước diễn biến của bệnh. Người quá thiếu, nhất là điều dưỡng, người trực tiếp chăm sóc bệnh nhân. Nếu bác sĩ hiện nay đã làm việc 200% công suất thì lực lượng điều dưỡng đang làm với 300% sức lực, không biết sẽ gục ngã lúc nào. Vì vậy để duy trì công việc và giúp đỡ lẫn nhau, sau khi khám bệnh xong các bác sĩ đều làm luôn công việc chăm sóc bệnh nhân, thay bỉm, cho ăn, cho uống nước. Các công việc đó nếu trước kia thì không có gì khó khăn, nhưng bây giờ lại khác. Cho bệnh nhân ăn và uống nước trong khi không thể rời được chiếc mặt nạ oxy là điều rất khó khăn. Vì vậy vấn đề dinh dưỡng và bù nước cho bệnh nhân thường không đảm bảo. Điều này dẫn đến rối loạn nước, điện giải, dinh dưỡng cũng góp phần làm tăng tỉ lệ tử vong.
Cho người đang thở mask oxy (mặt nạ oxy) ăn cứ như là trò chơi ú tim với Covid. Tôi bảo bệnh nhân: Nào, ăn nhé. Người bệnh gật đầu. Tôi liền nhanh tay nhấc mask ra, đưa nhanh một thìa cháo vào mồm người bệnh, người bệnh há mồm đớp lấy thìa cháo xong tôi rút vội thìa ra, ụp mask oxy xuống cho bệnh nhân, thở tiếp đi. Làm chậm một tý là oxy máu tụt re. Phút sau, nuốt hết chưa, lại ăn tiếp nhé…Ngày đầu chưa có kinh nghiệm, đỡ bệnh nhân dậy, gỡ mask oxy ra ăn cho nó đàng hoàng, thì chưa được vài thìa đã lăn ra suy hô hấp dữ dội, có bệnh nhân sau đấy tử vong ngay. Tôi gần 40 năm trong nghề mà bây giờ mới lần đầu gặp dạng khó thở dữ dội đến vậy. Đấy là với những người bệnh vừa phải. Còn nặng hơn thì chúng tôi đặt sonde dạ dày để bơm sữa nuôi ăn. Nặng nhất thì đặt ven truyền dung dịch dinh dưỡng, tuy nhiên mùa dịch này tìm được dung dịch nuôi dưỡng qua tĩnh mạch rất khó.
Uống nước: Bệnh nhân khó thở, thở gấp suốt ngày, cùng với thở oxy dòng cao, mất nước rất dữ, người khô lại, máu cô đặc, gây ra rối loạn chuyển hóa nặng. Người bệnh tất cả đều rất khát. Người nào còn khỏe thì còn tự uống được, và uống rất nhiều nước. Tuy nhiên khi đang bận thở oxy thế này, uống nước còn khó hơn ăn, nhiều người môi khô nứt nẻ nhưng vướng mask oxy không uống được, nước đổ tung tóe mà không vào mồm. Dùng ống hút cắm vào cốc nước hút lên thì được, nhưng không có ai phục vụ. Các em điều dưỡng đã nghĩ ra cách cắt dây truyền dịch, cho vào chai nước để người bệnh ngậm mút. Cách này khá hiệu quả, tuy nhiên cái chai nước này nhiều khi đổ chảy ướt giường.
Trong đại dịch này chưa ai thống kê được có bao nhiêu người chết vì bão cytokin, bao nhiêu người chết vì suy kiệt do thiếu ăn, thiếu nước uống. Chịu, không thể biết được. Đại dịch mà, bác sĩ Phạm Minh Dân cùng khoa cho tôi biết một ví dụ rất cụ thể: bệnh nhân của anh oxy máu đang 85%, cho ăn xong oxy lên ngay 92%, thật là vi diệu. Cùng với nỗ lực điều trị, nếu chăm sóc tốt chúng ta sẽ dìu bệnh nhân qua những ngày cam go nhất và cứu được họ. Vì vậy nếu các bạn có ý định từ thiện cứu bệnh nhân thì hãy chuyển cho chúng tôi sữa nuôi dưỡng qua sonde, bình uống nước có dây mềm dài, sẽ vô cùng hữu ích đấy.
Về mặt chuyên môn, để khắc phục ta phải hiểu tại sao các bệnh nhân nặng lên, và khi nặng lên ta khắc phục như thế nào?
1. Sinh lý bệnh của tổn thương phổi
1.1. Diễn biến của tổn thương phổi
1.1.1. Pha thứ 1: Pha virus nhân lên
Pha 1 kéo dài khoảng 1 tuần, kể từ ngày sốt đầu tiên.
Giai đoạn này hầu như không có tổn thương phổi, triệu chứng sốt, đau cơ, ho khan, mất khứu giác, đây là hệ quả của hệ miễn dịch chiến đấu chống lại việc nhân lên quá nhiều của virus, nhưng bệnh nhân vẫn tương đối an toàn.
1.1.2. Pha thứ 2: Pha phổi mềm (đặc trưng là huyết khối)
Tuần thứ hai, từ ngày thứ 6 đến ngày thứ 11, trong khoảng 4 ngày, bệnh nhân rơi vào pha 2. Pha 2 kéo dài khoảng 1 tuần.
Lâm sàng nổi bật là suy hô hấp, giảm oxy trong máu, do 3 lý do phối hợp:
- Thoát mạch: dịch từ mao mạch phế nang thoát vào khoang kẽ và vào lòng phế nang gây ra tình trạng phù khoang kẽ và phù phổi.
- Xâm nhập các tế bào viêm vào khoang kẽ gây ra tình trạng đông đặc phổi.
- Huyết khối vi mạch trong mao mạch phổi gây tình trạng nhồi máu phổi, suy tim phải cấp.
Đặc trưng của giai đoạn này là hình thành huyết khối trong lòng mạch, thường gây ra nhồi huyết phổi do các mảnh vỡ của cục máu đông từ tĩnh mạch sâu trôi lên phổi. Tổn thương phổi nguyên phát do virus phối hợp với nhồi huyết phổi làm tổ chức phổi đông đặc như tổ chức gan hay thịt hộp xay, gây suy hô hấp, thiếu oxy máu nặng.
Tổn thương phổi ở bệnh nhân covid 19 trong giai đoạn sớm biểu hiện:
- Tổn thương phế nang thường nhẹ hơn so với ARDS (Acute Respiratory Distress Syndrome: Hội chứng suy hô hấp cấp tính) kinh điển. Biểu hiện Tổn thương cơ bản là sự phá huỷ màng phế nang lan toả (bề mặt của sự trao đổi khí). Lớp surfactant lót trên bề mặt lòng phế nang bị phá hủy, tổn thương lớp tế bào lót phế nang (tế bào type I), là lớp tế bào bảo vệ màng phế nang mao quản và không có khả năng tái tạo. Cùng một lúc quá trình tăng sinh và dị hoá tế bào đa nhân trong khoang kẽ có thể xảy ra (tế bào type II) do phản ứng của phổi và sự phá huỷ của độc tố. Tế bào type II đóng vai trò sản xuất ra LAS (Lung Alveolar Surfactant) là một phospholipid mà trong đó 50% là chất dipalmitoyl lecithin, đảm nhiệm sức căng bề mặt phế nang. Khoang kẽ phổi bị phù nề, phản ứng sửa chữa dẫn đến xơ hóa, phổi trở nên cứng hơn, nhiều nước hơn, kém đàn hồi.
Virus, chất vận mạch, thiếu oxy, tắc mỡ... gây tổn thương tế bào nội mô mao quản phổi là cơ chế thường gặp nhất. Tính thấm mao mạch phổi tăng, dịch, hồng cầu, các chất có phân tử lượng cao như albumin, protein từ mao mạch thoát ra ngoài khoang kẽ và vào phế nang gây ra phù phổi cấp. Loại phù phổi cấp này khác với phù phổi cấp do tim là áp lực thuỷ tĩnh không cao, khoang kẽ và phế nang chứa đầy dịch, hồng cầu, protein. Dung tích phổi giảm do xẹp phế nang và lòng phế nang chứa dịch, Surfactant bị phá hủy không hoạt động.
Bất kể do nguyên nhân đầu tiên dẫn đến là gì, từ phía phế nang hay mao quản phổi thì tổn thương màng phế nang mao mạch là nguyên nhân chính của mọi rối loạn sinh lý bệnh học.
- Gặp nhiều vi huyết khối hơn so với ARDS kinh điển. Vi huyết khối là do các cục máu đông hình thành ở tĩnh mạch sâu bị vỡ bong ra, các mảnh vỡ li ti trôi lên phổi gây ra nhồi máu phổi. Vi huyết khối cũng có thể hình thành ngay tại động mạch phổi. Tình trạng vi huyết khối phổi làm tổn thương phổi nặng lên nhanh chóng và suy hô hấp tiến triển nhanh
- Tổn thương mô kẽ ngoại vi. Tăng sinh và dị hoá tế bào đa nhân trong khoang kẽ, các tế bào này có chức năng sản xuất ra chất surfactant để duy trì sức căng bề mặt phế nang. Chất surfactant bị phá hủy và không được tái tạo dẫn đến sức căng bề mặt phế nang giảm gây xẹp phế nang. Khoang kẽ phù nề, cản trở quá trình trao đổi khí.
- Suy hô hấp, giảm oxy máu nhưng phổi mềm vì nhiều khí và ít dịch hơn so với ARDS. Trong khi ARDS kinh điển thì phối cứng (nhiều dịch hơn) nên bệnh nhân covid giảm oxy máu thầm lặng.
Đây là pha phổi mềm còn gọi là pha phổi sớm, triệu chứng đặc trưng là suy hô hấp, giảm oxy máu thầm lặng. Ở giai đoạn đầu này, bệnh nhân đáp ứng với giảm oxy trong máu bằng tăng tần số thở, thậm chí SpO2 (Saturation of Peripheral Oxygenation: độ bão hòa oxy máu ngoại vi) trong máu thấp 50-60% bệnh nhân vẫn thở được.
Hậu quả dẫn tới biểu hiện lâm sàng khác nhau giữa tổn thương phổi do COVID và tổn thương phổi do ARDS là ở bệnh nhân COVID, do phổi mềm nên khi oxy trong máu giảm rất thấp nhưng sức đàn hồi của phổi vẫn tốt nên bệnh nhân thở nhanh hơn, thở sâu hơn để bù trừ thiếu hụt, làm lượng oxy trong máu mập mờ ở giữa ranh giới nguy hiểm và không nguy hiểm (gọi là hiện tượng giảm oxy trong máu thầm lặng). Khi cho bệnh nhân thở oxy thì chỉ số SpO2 ngay lập tức tăng lên nhanh chóng, nhưng ngay sau đó càng ngày mức độ đáp ứng oxy càng kém, dịch và các tế bào tràn vào lòng phế nang càng nhiều làm phổi càng tồi tệ đi, lúc này bệnh nhân chuyển ngay sang pha phổi cứng và trở thành suy hô hấp ARDS kinh điển thực sự. Thực tế nhiều bệnh nhân chỉ số SpO2 chỉ còn 60% vẫn đi lại được nhưng ngay sau đó rơi vào nguy kịch rất nhanh.
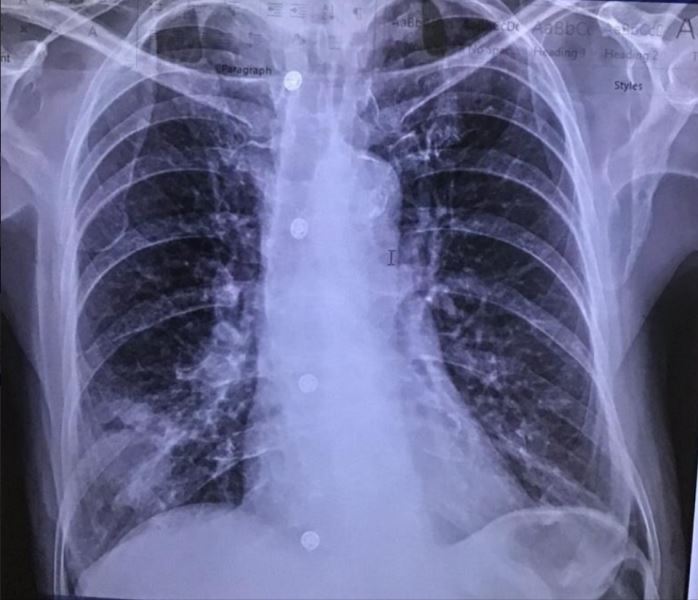
X quang phổi của một bệnh nhân trong pha phổi mềm. Hình ảnh lưới, nốt và kính mờ chủ yếu ở thùy dưới hai phổi.
1.1.3. Pha thứ 3: Pha phổi cứng (đặc trưng là cơn bão cytokine)
Sang tuần thứ 3, tổn thương phổi diễn biến nặng hơn do cơn bão cytokine, đặc trưng tổn thương phổi là ARDS thực sự, bệnh nhân sẽ chết nếu không được chăm sóc y tế kịp thời.
Tổn thương phổi trong covid khác với ARDS kinh điển như thế nào (ARDS kinh điển thấy ở tổn thương phổi do virut SARS, MERS)?
ARDS là hội chứng lâm sàng do tổn thương lan toả biểu mô phế nang và mao mạch phế nang (dịch và tế bào viêm lấp đầy phế nang, dịch trong lòng mạch trào ra gây rửa trôi lớp màng trong lòng phế nang (lớp surfactant); màng hyaline đóng keo, làm phổi đông đặc như thịt hộp hay tổ chức gan chứ không còn là phổi nữa gây ra suy hô hấp cấp rất nặng.
Những tổn thương của phổi trong covid 19 không hoàn toàn giống ARDS kinh điển là có thêm các huyết khối động mạch phổi (vừa tổn thương phế nang lan toả vừa hình thành các huyết khối động mạch gây nhồi máu phổi).
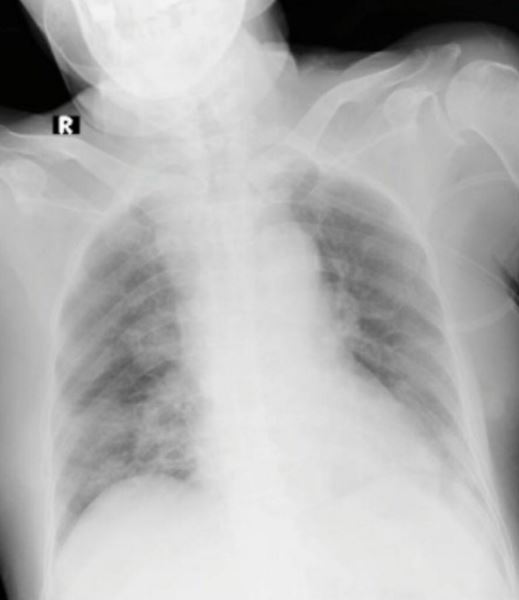
Hình ảnh X quang phổi của một bệnh nhân ở pha phổi cứng. Hình ảnh phổi trắng.
1.2. Diễn biến theo thời gian
Ủ bệnh (từ khi nhiễm virus đến khi xuất hiện triệu chứng đầu tiên) khoảng 5 ngày, biến chủng delta có thể lâu hơn đến 14 ngày. Bệnh nhân bắt đầu xuất hiện triệu chứng, lúc này virus đã nhân lên rất nhiều, khi đó trong cơ thể hệ miễn dịch hoạt động để chống lại với một tải lượng virus rất lớn (pha 1).
Sau đó khoảng 6 ngày (sang tuần thứ hai), do phản ứng miễn dịch của cơ thể làm tải lượng virus giảm dần đi cho đến ngày thứ 11 tính từ ngày sốt đầu tiên, nhưng virus chưa hết hẳn, vẫn còn tồn tại, lúc này hệ miễn dịch được kích hoạt càng ngày càng mạnh lên, bệnh nhân rơi vào suy hô hấp, pha phổi mềm (pha thứ 2), đặc trưng là hình thành cục máu đông trong lòng mạch của hệ tuần hoàn cả tĩnh mạch và động mạch, tắc mạch phổi thường xảy ra gây giảm oxy máu thầm lặng.
Nếu phản ứng miễn dịch vừa đủ để dập tắt sự nhân lên của virus nhưng không quá mạnh để làm tổn thương cơ thể thì người bệnh sẽ khỏi bệnh, nhưng nếu phản ứng miễn dịch quá mạnh sẽ gây rối loạn chức năng miễn dịch, hội chứng kích hoạt các đại thực bào trong cơ thể tạo nên cơn bão cytokine tấn công tiếp làm phổi tổn thương rất nặng, khoang kẽ xâm nhập tế bào và phù nề tăng, lòng phế nang lấp đầy bởi dịch và các tế bào làm phổi đông đặc như tổ chức gan và bệnh nhân sẽ chết trong pha phổi cứng (pha thứ 3), nếu bệnh nhân không được chăm sóc y tế kịp thời.
Như vậy, khi bệnh nhân đang trong pha phổi mềm, nếu không đến kịp cơ sở y tế sẽ bị chết khi bệnh chuyển nhanh sang pha phổi cứng. Khi bệnh nhân rơi vào tình trạng pha phổi cứng thì khi đó không phải do virus gây ra mà do đáp ứng quá mức của hệ miễn dịch cơ thể ở bệnh nhân gây ra, lúc này thuốc để chữa tổn thương phổi cho bệnh nhân là thuốc ức chế hệ miễn dịch chứ không phải thuốc diệt virus.
2. Điều trị
2.1. Chiến lược điều trị
Yếu tố quan trọng là phải nắm được ngày đầu tiên của triệu chứng (ngày bệnh nhân sốt) để biết được bệnh nhân đang ở trong pha lâm sàng nào để có thuốc đặc trị theo từng pha. Pha 1 chủ yếu dùng thuốc kháng virus (chẳng hạn Ivermectin, Remdesivir, Molnupiravir, tuy nhiên tác dụng của các thuốc này hiện nay còn đang bàn cãi). Pha 2 chủ yếu dùng thuốc kháng đông (dạng uống như Apixaban, Dabigatran, Rivaroxaban, dạng tiêm Enoxaparin). Pha 3 chủ yếu dung thuốc ức chế miễn dịch (Dexamethason, Hydrocortisol, Prednisolon, Methyl prednisolone).
Lưu ý: Tại sao chúng ta không tính ngày bắt đầu nhiễm, lý do là chúng ta không thể biết chính xác ngày nhiễm là ngày nào, nhưng có thể biết được ngày người bệnh bắt đầu sốt, nên lấy ngày bắt đầu sốt là ngày tính mốc thời gian (điều này khác với cách tính của BYT là tính từ ngày nhiễm).
Ngoài các thuốc chủ chốt cần có các biện pháp bổ sung khác: Kháng sinh nếu có bội nhiễm (Augmentin + Azithromycin, hoặc Quinolon); vitamin B1: 400mg/ngày; vitamin C: 2000mg/ngày; vitamin D: 2000mg/ngày. Thở oxy và thông khí nằm sấp, vấn đề dinh dưỡng…
Nếu tư vấn cho F0 ở nhà thì cần có các phương tiện:
- Máy đo SpO2
- Thuốc chống đông: dạng uống như Apixaban, Dabigatran, Rivaroxaban, tốt nhất dùng thuốc tiêm Enoxaparin dạng bơm tiêm rất dễ sử dụng, tiêm dưới da giống tiêm tiểu đường, dễ tính liều.
- Thuốc corticoid: Dexamethason dạng viên, Prenisolon dạng viên, Methyl prednisolone dạng viên, Hydrocortisol dạng tiêm.
- Bình và mask Oxy
2.2. Những lưu ý
2.2.1. Dùng thuốc chống đông
Liều dùng đối với từng bệnh nhân rất quan trọng, với mỗi một bệnh nhân khác nhau, tình trạng bệnh khác nhau, hoặc họ có phản ứng viêm mạnh v.v… là liều lượng khác nhau. Cần xác định được khi nào thì dùng liều điều trị, khi nào thì dùng liều dự phòng.
Thuốc chống đông dùng cho cả 2 pha phổi mềm và pha phổi cứng:
Thuốc thường dùng là Enoxaparin (lý do thuốc này dễ chỉnh liều); ngoài ra có các thuốc kháng đông mới (NOAC) cũng là giải pháp tốt (xem thêm bài: https://hahoangkiem.com/benh-truyen-nhiem/van-de-dong-mau-sau-tiem-vaccine-astrazeneca-va-o-benh-nhan-covid-19-nang-4970.html.
Liều dùng: Đối với thuốc tiêm Enoxaparin có 3 chế độ liều:
- Dự phòng: liều tiêu chuẩn 40mg, tiêm dưới da cho người không quá béo (BMI <30).
- Liều dùng trung gian: 1mg/kg, tiêm dưới da mỗi 24h cho bệnh béo phì (BMI ≥30)
- Liều điều trị: 1mg/kg, tiêm dưới da mỗi 12h (gấp đôi liều trung gian trên).
Liều dự phòng được dùng cho tất cả các bệnh nhân có triệu chứng nhưng chưa suy hô hấp. Như khuyến cáo của Sở Y tế TP HCM, các trường hợp nhiễm bệnh covid vừa và nhẹ sẽ dùng liều dự phòng (đa phần, nguy cơ chảy máu xảy ra ít hơn nguy cơ huyết khối). Theo kinh nghiệm của các bác sĩ tim mạch, tiêm 1 ống Enoxaparin 40mg/ngày rất ít gây ra chảy máu, ngay cả bệnh nhân 80, 90 tuổi.
Nếu bệnh nhân đã vào ICU (Intensive Care Unite) thở máy rồi thì lại nên dùng liều dự phòng. Tại sao bệnh nhân vào ICU thở máy lại dùng liều dự phòng, đã có rất nhiều tài liệu chứng minh ở các nước trên thế giới, và thực chứng lâm sàng.
Liều điều trị: Nếu có sốt, có ho, suy hô hấp nhưng chưa phải thở máy, chưa đặt các dụng cụ hỗ trợ thì dùng liều điều trị.
Việc điều trị cho bệnh nhân khi nhập viện và nhất là khi vào ICU hết sức phức tạp, cần phải dùng hết mọi khả năng để tránh cho bệnh nhân không phải thở máy.
2.2.2. Xác định điểm chuyển nặng và lúc nào cần ngăn chặn để bệnh nhân không rơi vào thở máy
Test nằm sấp giúp phân biệt giữa pha 2 (phổi mềm) và pha 3 (phổi cứng): Bệnh nhân có SpO2 thấp, khi lật bệnh nhân nằm sấp thì SpO2 tăng lên là biểu hiện bệnh nhân đang chuyển từ giai đoạn pha phổi mềm sang giai đoạn pha phổi cứng, đây là tình trạng trở nặng, cần thở oxy qua mask. Lúc này dùng nguyên lý thông khí nằm sấp, dùng corticoid liều cao để dập tắt phản ứng quá mức của hệ miễn dịch (Có thể hiểu nôm na, việc lật sấp hay lật ngửa bệnh nhân, theo dõi chỉ số SpO2 là cách để phát hiện bệnh nhân chuyển sang nặng và rất nặng khi điều kiện y tế hạn chế).
Pha phổi mềm tổn thương phổi rải rác không theo quy luật, về nguyên tắc không cho nằm sấp.
Pha phổi cứng: Khi cho nằm sấp, SpO2 máu cải thiện, giai đoạn này cần cho bệnh nhân nằm sấp. Trong pha này các marker viêm (CRP, Ferritin, Fibringen, ESR) tăng.
Trường hợp đã lật sấp bệnh nhân nhưng SpO2 không tăng, khi đó bệnh nhân đã quá nặng, phổi tổn thương đông đặc nặng, chỉ còn thở máy và hi vọng vô cùng mỏng manh.
Vì sao khi nằm sấp, cải thiện được tình trạng thở của bệnh nhân:
Khi tổn thương phế nang lan toả, ở các vùng phổi khác nhau thì áp lực thuỷ tĩnh khác nhau dẫn đến áp lực tại 2 vùng, vùng phía lưng của bệnh nhân áp lực sẽ cao hơn (do bệnh nhân nằm ngửa) gây hiện tượng dịch thoát khỏi lòng mạch nhiều hơn vùng phổi ở phía trước ngực. Điều này, làm cho càng về phía trước, tổn thương nhu mô và xuất tiết của phổi càng ít. Càng về vùng phổi phía sau, phổi càng phù nề, khoảng chứa khí (phế nang) chứa nhiều nước. Dẫn đến vùng phía trước phổi được thông khí tốt nhưng tưới máu kém, vùng phổi phía sau (lưng) thông khí kém nhưng tưới máu tốt do bị phù nề lấp đầy các phế nang (gọi là bất tương xứng giữa thông khí và tưới máu).
Khi lật úp bệnh nhân, vùng phổi phía sau sẽ được chuyển lên phía trước và vùng phổi phía trước sẽ được chuyển xuống phía sau. Khi đó, vùng phía dưới (lưng bệnh nhân) chuyển thành phía trên sẽ trở nên vừa thông khí tốt hơn vừa tưới máu tốt hơn, khi đó đờm được dẫn lưu tốt và được tống ra ngoài. Việc lật sấp khiến bệnh nhân thở tốt hơn.
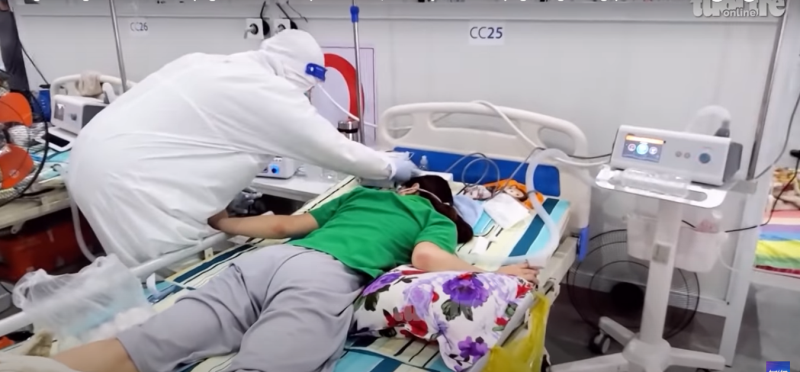
Ảnh của báo Tuổi trẻ.oneline.
2.2.3. Cần theo dõi sát bệnh nhân
Khi bệnh nhân khi nằm sấp nhiều người thấy dễ chịu liền quay ra nằm ngửa và chỉ số SpO2 ngay lập tức tụt xuống, nếu không phát hiện kịp thời họ sẽ chết trong tư thế nằm ngửa (nhưng lý do này nhiều Y, BS không để ý).
Chưa có bệnh nào cơ thể đói oxy kinh khủng như bệnh nhân bệnh COVID nặng, khi bước vào phòng bệnh tiếng oxy thổi như xé gió, bên dưới hàng bệnh nhân nằm thở hổn hển, cảnh tượng hết sức thảm thương, áp lực lên Y, BS cực lớn, nhiều BS dày dặn trong hồi sức cũng không chịu nổi.
Việc điều trị cho bệnh nhân khi nhập viện và nhất là khi vào ICU hết sức phức tạp. Với điều kiện hiện tại, các nhân viên y tế phải làm việc gấp hai ba lần, áp lực rất lớn, khi trong tay BS chẳng có gì, khi thuốc men còn thiếu, máy móc không có, không siêu âm tim, không có xét nghiệm men tim, thậm chí máy X-quang cũng bị hỏng, nhiều khi BS trong tay chỉ có SpO2 và lâm sàng, bệnh nhân cứ đặt ống thở là chết (khi vào trong tỉnh BD, thực tế chỉ có 4 BS hồi sức, còn lại là các bác sĩ chuyên ngành khác). Chính vì vậy, nên BS càng phải nỗ lực cao nhất, đem hết mọi khả năng để tránh cho bệnh nhân phải cắm ống thở.
Bài viết được Hà Hoàng Kiệm biên soạn theo ghi chép của BS Kim Đào từ bài giảng online của BS Lê Minh Ngọc - Thành viên Tổ điều trị covid nặng BV ĐHY HN tại Huế - Đà Nẵng - 2020 và Bình Dương 2021.

Ảnh của báo Tuổi trẻ.oneline. Đây là khu điều trị bệnh nhân COVID-19, thuộc bệnh viện dã chiến số 1 ở Thới Hòa, Bến Cát, Bình Dương trưa ngày 4/9/2021.