BỆNH THẬN DO BỆNH LUPUS BAN ĐỎ HỆ THỐNG
PGS.TS. Hà Hoàng Kiệm, BV 103
1. ĐỊNH NGHĨA
Bệnh thận lupus là bệnh lý tổn thương thận thứ phát do bệnh lupus ban đỏ hệ thống. Bệnh có cơ chế tự miễn dịch, biểu hiện lâm sàng bao gồm triệu chứng của bệnh cầu thận và triệu chứng của bệnh lupus, tổn thương mô bệnh học của thận rất đa dạng. Tiến triển của bệnh thận phụ thuộc vào mức độ hoạt động của bệnh lupus.

Hình 1: Ban hình cánh bướm trên mặt và ban đỏ trên da ở bệnh nhân lupus
2. BỆNH SINH
2.1. Bệnh sinh của bệnh lupus
Thuật ngữ “bệnh lupus” được sử dụng đã vài thế kỷ nay để chỉ tổn thương ban ở da mặt. Thuật ngữ “lupus ban đỏ hệ thống” được Haposi sử dụng lần đầu tiên năm 1872. Ông đã mô tả hai týp bệnh, một týp có ban ở da kết hợp với viêm khớp, týp khác đặc trưng bởi ban lan toả, viêm phổi, kèm theo một số rối loạn khác. Các biểu hiện hệ thống của bệnh được Osler bổ xung thêm vào năm 1904. Về sau, bệnh lupus ban đỏ hệ thống được Baehr mô tả lâm sàng đầy đủ vào 1935. Ngày nay, khái niệm bệnh lupus ban đỏ hệ thống được dùng để chỉ bệnh viêm có tính chất hệ thống gây tổn thương nhiều cơ quan, đặc trưng bởi sản sinh quá mức các tự kháng thể do rối loạn hệ thống miễn dịch. Ở thể lành tính, bệnh lupus chỉ biểu hiện ban hình đĩa (hay hình cánh bướm) ở vùng da mặt mà không có dấu hiệu lâm sàng liên quan đến hệ thống, được gọi là bệnh lupus ban đỏ hình đĩa. Còn lại bệnh lupus biểu hiện là một bệnh hệ thống toàn thể, nhiều cơ quan bị bệnh. Biểu hiện lâm sàng đa dạng kèm theo có các dấu hiệu huyết thanh của bệnh hệ thống.
Bệnh sinh của bệnh lupus ban đỏ hệ thống được xác định là một bệnh tự miễn dịch, đặc trưng bởi rối loạn hệ thống miễn dịch làm sản sinh ra các tự kháng thể, thường gặp và quan trọng nhất là các kháng thể kháng nhân và kháng các thành phần của nhân tế bào. Cho đến nay, hiểu biết về cơ chế bệnh sinh của bệnh lupus ban đỏ hệ thống chưa nhiều, có thể có các yếu tố liên quan sau:
+ Yếu tố môi trường: đặc biệt là nhiễm virus được nhiều tác giả nhắc đến như một yếu tố gây khởi phát bệnh.
+ Yếu tố hormon sinh dục: hormon sinh dục cũng có thể có vai trò nhất định vì người ta thấy bệnh gặp với tần số cao ở nữ, cũng như thời kỳ bệnh hoạt động có liên quan với có thai, tình trạng tăng estrogen và giảm androgen, thấy ở bệnh nhân nữ bị bệnh lupus.
+ Bất thường của tế bào lympho T và lympho B theo hướng tăng nhậy cảm và tăng phản ứng thấy ở bệnh nhân bị bệnh lupus ban đỏ hệ thống. Tình trạng này làm sản sinh ra các kháng thể kháng nhân, kháng thể kháng các DNA, kháng thể kháng RNA, kháng thể kháng chuỗi xoắn đơn, chuỗi xoắn kép, và các kháng thể kháng các thành phần của nhân tế bào.
Người ta thấy có phản ứng chéo giữa kháng thể kháng DNA thu được từ huyết thanh bệnh nhân với phospholipid, với kháng nguyên bạch cầu, với proteoglycan, với protein màng tế bào, và các kháng nguyên nhân khác. Các tự kháng thể có mặt trong huyết thanh bệnh nhân còn phản ứng với histon, đặc biệt với chuỗi H2A, H2B, H3 và H4 của histon. Histon có mặt trên bề mặt các tế bào, đặc biệt tế bào bạch cầu. Phản ứng histon-kháng thể kháng histon xảy ra trên bề mặt tế bào bạch cầu, làm giải phóng ra nhiều enzym phân giải protein và các độc tố có vai trò quan trọng trong bệnh sinh của bệnh lupus. Trên bề mặt các tế bào bạch cầu đơn nhân, bạch cầu lympho T và B, tiểu cầu, bạch cầu đa nhân, còn có các receptor của DNA. Người ta thấy DNA gắn trên bề mặt các tế bào trên ở bệnh nhân bị bệnh lupus ban đỏ hệ thống.
Rối loạn hoạt động của tế bào lympho T và B làm sản sinh ra một phổ rộng các tự kháng thể ở bệnh nhân bị bệnh lupus, bao gồm cả kháng thể kháng tế bào lympho, kháng tiểu cầu, kháng bạch cầu đơn nhân và đa nhân. Ngoài ra người ta còn phát hiện vai trò của rối loạn hệ thống bổ thể.
+ Vai trò của gen: có khoảng 10% số bệnh nhân bị bệnh lupus ban đỏ hệ thống, trong gia đình các bệnh nhân này ít nhất có một người cùng huyết thống có liên quan tới bệnh tự miễn. Người bị bệnh lupus ban đỏ hệ thống có tỉ lệ mang HLA-DR2, HLA-DR3, và HLA-DQW1, cao hơn trong cộng đồng.
2.2. Bệnh sinh của bệnh thận lupus
Tổn thương thận trong bệnh lupus là do cơ chế phức hợp miễn dịch lưu hành trong tuần hoàn tới lắng đọng ở cầu thận. Người ta thấy có mối liên quan giữa nồng độ kháng thể kháng DNA trong huyết thanh bệnh nhân với bệnh cầu thận, cũng như mức độ lắng đọng phức hợp miễn dịch ở cầu thận ở bệnh nhân bị bệnh lupus ban đỏ hệ thống. Các nghiên cứu gần đây cho thấy phức hợp DNA-kháng thể kháng DNA ở huyết thanh bệnh nhân có kích cỡ nhỏ chỉ khoảng 200bp. Do đó phức hợp miễn dịch dễ dàng lọt qua sự kiểm soát của các tế bào hệ võng mô để lắng đọng ở cầu thận và các mạch máu.
Ngoài ra, người ta còn phát hiện thấy cơ chế “cấy” kháng nguyên vào cầu thận trong bệnh lupus ban đỏ hệ thống. Đó là các phức hợp histon-DNA lưu hành trong máu và được cấy vào bề mặt tế bào nội mô và màng nền cầu thận do lực hấp dẫn điện tích. Phản ứng tương tác giữa histon và kháng thể kháng histon xảy ra tại cầu thận.
Ngoài vai trò của lắng đọng phức hợp miễn dịch ở cầu thận, tổn thương cầu thận trong bệnh lupus ban đỏ hệ thống còn có vai trò trực tiếp của bổ thể, đặc biệt là bổ thể tấn công màng C5b-9, vai trò của các chất trung gian được giải phóng từ bạch cầu, đặc biệt là các enzym phân giải protein.
3. TỔN THƯƠNG MÔ BỆNH HỌC THẬN
Tổn thương mô bệnh học thận trong bệnh lupus ban đỏ hệ thống rất đa dạng. Có thể cấu trúc mô bệnh học thận hoàn toàn bình thường ở bệnh nhân bị bệnh lupus ban đỏ hệ thống, có thể cầu thận tổn thương từ mức độ nhẹ đến nặng như huyết khối mao mạch thận và tạo thành hình liềm. Tổn thương cầu thận có thể là dạng ổ hoặc lan toả, cũng có thể tổn thương nặng thấy ở ống-kẽ thận còn cầu thận chỉ tổn thương nhẹ. Tổn thương cơ bản là tăng sinh tế bào của búi mao mạch cầu thận kiểu đoạn hoặc toàn bộ, tổn thương ổ hoặc lan toả, nhưng hầu hết không đồng nhất. Tăng sinh tế bào có thể là tế bào gian mạch, tế bào nội mô, tế bào biểu mô và xâm nhập một số tế bào bạch cầu đơn nhân, bạch cầu đa nhân. Thường có vùng hoại tử fibrin của búi mao mạch, tế bào biểu mô tăng sinh và bao bọc vùng hoại tử, dính búi mao mạch vào thành nang Bowman.
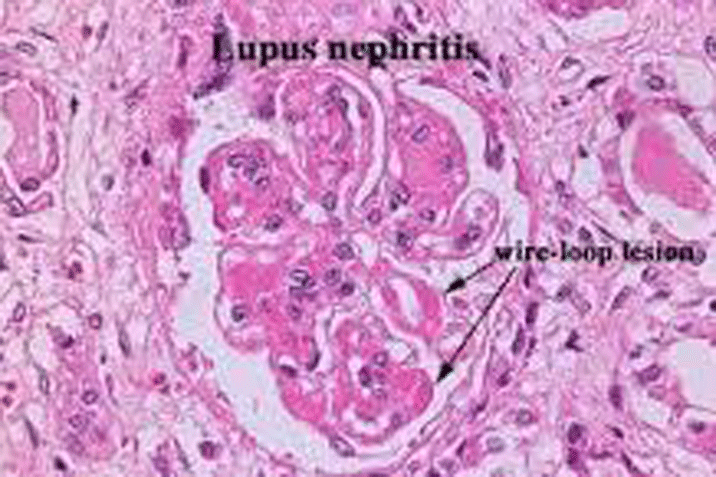
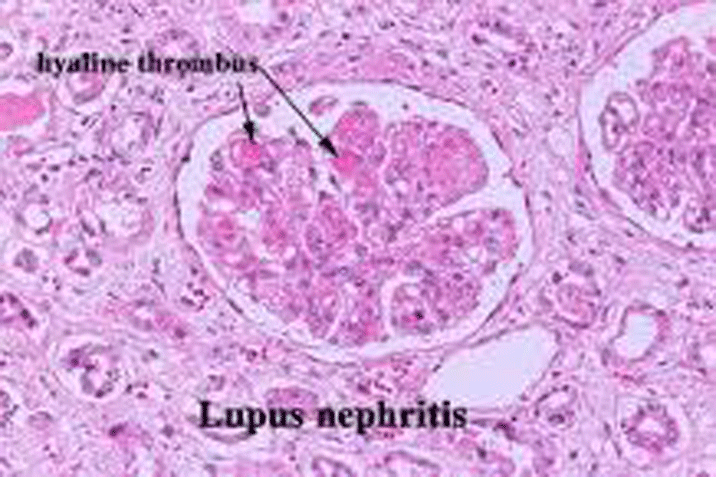
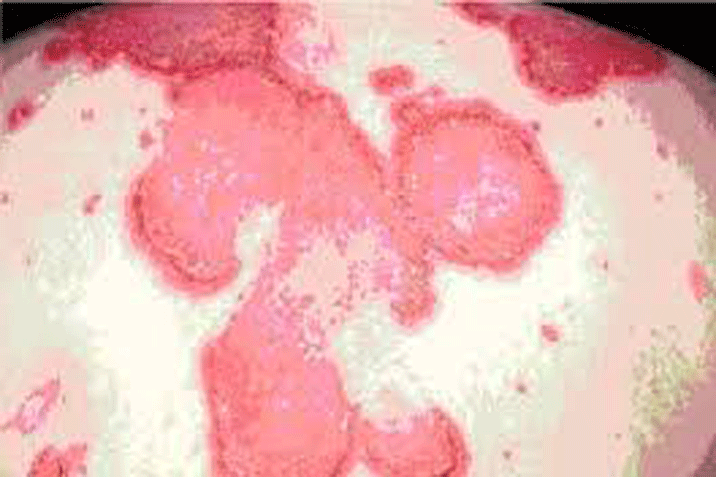
Hình 2: Mô bệnh học thận ở bệnh nhân tổn thương thận do lupus
3.1. Phân loại tổn thương mô bệnh học thận
Tổ chức Y tế Thế giới (WHO) đã phân loại tổn thương mô bệnh học thận trong bệnh lupus ban đỏ hệ thống làm 5 lớp. Các lớp khác nhau có một số đặc điểm khác nhau về triệu chứng lâm sàng, mức độ tiến triển và tiên lượng bệnh.
+ Lớp I. Thận bình thường:
- Mô bệnh học thận bình thường khi quan sát cả bằng kính hiển vi quang học, kính hiển vi điện tử, và miễn dịch huỳnh quang.
- Lâm sàng không có triệu chứng của bệnh thận.
+ Lớp II. Viêm cầu thận gian mạch: viêm cầu thận gian mạch chiếm 10-30% số bệnh nhân được sinh thiết thận. Đặc trưng của týp này là lắng đọng IgG, bổ thể C3, đôi khi cả IgM và IgA, ở vùng gian mạch cầu thận. Ống kẽ thận và mạch máu thận không thấy biến đổi. Týp II được chia làm hai phân týp:
- Lớp IIA: đặc trưng bởi lắng đọng ít ở vùng gian mạch, phát hiện thấy khi nhuộm miễn dịch huỳnh quang. Không thấy thay đổi của cầu thận. Biểu hiện lâm sàng của phân lớp IIA hầu như không có bất thường nước tiểu và nồng độ bổ thể huyết thanh bình thường.
- Lớp IIB: ngoài lắng đọng ở vùng gian mạch, còn thấy tăng sinh tế bào gian mạch ở mức độ nhất định. Biểu hiện lâm sàng của lớp IIB là có bất thường của cặn nước tiểu, protein niệu nhẹ đến trung bình. Các xét nghiệm miễn dịch trong huyết thanh dương tính. Chức năng thận còn bình thường.
+ Lớp III. Viêm cầu thận tăng sinh ổ:
- Viêm cầu thận tăng sinh ổ chiếm 10-25% số bệnh nhân bị bệnh lupus ban đỏ hệ thống. Biến đổi ở cầu thận không chỉ thấy ở vùng gian mạch mà còn thấy ở thành mao mạch cầu thận. Dưới 50% số bệnh nhân bị tổn thương (tổn thương ổ), xem dưới kính hiển vi quang học thấy các vùng tăng sinh đoạn có ranh giới rõ. Các vùng này có lắng đọng dưới tế bào nội mô dọc theo thành mao mạch và xâm nhập bạch cầu đa nhân, bạch cầu đơn nhân, hoại tử fibrin. Một số cầu thận có thể thấy tạo thành hình liềm ngoài mao mạch. Vùng gian mạch cầu thận nở rộng mức độ nhẹ. Các thành mao mạch ở ngoài đoạn tổn thương còn bình thường. Một số cầu thận khác có thể ở giai đoạn liền sẹo, dính nang Bowman và/hoặc xơ hoá toàn bộ cầu thận. Lắng đọng miễn dịch ở vùng gian mạch gồm IgG, bổ thể C3, đôi khi cả IgM, IgA, C1q. Có thể thấy lắng đọng ở dưới tế bào nội mô, hiếm khi thấy lắng đọng dưới tế bào biểu mô. Xác định chẩn đoán týp này chủ yếu là tổn thương tăng sinh đoạn.
- Biểu hiện lâm sàng của lớp III thường có protein niệu, hồng cầu niệu. Hội chứng thận hư gặp ở 1/3 số bệnh nhân, hiếm gặp suy giảm chức năng thận. Kháng thể kháng DNA tăng cao trong huyết thanh ở hầu hết các bệnh nhân. 50% số bệnh nhân có nồng độ bổ thể C3, C4 trong huyết thanh giảm.
+ Lớp IV. Viêm cầu thận tăng sinh lan toả:
- Viêm cầu thận tăng sinh lan toả chiếm 20-60% số bệnh nhân. Tổn thương mô bệnh học thận tương tự týp III nhưng khác là tổn thương lan toả và nặng. Tổn thương tăng sinh gặp trên 50% số cầu thận (tổn thương lan toả). Tuy là tổn thương lan toả nhưng vẫn là tổn thương đoạn. Trong đoạn tổn thương thành mao mạch cầu thận dày do lắng đọng hình quai dây dưới tế bào nội mô, hoại tử đoạn cùng với xâm nhập bạch cầu đa nhân và đơn nhân. Đôi khi quan sát thấy vật thể haematoxylin trong vùng này. Hình ảnh tổn thương mô bệnh học thận týp IV là dạng tăng sinh màng với chất gian mạch tràn vào giữa tế bào nội mô và màng nền tạo ra hình đường viền đôi của thành mao mạch cầu thận. Tổn thương hoại tử và tạo thành hình liềm hiếm gặp. Lắng đọng thấy ở vùng gian mạch, dưới tế bào nội mô và trong màng nền là IgG, bổ thể C3, đôi khi cả IgM, IgA và C1q.
- Biểu hiện lâm sàng thường có protein niệu nặng, hồng cầu niệu và cặn niệu. Nhiều bệnh nhân có tăng huyết áp và suy thận ở các mức độ khác nhau. Hầu hết các bệnh nhân dương tính với kháng thể kháng DNA và giảm bổ thể trong huyết thanh.
+ Lớp V. Viêm cầu thận màng:
- Viêm cầu thận màng chiếm khoảng 10-20% số bệnh nhân bị bệnh lupus ban đỏ hệ thống. Biểu hiện tổn thương mô bệnh học thận là thành mao mạch dày không đều do lắng đọng IgG, IgM, bổ thể C3, C1q, ở dưới tế bào nội mô và trong màng nền. Nở rộng khoang gian mạch và tăng sinh nhẹ tế bào gian mạch. Đôi khi thấy hình ảnh “dấu vân tay” ở vùng lắng đọng. Đây là một đặc trưng của viêm cầu thận màng do lupus.
- Biểu hiện lâm sàng là protein niệu trung bình đến nặng. Khoảng 2/3 số bệnh nhân có hội chứng thận hư. Hồng cầu niệu gặp ở 50% số bệnh nhân. Suy thận mức độ trung bình và tăng huyết áp gặp 25% số bệnh nhân. Kháng thể kháng nhân có thể âm tính, nồng độ bổ thể trong huyết thanh có thể bình thường hoặc giảm nhẹ. Một số bệnh nhân viêm cầu thận màng, triệu chứng bệnh thận xảy ra đơn độc vài tháng, thậm chí vài năm trước khi có các biểu hiện khác của bệnh hệ thống.
3.2. Một số dạng tổn thương mô bệnh học thận ít gặp của bệnh thận lupus
+ Viêm cầu thận hình liềm:
- Viêm cầu thận hình liềm có thể xảy ra ở týp III và IV, tuy hiếm gặp. Tổn thương cầu thận là tăng sinh tế bào biểu mô lan toả và tạo thành hình liềm ngoài mao mạch mức độ nặng.
- Biểu hiện lâm sàng là viêm cầu thận tiến triển nhanh.
+ Viêm kẽ thận:
- Phần lớn tổn thương mô bệnh học ở bệnh nhân bị bệnh thận lupus ban đỏ hệ thống là tổn thương cầu thận. Có khoảng 60-70% bệnh nhân, ngoài tổn thương cầu thận còn có tổn thương viêm ở mức độ nào đó của kẽ thận. Cùng với tổn thương viêm của kẽ thận, có 30-50% số ca có lắng đọng miễn dịch, chủ yếu là IgG và bổ thể C3, dọc theo màng nền ống thận, trong tổ chức kẽ thận, dọc theo thành mao mạch và các động mạch nhỏ bao quanh ống thận. Thông thường mức độ tổn thương ống và kẽ thận có liên quan đến mức độ tổn thương cầu thận. Tuy nhiên, mặc dù hiếm gặp, cũng có thể gặp những ca tổn thương cầu thận rất nhẹ, trong khi tổn thương ống kẽ thận lại rất nặng.
- Biểu hiện lâm sàng ở những ca tổn thương ống kẽ thận nặng là triệu chứng của bệnh ống-kẽ thận như acid hoá ống thận, viêm thận mất natri, hội chứng Fancony, đôi khi xảy ra suy thận cấp. Vì vậy thuật ngữ “viêm thận lupus” có lẽ thích hợp hơn thuật ngữ “viêm cầu thận lupus”.
+ Viêm mạch lupus:
- Bệnh vi mạch thận không có phản ứng viêm có thể quan sát thấy ở khoảng 10% số bệnh nhân bị bệnh lupus ban đỏ hệ thống. Hầu hết các trường hợp này là viêm cầu thận tăng sinh lan toả. Mặc dù tổn thương vi mạch tương tự như tăng huyết áp ác tính hoặc ban xuất huyết giảm tiểu cầu huyết khối. Bệnh vi mạch lupus có một số đặc điểm tổn thương liên quan đến động mạch tiểu thuỳ và liên tiểu thuỳ. Tổn thương đặc trưng bởi phá huỷ lớp nội mạc và lắng đọng IgG, bổ thể C3 và fibrin ở thành động mạch. Sự vắng mặt của phản ứng viêm là điển hình và làm cho thuật ngữ “viêm mạch” trở nên không thích hợp.
- Biểu hiện lâm sàng ở những bệnh nhân có tổn thương viêm mạch lupus thường là suy thận tiến triển trong một thời gian ngắn.
3.3. Chuyển lớp mô bệnh học thận
Gần đây do sử dụng xét nghiệm mô bệnh học thận được tăng cường trong bệnh thận lupus, người ta thấy rằng trong quá trình tiến triển của bệnh, chuyển lớp bệnh xảy ra hoặc là ngẫu phát hoặc là do kết quả điều trị. Tỉ lệ chính xác của chuyển týp bệnh khó đánh giá chính xác vì một số lý do: do các nghiên cứu sử dụng cách đánh giá khác nhau; do thay đổi cách thức điều trị trong những năm gần đây; mới chỉ có một số ít bệnh nhân được sinh thiết thận lại lần thứ hai.
Chuyển từ lớp bệnh nhẹ sang týp bệnh nặng gặp nhiều hơn là chuyển từ lớp bệnh nặng sang lớp bệnh nhẹ. Lớp II có thể chuyển thành lớp III hoặc lớp IV ở 15-20% số bệnh nhân. Lớp III dường như là lớp ít ổn định nhất, thường chuyển sang lớp IV khoảng 20-40%. Chuyển từ lớp V về lớp III và lớp IV chỉ khoảng 7% số bệnh nhân. Lớp II và lớp IV chuyển thành lớp V chỉ khoảng 2,5% số bệnh nhân. Chuyển đổi giữa viêm cầu thận màng và viêm cầu thận tăng sinh hiếm gặp, gợi ý cơ chế bệnh sinh của hai lớp bệnh này khác nhau. Không có đặc trưng lâm sàng hoặc đặc điểm mô bệnh học khi có chuyển lớp bệnh. Chuyển từ lớp bệnh nhẹ sang lớp bệnh nặng thường có tăng protein niệu đột ngột hoặc chức năng thận xấu đi nhanh.
3.4. Liên quan giữa lâm sàng và mô bệnh học thận
Týp mô bệnh học thận được sinh thiết lần đầu có thể giúp cho tiên đoán khái quát mức độ bệnh. Mặc dù một số bệnh nhân trong quá trình bệnh có thể chuyển từ týp bệnh nhẹ sang týp bệnh nặng và có thể tiến triển tới suy thận. Hầu hết bệnh nhân lớp II có tiên lượng gần và tiên lượng xa tốt. Tổn thương ít hơn 50% số cầu thận (lớp III) có tiên lượng bệnh thận tốt hơn tổn thương trên 50% cầu thận (lớp IV). Một số nghiên cứu thấy rằng tiên lượng bệnh thận của lớp III tương tự bệnh thận lớp IV (Appel và cs 1987). Một số nghiên cứu gần đây cho thấy tỉ lệ sống 10 năm gặp trên 80% số bệnh nhân bị bệnh viêm cầu thận lupus tăng sinh lan toả (lớp IV), hầu hết bệnh nhân có chức năng thận ổn định lâu dài (Austin và cs 1986; Ponticelli và cs 1987).
Viêm cầu thận lupus màng có tỉ lệ sống 5 năm khoảng 80-90%, và 10 năm là 50% (Appel và cs 1987)
3.5. Chỉ số bệnh “hoạt động” và “mạn tính”
Tổn thương mô bệnh học thận trong bệnh lupus có thể giúp cho nhận định chỉ số “hoạt động” và chỉ số “mạn tính”. Những bệnh nhân có chỉ số mạn tính cao có tiên lượng bệnh thận xấu hơn những bệnh nhân có chỉ số mạn tính thấp. Hầu hết các bệnh nhân có chỉ số mạn tính thấp không cần điều trị bằng thuốc ức chế miễn dịch. Tuy nhiên, chỉ số mạn tính chỉ áp dụng đối với viêm cầu thận tăng sinh lan toả mà không áp dụng cho các bệnh thận lupus khác. Giá trị tiên lượng của các chỉ số hoạt động cũng đã được nhấn mạnh, số lượng viêm cấp tính ở cầu thận ít cũng là chỉ điểm tiên lượng tốt, và đặc biệt có ích cho việc chỉ định điều trị thuốc ức chế miễn dịch.
Bảng 9.1. Chỉ số “hoạt động” và “mạn tính” theo mô bệnh học thận trong bệnh thận lupus (Austin và cs 1983)
|
Chỉ số hoạt động |
Chỉ số mạn tính |
|
Bất thường của cầu thận 1. Tăng sinh tế bào 2. Hoại tử xơ hoá 3. Hình liềm tế bào 4. Cục nghẽn hyalin, lắng đọng hình quai dây 5. Xâm nhập bạch cầu Bất thường của ống thận 1. Xâm nhập tế bào đơn nhân
|
|
Mỗi yếu tố được cho từ 0-3 điểm, hoại tử xơ hoá và hình liềm tế bào được nhân đôi số điểm. Số điểm tối đa của chỉ số hoạt động là 24 điểm, và của chỉ số mạn tính là 12 điểm.
4. TRIỆU CHỨNG LÂM SÀNG
Triệu chứng lâm sàng của bệnh nhân bị bệnh thận lupus bao gồm các triệu chứng của bệnh lupus và các triệu chứng của bệnh thận.
4.1. Triệu chứng của bệnh lupus ban đỏ hệ thống
+ Do nhiều cơ quan bị tổn thương, nên triệu chứng lâm sàng của bệnh lupus rất đa dạng. Hội khớp Mỹ (1971) đã đưa ra 11 tiêu chuẩn chẩn đoán bệnh lupus.
Bảng 9.2. Tiêu chuẩn chẩn đoán bệnh lupus ban đỏ hệ thống của Hội khớp Mỹ (1971)
|
TT |
Triệu chứng |
Độ nhạy (%) |
Độ đặc hiệu (%) |
|
1 2 3 4 5 6 7 8 9 10
11 |
Ban ở da Ban hình đĩa Nhạy cảm với ánh sáng Loét miệng Viêm khớp (hai khớp trở lên) Viêm màng ngoài tim, màng phổi Bệnh thận (protein niệu ³0,5g/24giờ, trụ tế bào) Bệnh hệ thần kinh Bệnh máu Rối loạn miễn dịch (kháng thể kháng DNA, kháng Sm, xét nghiệm giang mai dương tính giả, tế bào LE dương tính) Kháng thể kháng nhân dương tính |
57 18 43 27 86 56 51 20 59
85 99 |
96 99 96 96 37 86 94 98 89
93 49 |
Khi có từ 4 tiêu chuẩn trở lên, được phép chẩn đoán xác định. Bệnh nhân có thể phải sau nhiều năm mới tích luỹ đủ 4 tiêu chuẩn, cũng có thể chỉ có một triệu chứng đơn độc trong nhiều năm. Rất ít bệnh nhân có đủ bốn tiêu chuẩn trở lên ngay lúc khởi phát bệnh.
Bảng triệu chứng trên được chấp nhận rộng rãi và rất có ích cho chẩn đoán lâm sàng. Tuy nhiên, dựa vào các triệu chứng trên, khó có thể xác định bệnh có ở giai đoạn hoạt động hay không. Urowitz và cs (1984) trên cơ sở phân tích các triệu chứng thường gặp trong đợt hoạt động của bệnh đã đưa ra bảng lâm sàng các triệu chứng chẩn đoán đợt hoạt động của bệnh.
Bảng 9.3. Chẩn đoán đợt hoạt động của bệnh lupus ban đỏ hệ thống theo các triệu chứng lâm sàng (Urowitz và cs 1984).
|
TT |
Triệu chứng |
|
1 2
3 4 5 6 7 |
Viêm khớp Bất thường xét nghiệm máu (bạch cầu giảm, bổ thể giảm, kháng thể kháng nhân dương tính) Ban ở da, loét niêm mạc Viêm màng ngoài tim, màng phổi Bệnh hệ thần kinh Viêm mạch, viêm da Bệnh mạch máu |
Nếu có 2 triệu chứng trong 7 triệu chứng trên trở lên là biểu hiện bệnh đang ở giai đoạn hoạt động.
Cũng có thể chẩn đoán giai đoạn hoạt động của bệnh lupus theo chỉ sô SLEDAI
Bảng 9.4. Chẩn đoán đợt hoạt động của bệnh lupus ban đỏ hệ thống theo chỉ số SLEDAI (systemic lupus erythematosus disease activity index, Bombardier et al, 1992).
|
Triệu chứng |
Điểm |
Triệu chứng |
Điểm |
|
Co giật |
8 |
Protein niệu |
4 |
|
Rối loạn tâm thần |
8 |
đái mủ |
4 |
|
Hội chứng não |
8 |
Ban |
2 |
|
Bất thường thị lực |
8 |
Rụng tóc |
2 |
|
Rối loạn dây thần kinh sọ |
8 |
Loét niệng |
2 |
|
Đau đầu lupus |
8 |
Viêm màng phổi |
2 |
|
Tai biến mạch não |
8 |
Viêm màng ngoài tim |
2 |
|
Viêm mạch |
8 |
Bổ thể thấp |
2 |
|
Viêm khớp |
4 |
Tăng DNA kết hợp |
2 |
|
Viêm cơ |
4 |
Sốt |
1 |
|
Trụ niệu |
4 |
Giảm tiểu cầu |
1 |
|
Đái máu |
4 |
Giảm bạch cầu |
1 |
SLEDAI có 24 dấu hiệu của 5 cơ quan, các triệu chứng trên đánh giá trong vòng 10 ngày, tổng số điểm cho 24 dấu hiệu là 105 điểm. Nếu SLEDAI > 3 điểm là bệnh nhẹ và trung bình. Nếu SLEDAI > 12 điểm là bệnh hoạt động.
+ Xét nghiệm miễn dịch huyết thanh:
Xét nghiệm miễn dịch huyết thanh có thể phát hiện các tự kháng thể cơ bản có trong huyết thanh bệnh nhân bị bệnh lupus ban đỏ hệ thống như sau:
- Các kháng thể kháng nhân:
Kháng thể kháng DNA
Kháng thể kháng chuỗi đơn DNA
Kháng thể kháng chuỗi đôi DNA
Kháng thể kháng nhân tế bào
MA
- Các kháng nguyên bị kháng được chiết xuất từ nhân tế bào:
Histon
Sm
Ro (SSA)
La (SSB)
Ribonucleoprotein
- Các kháng thể kháng lại thành phần bào tương tế bào:
Ro (SSA)
Ribosomes
Lisosomes
- Các kháng thể kháng phospholipid:
Cardiolipin
Mô não
- Các kháng thể kháng màng tế bào:
Hồng cầu
Bạch cầu
Tiểu cầu
Tỉ lệ gặp kháng thể kháng nhân trong một số bệnh hệ thống như sau:
Bảng 9.5. Tỉ lệ gặp kháng thể kháng nhân trong một số bệnh hệ thống
|
Kháng thể kháng |
Gặp trong bệnh |
Tỉ lệ (%) |
|
ds DNA
Ss DNA
Histon
nRNP
Sm
Ro (SSA)
La (SSB)
Ma |
Lupus Bệnh mô liên kết khác
Lupus Viêm khớp dạng thấp Hội chứng Sjogren Bệnh mô liên kết hỗn hợp Xơ cứng hệ thống tiến triển Lupus do thuốc
Lupus do thuốc Bệnh lupus Viêm khớp dạng thấp
Bệnh mô liên kết hỗn hợp Bệnh lupus Xơ cứng hệ thống tiến triển Hội chứng Sjogren Viêm khớp dạng thấp
Bệnh lupus
Hội chứng Sjogren Bệnh lupus
Hội chứng Sjogren Bệnh lupus
Bệnh lupus |
60 10-20
60 40 25 25 10 10
95 30 25
95-100 30 5 2-4 2-4
30-40
70 30
60 15
20 |
4.2. Triệu chứng của bệnh thận lupus
4.2.1. Hình thức khởi phát bệnh
+ Có biểu hiện bệnh thận ngay từ khi bị bệnh lupus thời kỳ đầu gặp ở 1/4 số bệnh nhân bị bệnh thận lupus. Bệnh thận lupus thường phối hợp với viêm khớp hoặc ban ở mặt. Trong trường hợp này, khởi đầu bệnh thận có thể chỉ có bất thường nước tiểu nhẹ, như hồng cầu niệu vi thể, trụ hồng cầu, hoặc protein niệu không triệu chứng. Các bất thường nước tiểu này có thể không liên tục mà cách quãng. Tại thời điểm xét nghiệm, có thể thấy nước tiểu bình thường, do đó cần xét nghiệm nhiều lần và lấy nước tiểu 24 giờ.
+ Khởi phát bằng hội chứng thận hư gặp khoảng 40% số bệnh nhân. Triệu chứng giống như hội chứng thận hư nguyên phát. Một số bệnh nhân có hội chứng thận hư thường kết hợp với suy giảm chức năng thận ở các mức độ khác nhau.
+ Một số bệnh nhân, triệu chứng bệnh thận được phát hiện đầu tiên là suy thận mạn. Các triệu chứng của hội chứng suy thận mạn thường kết hợp với một số triệu chứng của bệnh lupus và bất thường huyết thanh điển hình của bệnh hệ thống.
+ Suy thận cấp cũng có thể là khởi phát của bệnh thận lupus ở một số bệnh nhân. Khởi phát vô niệu kết hợp với các biểu hiện nặng của bệnh lupus. Bệnh cầu thận nặng ngay từ đầu, liên quan tới tình trạng huyết khối mao mạch lan rộng thấy ở các bệnh nhân này. Một số trường hợp thấy tổn thương ống-kẽ thận nặng, trong khi chỉ tổn thương cầu thận nhẹ. Hiếm hơn có thể thấy xuất hiện hình liềm ở cầu thận khi sinh thiết thận ở những bệnh nhân vô niệu. Một số bệnh nhân suy thận cấp là biểu hiện đầu tiên mà chưa xác định được là bệnh thận lupus.
+ Khoảng 5% số bệnh nhân, bệnh thận là khởi đầu duy nhất của bệnh lupus ban đỏ hệ thống. Bệnh thận tồn tại và tiến triển duy nhất trong một vài năm rồi mới phát hiện được trong huyết thanh có kháng thể kháng nhân. Người trên 40 tuổi và nam giới ít gặp kiểu khởi phát này. Kiểu khởi phát này thường gặp nhất là thể viêm cầu thận màng.
+ Một số bệnh nhân, triệu chứng bệnh thận đầu tiên là triệu chứng của bệnh ống-kẽ thận, như acid hoá ống thận hoàn toàn hoặc không hoàn toàn. Những bệnh nhân này thường thấy tổn thương cầu thận nhẹ, trong khi tổn thương kẽ thận nặng. Biểu hiện xâm nhập bạch cầu đơn nhân, bạch cầu đa nhân, bạch cầu lympho vào mô kẽ. Lắng đọng phức hợp miễn dịch ở màng nền ống thận, hoặc tạo thành kháng thể trực tiếp chống lại màng nền ống thận. Các bệnh nhân bị calci hoá thận, sỏi thận, giảm kali máu, mất magne máu do thận vì acid hoá ống lượn xa, có thể xem xét sự có mặt của bệnh lupus ban đỏ hệ thống.
+ Cuối cùng, một số bệnh nhân có bệnh lupus ban đỏ hệ thống mà không có triệu chứng lâm sàng bệnh thận cũng không có bất thường nước tiểu, nhưng khi sinh thiết thận lại có biểu hiện bệnh thận mà triệu chứng lâm sàng im lặng. Tổn thương thường gặp của loại này là viêm cầu thận tăng sinh lan toả.
4.2.2. Triệu chứng lâm sàng
Viêm thận lupus có biểu hiện lâm sàng gặp khoảng 35-75% số bệnh nhân bị bệnh lupus. Tuy nhiên, sinh thiết thận gợi ý tổn thương thận thấy ở hầu hết các bệnh nhân bị bệnh lupus, ngay cả khi không có protein niệu và không có bất thường nước tiểu. Rất hiếm thấy các trường hợp có cầu thận hoàn toàn bình thường ở bệnh nhân bị bệnh lupus khi sinh thiết thận, đặc biệt khi quan sát bằng kính hiển vi điện tử và miễn dịch huỳnh quang. Biểu hiện lâm sàng của viêm thận lupus rất thay đổi. Hầu hết các bệnh nhân bị bệnh lupus được điều trị bằng corticoid và/hoặc thuốc độc tế bào, vì vậy khó đánh giá tiến triển tự nhiên của bệnh. Biểu hiện lâm sàng của bệnh thận lupus có thể chia làm bốn nhóm như sau:
+ Nhóm 1. Biểu hiện bệnh thận nhẹ hoặc bệnh thận im lặng: một số bệnh nhân có protein niệu ít, hồng cầu niệu tồn tại thường xuyên trong một thời gian dài mà không có triệu chứng lâm sàng bệnh thận, không có tăng huyết áp hoặc suy thận. Trong nhóm này, biểu hiện bệnh lupus nặng hơn bệnh thận, triệu chứng lâm sàng bệnh thận chỉ xuất hiện khi có đợt hoạt động của bệnh lupus. Tuy nhiên, bệnh thận nhẹ hoặc bệnh thận im lặng, có thể phát triển thành bệnh thận nặng.
+ Nhóm 2. Biểu hiện bệnh thận là hội chứng thận hư: có khoảng 40-60% bệnh nhân bị bệnh thận lupus có biểu hiện lâm sàng là hội chứng thận hư kết hợp với hồng cầu niệu và bất thường cặn nước tiểu, có hoặc không có tăng huyết áp. Tiến triển tự nhiên về mặt lâm sàng chậm, khoảng 50% bệnh nhân phát triển tăng huyết áp và suy thận trong vòng 10 năm. Những bệnh nhân này biểu hiện bệnh lupus ngoài thận thường nhẹ hoặc trung bình.
+ Nhóm 3. Bệnh thận nặng: bệnh nhân có hội chứng thận hư, hồng cầu niệu, tăng huyết áp và suy thận. Nói chung bệnh thận thường kết hợp với các triệu chứng của bệnh lupus hoạt động ngay từ lúc khởi phát hoặc phát triển sớm sau khi được chẩn đoán. Nếu không được điều trị, bệnh tiến triển đến suy thận giai đoạn cuối hoặc tử vong do các biến chứng khác của bệnh lupus trong vòng hai năm kể từ khi khởi phát bệnh.
+ Nhóm 4. Biểu hiện bệnh thận là viêm cầu thận tiến triển nhanh: một số bệnh nhân biểu hiện bệnh thận bằng viêm cầu thận tiến triển nhanh. Những bệnh nhân này thường có tăng huyết áp nặng, phù nặng, suy tim, bệnh não và suy thận. Nếu lâm sàng thấy có tổn thương mạch máu, gợi ý mức độ nặng của bệnh. Những bệnh nhân này có thể gặp các biến chứng xuất huyết giảm tiểu cầu huyết khối, kết hợp với viêm cầu thận tiến triển nhanh hoặc hội chứng tan máu-ure máu cao. Khởi phát bệnh có thể là suy thận cấp, vô niệu, kết hợp với triệu chứng của bệnh lupus nặng và xét nghiệm huyết thanh thể hiện rõ bệnh hệ thống. Nhóm bệnh này thường liên quan với huyết khối mao mạch lan rộng trong cầu thận, một số ít ca tạo thành hình liềm ngoài mao mạch.
4.2.3. Khía cạnh lâm sàng của bệnh lupus ban đỏ hệ thống ở trẻ em
Bệnh lupus gặp ở trẻ em với tỉ lệ 0,6/10 000 dân. Khởi phát bệnh trước 5 tuổi cực kỳ hiếm, hầu hết bệnh nhân được chẩn đoán ở độ tuổi 12-14. Dưới 10 tuổi tỉ lệ mắc bệnh của hai giới bằng nhau, sau 10 tuổi bệnh nhi nữ gặp nhiều hơn bệnh nhi nam.
Trẻ em bị bệnh lupus thường rất yếu, cân nặng thấp, xanh xao, sốt kéo dài, là các triệu chứng thường gặp mà không có nhiễm khuẩn, bạch cầu trong máu giảm và giảm khả năng miễn dịch. Nhiễm khuẩn phối hợp hay gặp và cực kỳ nặng, loét niêm mạc cũng là triệu chứng thường gặp và nặng. Khoảng 75% bệnh nhi bị bệnh lupus có viêm khớp. Các bất thường về máu gặp khoảng 50% bệnh nhi, có thiếu máu với xét nghiệm “Coombs” dương tính. Huyết khối tiểu cầu xảy ra ở khoảng 25% số bệnh nhi. Viêm màng ngoài tim và/hoặc viêm cơ tim xảy ra ở khoảng 25% số bệnh nhi. Biểu hiện triệu chứng thần kinh xảy ra ở 15-30% số bệnh nhi, bất thường về tâm thần nặng như rối loạn tâm thần, trầm cảm, xảy ra ở 25-30% số bệnh nhi. Bất thường tâm thần nhẹ và rối loạn tâm thần liên quan đến sử dụng corticoid cũng thường xảy ra.
Tổn thương thận xảy ra ở 80% số bệnh nhi bị bệnh lupus. Biểu hiện của bệnh thận rất thay đổi. Khoảng 40% bệnh nhi có hội chứng thận hư và 60% bệnh nhi có protein niệu dưới mức thận hư. Hồng cầu niệu vi thể là triệu chứng thường gặp và 50% bệnh nhân có suy giảm chức năng thận, 17% có suy thận cấp. Tăng huyết áp cũng là triệu chứng thường gặp, có 30-40% bệnh nhi có tăng huyết áp lúc khởi phát bệnh. Týp bệnh thận theo phân loại tổn thương mô bệnh học thận qua sinh thiết thận rất ít liên quan đến triệu chứng lâm sàng. Mặc dù được điều trị tích cực, nhiều bệnh nhi bệnh tiếp tục hoạt động và dẫn đến tử vong sớm. Tỉ lệ sống sau 10 năm từ khi được chẩn đoán là 48-80%, hầu hết tử vong là do nhiễm khuẩn. Suy thận giai đoạn cuối ở trẻ em bị bệnh lupus là ít gặp. Viêm não, suy tim, xuất huyết phổi cũng chỉ có vai trò nhỏ gây tử vong.
Bệnh lupus ở trẻ em được đặc trưng bởi tổn thương lan rộng nhiều hệ thống và bệnh tương đối hoạt động. Vì vậy, bệnh nhi cần được theo dõi cẩn thận, điều trị tích cực để đề phòng các biến chứng do bệnh hoạt động hoặc do điều trị quá mức.
4.2.4. Thuốc liên quan với bệnh lupus
Nhiều thuốc có thể làm xuất hiện kháng thể kháng nhân trong huyết thanh với có hoặc không có triệu chứng lâm sàng của bệnh lupus. Một số thuốc này có chứa hydralazin hoặc nhóm amino (Hydralazin, Procainamid, Isoniazid), các thuốc khác có chứa nhóm sulphydryl (Penicillamin, Catopril, Prophylthiouracil). Các thuốc này thường kết hợp với histon của nhân tế bào làm sản sinh ra các kháng thể kháng nhân, trực tiếp chống lại histon hơn là chống lại DNA giống như bệnh lupus nguyên phát. Thuốc sinh ra bệnh lupus cũng có thể tương tác với tế bào lympho, làm sinh ra các sản phẩm tự hoạt hoá tế bào lympho và kháng thể kháng tế bào lympho.
Một số đặc điểm lâm sàng thường gặp trong bệnh lupus sinh ra do thuốc là sốt kéo dài, đau khớp, viêm màng ngoài tim. Bệnh thường khởi phát đột ngột, các triệu chứng như ban lan toả ở da, ban hình đĩa, giảm bổ thể máu, thiếu máu nặng, giảm bạch cầu, là các triệu chứng ít gặp. Tổn thương thận và tổn thương thần kinh cũng ít gặp.
Hai loại thuốc thường gây ra bệnh lupus là hydralzin và procainamid. Hydralazin với liều hàng ngày hơn 400 mg hoặc tổng liều lớn hơn 100g thì có nguy cơ gây ra bệnh lupus rất cao. Procainamid cũng là thuốc thường gây ra bệnh lupus. 50-100% số bệnh nhân uống thuốc kéo dài một năm hoặc hơn thấy có kháng thể kháng nhân trong huyết thanh dương tính, trong đó 5-10% bệnh nhân có triệu chứng lâm sàng của bệnh lupus. Tuổi trung bình bị bệnh lupus do procainamid là 57,5, đàn ông gặp nhiều hơn đàn bà. Triệu chứng về hạch, đường tiêu hoá, và hệ thống thần kinh, hầu như không xảy ra. Thay đổi của hệ thống cơ và thâm nhiễm phổi (30%) thường là đặc trưng của bệnh. Tổn thương thận rất hiếm gặp, chỉ có vài ca được báo cáo có tổn thương mô bệnh học là viêm cầu thận màng hoặc viêm cầu thận ổ.
Điều trị bệnh lupus do thuốc chủ yếu là ngừng thuốc gây ra lupus, điều trị triệu chứng trong vài ngày, vài tuần là đủ, corticoid hiếm khi cần sử dụng.
4.2.5. Liên quan giữa hoạt động của bệnh trên lâm sàng với các xét nghiệm huyết thanh
Sử dụng các xét nghiệm phát hiện các tự kháng thể trong huyết thanh có giá trị lớn trong chẩn đoán bệnh lupus, nhưng liệu các xét nghiệm này có giúp cho chẩn đoán mức độ hoạt động của bệnh lupus hay không vẫn đang được nghiên cứu. Một số báo cáo có mối liên quan giữa nồng độ kháng thể kháng nhân trong huyết thanh bệnh nhân với mức độ hoạt động của bệnh trên lâm sàng, trong khi một số báo cáo khác lại thấy nồng độ kháng thể kháng DNA cao trong máu trong khi bệnh lại ở thời kỳ im lặng. Cho đến nay chưa thấy có xét nghiệm huyết thanh nào có giá trị đánh giá mức độ hoạt động của bệnh. Vì vậy, các nhà thận học cần chú ý đến triệu chứng bệnh thận hơn là các xét nghiệm huyết thanh. Xét nghiệm protein niệu, cặn nước tiểu và đo mức lọc cầu thận, có thể xem xét mức độ hoạt động của bệnh. Dĩ nhiên, sự có mặt của các triệu chứng bệnh lupus ngoài thận và sự thay đổi trong xét nghiệm huyết thanh như mức C3, C4, số lượng tiểu cầu, có thể giúp ích cho việc xác định mức độ hoạt động của bệnh. Cuối cùng, có thể căn cứ vào tiêu chuẩn lâm sàng của Urowitz để đánh giá bệnh có đang hoạt động hay không.
5. ĐIỀU TRỊ
5.1. Tổn thương thận nhẹ
Những bệnh nhân có triệu chứng bệnh thận nhẹ, như protein niệu dưới 1g/24 giờ, cặn nước tiểu âm tính, huyết áp và chức năng thận bình thường, tổn thương mô bệnh học thận qua sinh thiết thận là tổn thương tối thiểu hoặc tổn thương gian mạch, không cần điều trị đặc hiệu. Tuy nhiên các khám nghiệm định kỳ ở các bệnh nhân này là cần thiết để tiên lượng sớm và điều trị khi có biểu hiện chuyển týp bệnh. Trong khi triệu chứng lâm sàng bệnh thận vẫn ổn định, việc điều trị để kiểm soát các biểu hiện ngoài thận của bệnh lupus vẫn phải tiếp tục. Cần tránh phơi nhiễm với tia tử ngoại để tránh tổn thương da và làm bệnh tái hoạt động. Viêm khớp, đau cơ và sốt, có thể đáp ứng với điều trị bằng salicylat và nghỉ ngơi ở 50% số bệnh nhân. Nguy cơ viêm gan và giảm chức năng thận do salicylat có thể xảy ra ở bệnh nhân bị bệnh lupus, vì vậy cần phải cân nhắc cẩn thận. Cloroquin 250-500 mg/ngày, hoặc hydroxychloroquin 200-400mg/ngày, có tác dụng điều trị các triệu chứng trên giống như salicylat, nhưng thuốc này có thể gây viêm da, nôn hoặc giảm bạch cầu ở 5-10% số bệnh nhân. Các thuốc kháng viêm không steroid có tác dụng trong điều trị viêm khớp, đau cơ và sốt. Tuy nhiên, các thuốc này có thể gây tổn thương thận do ức chế tổng hợp chất gây giãn mạch prostaglandin. Liều thấp prednisolon 0,2-0,5mg/kg/ngày có thể sử dụng và cần uống một lần vào 8-9giờ sáng trong ngày để hạn chế tác dụng phụ. Liều cao corticoid được sử dụng khi có các biểu hiện ngoài thận của lupus, như viêm não, viêm tim, thiếu máu tan máu, giảm bạch cầu và nghẽn mạch giảm tiểu cầu.
5.2. Viêm cầu thận tăng sinh ổ
Những bệnh nhân bị viêm cầu thận lupus tăng sinh ổ mà không có triệu chứng lâm sàng và tổn thương mô bệnh học cầu thận không nặng, có thể dùng corticoid liều thấp và/hoặc thuốc độc tế bào để ức chế hoạt động miễn dịch và phòng chuyển sang thể nặng của tổn thương thận. Những bệnh nhân bị tổn thương cầu thận đoạn lan toả, protein niệu nhiều, tăng creatinin huyết thanh, cặn nước tiểu dương tính, cần được điều trị như viêm cầu thận lupus tăng sinh lan toả.
5.3. Viêm cầu thận màng
Những bệnh nhân bị viêm cầu thận lupus màng mà protein niệu ít, chức năng thận ổn định, chỉ cần điều trị triệu chứng để kiểm soát triệu chứng bệnh ngoài thận. Bệnh nhân bị hội chứng thận hư mà điều trị bằng corticoid và thuốc độc tế bào ít có hiệu quả, có thể dùng phương pháp điều trị methylprednisolon kiểu xung: 1g methylprednisolon/ngày truyền tĩnh mạch chậm trong ít nhất 30-60phút trong 3 ngày, sau đó duy trì bằng liều thấp prednisolon 0,5 mg/kg/ngày uống trong các tháng thứ nhất, thứ ba, thứ năm, và chlorambucil 0,2 mg/kg/ngày trong các tháng thứ hai, thứ tư, thứ sáu. Phương pháp điều trị trên có thể làm hết được hội chứng thận hư và phòng được rối loạn chức năng thận.
5.4. Viêm cầu thận tăng sinh lan toả và viêm cầu thận ổ mức độ nặng
Đây là thể nặng nhất của viêm cầu thận lupus, sử dụng liều thấp corticoid và/hoặc thuốc độc tế bào để phòng rối loạn chức năng thận ở những bệnh nhân không có triệu chứng bệnh thận lâm sàng. Những bệnh nhân có hội chứng thận hư hoặc triệu chứng lâm sàng nặng, có rối loạn chức năng thận có thể sử dụng một số thuốc sau:
+ Corticosteroid: dùng corticosteroid liều cao 1 mg/kg/ngày, chỉ giảm liều khi triệu chứng bệnh thận và các xét nghiệm huyết thanh tốt lên. Một số bệnh nhân cần vài tháng, số khác biểu hiện bệnh hoạt động và bệnh thận vẫn tiến triển đòi hỏi phải tăng liều prednisolon. Bệnh nhân bị thể nhẹ của bệnh thận lupus có thể điều trị bằng liều thấp corticoid kết hợp với thuốc độc tế bào. Điều trị liều cao corticoid có nguy cơ cao bị tăng huyết áp, nhiễm khuẩn, đục thuỷ tinh thể và bệnh cơ. Khoảng 20-30% bệnh nhân bị tử vong trong vòng 5 năm hoặc do bệnh lupus hoạt động hoặc do nhiễm khuẩn, vì vậy liều cao prednisolon cần được cân nhắc, nhất là những bệnh nhân bị bệnh không nặng. Những bệnh nhân này, liều corticoid khởi đầu không nên quá 1 mg/kg/ngày và giảm liều dần sau 4-8 tuần. Những bệnh nhân đáp ứng tốt cần duy trì liều thấp corticoid rồi điều trị ngắt quãng khi có thể.
Những bệnh nhân nặng có thể sử dụng phương pháp điều trị kiểu xung với methylprednisolon. Điều trị kiểu xung cho kết quả đáp ứng nhanh với các triệu chứng lâm sàng ngoài thận, các triệu chứng xét nghiệm huyết thanh giảm chậm hơn. Nồng độ creatinin huyết thanh có thể giảm nhanh, nhất là ở những bệnh nhân có chức năng thận xấu đi nhanh, những trường hợp khác có tác dụng làm chậm suy giảm chức năng thận. Giảm protein niệu thường chậm hơn sự tốt lên của chức năng thận. Methylprednisolon cần được truyền chậm ít nhất trên 30 phút vào tĩnh mạch ngoại vi, không nên truyền vào tĩnh mạch trung tâm để hạn chế tối thiểu tác dụng phụ. Tăng glucose máu và tăng đông máu có thể xảy ra sau truyền methylprednisolon kiểu xung, nhưng truyền methylprednisolon sau đó dùng liều thấp prednisolon đường uống để duy trì, ít gây tác dụng phụ hơn dùng liều cao prednisolon kéo dài.
+ Thuốc độc tế bào: một số thuốc độc tế bào có tác dụng lên hệ miễn dịch và đáp ứng viêm được sử dụng trong bệnh lupus. Còn ít nghiên cứu về kết quả điều trị của methotrexat và chlorambucil, hầu hết các nghiên cứu tập trung vào azathioprin và cyclophosphamid. Kết hợp azathioprin hoặc cyclophosphamid với prednisolon thường cho hiệu quả tốt hơn và bền vững hơn sử dụng corticoid đơn độc. Tác dụng của thuốc độc tế bào đáng lưu ý là làm giảm số lượng bạch cầu và làm tăng tỉ lệ ung thư hoặc nhiễm khuẩn nặng về sau.
+ Lọc huyết tương: về lý thuyết, lọc huyết tương có thể loại bỏ được các phức hợp miễn dịch bệnh lý, các chất trung gian gây viêm và các kháng thể độc có trong tuần hoàn. Một số nghiên cứu cho thấy lọc huyết tương mang lại lợi ích cho một số bệnh nhân bị bệnh thận lupus nặng, nhưng những bệnh nhân này cũng được dùng corticoid và thuốc độc tế bào kết hợp, nên khó tách biệt được tác dụng của lọc huyết tương. Lọc huyết tương đã mang lại lợi ích cho các bệnh nhân bị viêm não do bệnh lupus và bị hội chứng tan máu-tăng ure máu do bệnh lupus đã được báo cáo (Gelfand và cs 1985).
+ Cyclosporin: chưa có nhiều nghiên cứu về tác dụng của cyclosporin, các nghiên cứu thường mới chỉ có số lượng ít bệnh nhân. Các nghiên cứu cho thấy cyclosporin với liều 5 mg/kg/ngày, kết hợp với steroid liều thấp đã cho kết quả ở một số bệnh nhân mà trước đó không đáp ứng với điều trị corticoid đơn độc. Một số nghiên cứu cho thấy, điều trị cyclosporin với liều 5 mg/kg/ngày trong 9-18 tháng cho kết quả triệu chứng lâm sàng tốt lên, nhưng không làm thay đổi các triệu chứng huyết thanh. Điều trị bằng cyclosporin có thể gây nhiễm độc thận và tăng huyết áp. Tác dụng của cycloprin cần được nghiên cứu thêm với số lượng bệnh nhân lớn hơn và thời gian dài hơn.
+ Các chất kháng chọn lọc thromboxan: các eicosanoid hoạt mạch có vai trò trong bệnh sinh của bệnh thận lupus, đặc biệt thromboxan A2. Truyền chất kháng chọn lọc thromboxan A2 cho bệnh nhân bị bệnh thận lupus đã làm tăng cả mức lọc cầu thận và dòng máu thận lên 25%. Tuy nhiên aspirin liều thấp là chất ức chế thromboxan do tiểu cầu sản sinh không thấy ảnh hưởng đến chức năng thận. Điều này gợi ý thromboxan A2 do các tế bào khác không phải tiểu cầu sản sinh, đã gây rối loạn chức năng thận (Pierucci và cs 1989). Các chất kháng receptor hoặc ức chế tổng hợp chọn lọc thromboxan đang được nghiên cứu để ứng dụng điều trị bệnh thận lupus.
+ Các chất kháng đông: nghẽn vi mạch liên quan đến tiểu cầu cũng gặp ở một số bệnh nhân bị bệnh thận lupus nặng. Vì vậy, một số bệnh nhân được dùng heparin hoặc các thuốc kháng tiểu cầu khi có suy giảm chức năng thận cấp tính cho thấy có tác dụng có lợi, nhưng không được đối chứng (Ponticelli và cs 1974; Cameron và cs 1979).
+ Androgen: hormon giới tính steroid có ảnh hưởng lớn tới cơ chế miễn dịch bình thường và bệnh tự miễn. Sử dụng androgen trong thực nghiệm trên chuột để điều trị bệnh lupus cho một số kết quả (Talal và cs 1986). Ở bệnh nhân bị bệnh thận lupus, thấy có dấu hiệu giảm androgen tổng lượng. Sử dụng androgen trong điều trị một số bệnh tự miễn ở người đang được nghiên cứu.
+ Gợi ý chiến lược điều trị bệnh thận lupus tăng sinh lan toả:
Methylprednisolon truyền tĩnh mạch 1g/ngày trong 3 ngày
Tiếp theo uống prednisolon 0,5-1mg/kg/ngày, rồi giảm liều tới 0,2mg/kg/ngày
9.1. Chiến lược điều trị bệnh thận lupus tăng sinh lan toả
(Ponticelli C và Banfi G 1992)
5.5. Bệnh thận giai đoạn cuối
Khi bị suy thận giai đoạn cuối cần được lọc máu hoặc ghép thận. Sau một thời gian lọc máu, một số bệnh nhân có triệu chứng lâm sàng và triệu chứng huyết thanh tốt lên, có lẽ do giảm đáp ứng miễn dịch do hội chứng ure máu cao, do corticoid và thuốc độc tế bào đã dùng trước đó và bệnh nhân có thể ngừng hoàn toàn corticoid và thuốc độc tế bào. Ghép thận ở bệnh nhân bị bệnh thận lupus cho kết quả tương tự như các bệnh nhân bị bệnh thận khác, nhưng ghép thận được khuyên nên tiến hành sau 1 năm lọc máu để làm sạch corticoid và thuốc độc tế bào được điều trị trước đó và làm giảm các phức hợp miễn dịch trong máu.
Nguồn: Hà Hoàng Kiệm. Thận học lâm sàng. NXB YH. 2010.







.JPG)